Expert médical de l'article
Nouvelles publications
Examen des nerfs crâniens. Paire II: nerf optique (n. opticus)
Dernière revue: 07.07.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
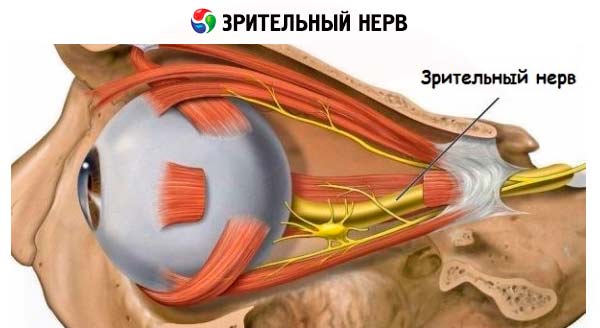
Le nerf optique conduit les impulsions visuelles de la rétine de l’œil au cortex du lobe occipital.
Lors du recueil de l'anamnèse, il est déterminé si le patient présente des modifications de la vision. Les modifications de l'acuité visuelle (de loin ou de près) relèvent de la responsabilité d'un ophtalmologiste. En cas d'épisodes transitoires de vision floue, de champs visuels limités, de photopsies ou d'hallucinations visuelles complexes, un examen approfondi de l'ensemble de l'analyseur visuel est nécessaire. La cause la plus fréquente de déficience visuelle transitoire est la migraine avec aura visuelle. Les troubles visuels se manifestent le plus souvent par des éclairs lumineux ou des zigzags scintillants (photopsies), des scintillements, une perte d'une partie ou de la totalité du champ visuel. L'aura visuelle de la migraine apparaît 0,5 à 1 heure (ou moins) avant la crise de céphalée et dure en moyenne 10 à 30 minutes (pas plus d'une heure). Les céphalées migraineuses surviennent au plus tard 60 minutes après la fin de l'aura. Des hallucinations visuelles telles que des photopsies (flashs, étincelles, zigzags) peuvent représenter l'aura d'une crise d'épilepsie en présence d'un foyer pathologique irritant le cortex au niveau du sillon calcarin.
L'acuité visuelle et son étude
L'acuité visuelle est déterminée par les ophtalmologistes. Pour évaluer l'acuité visuelle à distance, des tables spéciales comportant des cercles, des lettres et des chiffres sont utilisées. La table standard utilisée en Ukraine comporte 10 à 12 rangées de signes (optotypes), dont la taille décroît de haut en bas selon une progression arithmétique. L'examen de la vue s'effectue à une distance de 5 m, la table devant être bien éclairée. La norme (acuité visuelle 1) est l'acuité visuelle à laquelle le sujet est capable de distinguer les optotypes de la 10e ligne (en partant du haut) à cette distance. Si le sujet est capable de distinguer les signes de la 9e ligne, son acuité visuelle est de 0,9, celle de la 8e ligne de 0,8, etc. Autrement dit, la lecture de chaque ligne suivante de haut en bas indique une augmentation de l'acuité visuelle de 0,1. L'acuité visuelle de près est vérifiée à l'aide d'autres tables spéciales ou en demandant au patient de lire un texte dans un journal (normalement, les petits caractères sont visibles à 80 cm de distance). Si l'acuité visuelle est si faible que le patient ne peut rien lire à distance, il se limite à compter sur les doigts (la main du médecin est placée à la hauteur des yeux du patient). Si cela est également impossible, on demande au patient de déterminer s'il se trouve dans une pièce sombre ou éclairée. Une diminution de l'acuité visuelle ( amblyopie ) ou une cécité complète (amaurose) survient lorsque la rétine ou le nerf optique est endommagé. Dans ce cas, la réaction directe de la pupille à la lumière disparaît (en raison de l'interruption de la partie afférente de l'arc réflexe pupillaire), mais la réaction de la pupille à l'éclairage de l'œil sain reste intacte (la partie efférente de l'arc réflexe pupillaire, représentée par les fibres du troisième nerf crânien, reste intacte). Une perte de vision lentement progressive est observée lorsque le nerf optique ou le chiasma est comprimé par une tumeur.
Signes de violations
Une perte transitoire de la vision d'un œil (cécité monoculaire transitoire, ou amaurose fugace, du latin « fugax ») peut être causée par une perturbation transitoire de l'apport sanguin à la rétine. Le patient la décrit comme un « rideau tombant de haut en bas » lorsqu'elle survient et comme un « rideau se levant » lorsqu'elle s'inverse. La vision est généralement rétablie en quelques secondes ou minutes. Une baisse aiguë et progressive de la vision sur 3 à 4 jours, puis une restauration en quelques jours ou semaines, souvent accompagnée de douleurs oculaires, est caractéristique de la névrite rétrobulbaire. Une perte de vision soudaine et persistante survient en cas de fractures des os de la fosse crânienne antérieure au niveau du canal optique, de lésions vasculaires du nerf optique et d'artérite temporale. Lorsque la zone de bifurcation de l'artère basilaire est obstruée et qu'un infarctus bilatéral des lobes occipitaux se développe avec atteinte des centres visuels primaires des deux hémisphères cérébraux, on observe une vision « tubulaire » ou cécité corticale. Cette vision est due à une hémianopsie bilatérale avec préservation de la vision centrale (maculaire) des deux yeux. La préservation de la vision dans un champ visuel central étroit s'explique par le fait que la zone de projection maculaire au pôle du lobe occipital est irriguée par plusieurs bassins artériels et, en cas d'infarctus des lobes occipitaux, elle reste le plus souvent intacte. L'acuité visuelle de ces patients est légèrement réduite, mais ils se comportent comme s'ils étaient aveugles. La cécité « corticale » survient en cas d'insuffisance d'anastomoses entre les branches corticales des artères cérébrales moyenne et postérieure dans les zones du cortex occipital responsables de la vision centrale (maculaire). La cécité corticale se caractérise par la préservation des réactions pupillaires à la lumière, les voies visuelles reliant la rétine au tronc cérébral n'étant pas endommagées. La cécité corticale avec atteinte bilatérale des lobes occipitaux et des aires pariéto-occipitales peut parfois s'accompagner d'un déni de ce trouble, d'une achromatopsie, d'une apraxie des mouvements oculaires conjugués (le patient ne peut pas diriger son regard vers un objet situé en périphérie du champ visuel) et d'une incapacité à percevoir visuellement un objet et à le toucher. L'association de ces troubles est appelée syndrome de Balint.
Les champs de vision et leur étude
Le champ visuel est la zone d'espace que perçoit un œil immobile. L'intégrité du champ visuel est déterminée par l'état de l'ensemble des voies visuelles (nerfs optiques, tractus optique, rayonnement optique, aire visuelle corticale, située dans le sillon calcarien sur la face médiale du lobe occipital). Du fait de la réfraction et du croisement des rayons lumineux dans le cristallin, ainsi que de la transition des fibres visuelles issues des mêmes hémisphères de la rétine dans le chiasma, l'hémisphère droit du cerveau est responsable de l'intégrité de l'hémisphère gauche du champ visuel de chaque œil. Les champs visuels sont évalués séparément pour chaque œil. Il existe plusieurs méthodes pour leur évaluation approximative.
- Évaluation alternée des champs visuels individuels. Le médecin est assis en face du patient. Ce dernier couvre un œil avec la paume de sa main et regarde l'arête du nez du médecin avec l'autre œil. Un marteau ou des doigts agités sont déplacés le long du périmètre, de l'arrière de la tête du patient jusqu'au centre de son champ visuel. Le patient est invité à noter le moment où le marteau ou les doigts apparaissent. L'examen est réalisé alternativement dans les quatre quadrants du champ visuel.
- La méthode de la « menace » est utilisée lorsqu'il est nécessaire d'examiner le champ visuel d'un patient inaccessible à la parole (aphasie, mutisme, etc.). Le médecin, d'un mouvement brusque de « menace » (de la périphérie vers le centre), approche les doigts tendus de la pupille du patient et observe son clignement. Si le champ visuel est intact, le patient cligne des yeux en réponse à l'approche du doigt. Tous les champs visuels de chaque œil sont examinés.
Les méthodes décrites sont liées au dépistage; les défauts du champ visuel sont détectés plus précisément à l'aide d'un appareil spécial - un périmètre.
Signes de violations
Les anomalies du champ visuel monoculaire sont généralement causées par une pathologie du globe oculaire, de la rétine ou du nerf optique. Autrement dit, une lésion des voies visuelles avant leur croisement (chiasma) entraîne une altération du champ visuel dans un seul œil, situé du côté affecté. Les anomalies du champ visuel binoculaire (hémianopsie) peuvent être bitemporales (les deux yeux présentent une perte du champ visuel temporal, c'est-à-dire l'œil droit, l'œil gauche, le gauche) ou homonymes (chaque œil présente la même perte du champ visuel, gauche ou droit). Les anomalies bitemporales du champ visuel surviennent en cas de lésions au niveau du croisement des fibres optiques (par exemple, lésion du chiasma de l'onychomycose et de l'hypophyse). Les anomalies homonymes du champ visuel surviennent lorsque le tractus optique, le rayonnement optique ou le cortex visuel sont touchés, c'est-à-dire lorsque la voie visuelle située au-dessus du chiasma est affectée (ces anomalies se produisent dans les champs visuels opposés à la lésion: si la lésion se situe dans l'hémisphère gauche, les champs visuels droits des deux yeux sont affectés, et inversement). Les lésions du lobe temporal entraînent des défauts dans les quadrants supérieurs homonymes des champs visuels (anopsie du quadrant supérieur controlatéral), et les lésions du lobe pariétal entraînent des défauts dans les quadrants inférieurs homonymes des champs visuels (anopsie du quadrant inférieur controlatéral).
Les anomalies du champ visuel de conduction sont rarement associées à des modifications de l'acuité visuelle. Même en cas d'anomalies périphériques importantes du champ visuel, la vision centrale peut être préservée. Les patients présentant des anomalies du champ visuel causées par une lésion des voies visuelles situées au-dessus du chiasma peuvent ne pas en être conscients, notamment en cas de lésion du lobe pariétal.
 [ 1 ]
[ 1 ]
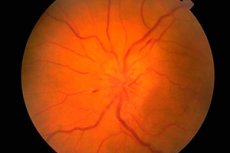
Le fond d'œil et son examen
Le fond d'œil est examiné à l'ophtalmoscope. L'état de la papille (partie intraoculaire initiale du nerf optique visible à l'ophtalmoscopie), de la rétine et des vaisseaux du fond d'œil est évalué. Les caractéristiques les plus importantes du fond d'œil sont la couleur de la papille, la netteté de ses bords, le nombre d'artères et de veines (généralement 16 à 22), la présence de pulsations veineuses, ainsi que toute anomalie ou modification pathologique: hémorragies, exsudats, altérations des parois des vaisseaux sanguins au niveau de la tache jaune (macula) et à la périphérie de la rétine.
Signes de violations
L'œdème de la papille optique se caractérise par un bombement (la papille dépasse le niveau de la rétine et pénètre dans la cavité oculaire), une rougeur (les vaisseaux de la papille sont fortement dilatés et remplis de sang); les limites de la papille deviennent floues, le nombre de vaisseaux rétiniens augmente (plus de 22), les veines ne pulsent pas et des hémorragies sont présentes. Un œdème bilatéral de la papille optique ( papille congestive du nerf optique ) est observé en cas d'augmentation de la pression intracrânienne (augmentation du volume dans la cavité crânienne, encéphalopathie hypertensive, etc.). L'acuité visuelle n'est généralement pas affectée initialement. Si l'augmentation de la pression intracrânienne n'est pas éliminée rapidement, l'acuité visuelle diminue progressivement et la cécité se développe en raison d'une atrophie secondaire du nerf optique.
La congestion de la tête du nerf optique doit être différenciée des modifications inflammatoires (papillite, névrite optique ) et de la neuropathie optique ischémique. Dans ces cas, les modifications de la tête sont souvent unilatérales, avec des douleurs oculaires et une baisse de l'acuité visuelle typiques. Une pâleur de la tête du nerf optique associée à une baisse de l'acuité visuelle, un rétrécissement du champ visuel et une diminution des réactions pupillaires sont caractéristiques de l'atrophie du nerf optique, qui se développe dans de nombreuses maladies affectant ce nerf (inflammatoires, dysmétaboliques, héréditaires). L'atrophie primaire du nerf optique se développe en cas de lésion du nerf optique ou d'un chiasma, tandis que la tête est pâle, mais ses limites sont nettes. L'atrophie secondaire du nerf optique se développe suite à un œdème de la tête du nerf optique, dont les limites sont initialement floues. Une pâleur sélective de la moitié temporale de la papille optique peut être observée dans la sclérose en plaques, mais cette pathologie peut facilement être confondue avec une variante de l'état normal de la papille optique. Une dégénérescence pigmentaire de la rétine est possible dans les maladies dégénératives ou inflammatoires du système nerveux. Parmi les autres observations pathologiques importantes pour un neurologue lors de l'examen du fond d'œil figurent l'angiome artérioveineux de la rétine et le syndrome du noyau de cerise, possible dans de nombreuses gangliosidoses et caractérisé par la présence d'une lésion ronde blanche ou grise dans la macula, au centre de laquelle se trouve une tache rouge cerise. Son origine est liée à l'atrophie des cellules ganglionnaires rétiniennes et à la translucidité de la membrane vasculaire qui les traverse.

