Expert médical de l'article
Nouvelles publications
Pneumonies à mycoplasmes
Dernière revue: 04.07.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
Épidémiologie
Causes mycoplasme pneumoniae
Les mycoplasmes sont un type particulier de micro-organismes. Ils ne possèdent pas de paroi cellulaire. Par leur morphologie et leur organisation cellulaire, ils sont similaires aux formes L des bactéries et, par leur taille, proches de celles des virus.
Douze espèces de mycoplasmes ont été isolées du nasopharynx et du tractus urogénital de l'homme, mais seulement trois ont des propriétés pathogènes pour l'homme: Mycoplasma pneumoniae, Mycoplasma hominis, Mycoplasma urealyticum.
M.pneumoniae affecte la muqueuse des voies respiratoires, et M.hominis et M.urealyticum affectent le système génito-urinaire (provoquent le développement d'urétrite, de cervicite, de vaginite).
Symptômes mycoplasme pneumoniae
Mycoplasma pneumoniae est une cause fréquente d'infections des voies respiratoires. M. pneumoniae a été isolé pour la première fois en 1930 lors d'une étude sur la pneumonie atypique, et en 1962, il a été caractérisé et classé comme une espèce bactérienne distincte.
La maladie se transmet par des gouttelettes en suspension dans l’air.
Selon VI Pokrovsky (1995), toutes les manifestations cliniques de la pneumonie à mycoplasmes sont regroupées comme suit.
- Respiratoire
- voies respiratoires supérieures (pharyngite, trachéite, bronchite);
- pulmonaire (pneumonie, épanchement pleural, formation d'abcès).
- Non respiratoire
- hématologiques (anémie hémolytique, purpura thrombopénique);
- gastro-intestinal (gastro-entérite, hépatite, pancréatite);
- musculo-squelettiques (myalgies, arthralgies, polyarthrites);
- cardiovasculaire (myocardite, péricardite);
- dermatologiques (érythème polymorphe, autres éruptions cutanées);
- neurologique (méningite, méningo-encéphalite, névrite périphérique et crânienne, ataxie cérébelleuse);
- infections généralisées (polylymphadénopathie, septicopyémie).
L'infection à mycoplasmes a une période d'incubation moyenne de 3 semaines. Le développement de la pneumonie est précédé de manifestations cliniques de lésions des voies respiratoires supérieures. L'apparition de la maladie est progressive. Les patients présentent une faiblesse générale modérée, des céphalées, un écoulement nasal, une gorge sèche et irritée, ainsi qu'une toux (d'abord sèche, puis accompagnée d'expectorations muqueuses visqueuses). La toux se caractérise par sa durée et son caractère paroxystique. Lors d'une quinte de toux, son intensité est assez prononcée. Une hyperhémie de la paroi postérieure du pharynx, du voile du palais et de la luette est constamment observée. Avec l'apparition d'une bronchite, une respiration rauque et une respiration sifflante sèche se font entendre. En cas d'évolution légère de l'infection respiratoire aiguë à mycoplasmes, on observe principalement une rhinite catarrhale et une pharyngite. En cas d'évolution modérée, on observe une atteinte combinée des voies respiratoires supérieures et inférieures, sous forme de rhinobronchite, de pharyngobronchite et de rhinopharyngobronchite. La température corporelle des patients est généralement subfébrile.
Les symptômes de l'infection à mycoplasmes ci-dessus s'aggravent entre le 5e et le 7e jour. La température corporelle atteint 39-40 °C et peut se maintenir à ce niveau pendant 5 à 7 jours, puis redescend à un état subfébrile et persiste pendant 7 à 12 jours, parfois plus longtemps. Un signe caractéristique de la pneumonie à mycoplasmes est une toux prolongée et sévère, accompagnée d'une faible quantité d'expectorations visqueuses et muqueuses. La toux persiste pendant au moins 10 à 15 jours. La grande majorité des patients ressentent également des douleurs thoraciques, qui s'intensifient à la respiration.
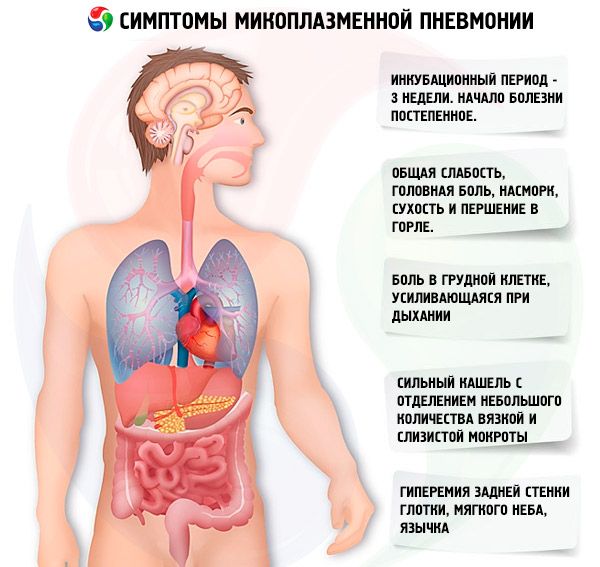
Les signes physiques de pneumonie apparaissent généralement entre le 4e et le 6e jour de la maladie et se caractérisent par un affaiblissement localisé de la respiration vésiculaire, des crépitations, des râles fins et bouillonnants, et un raccourcissement du son de percussion. Ces signes sont rares. Environ 20 % des patients ne présentent aucun signe physique de pneumonie; les lésions pulmonaires ne sont diagnostiquées que par radiographie.
Certains patients peuvent développer une pleurésie fibrineuse ou modérément exsudative.
Où est-ce que ça fait mal?
Qu'est ce qui te tracasse?
Diagnostics mycoplasme pneumoniae
Radiologiquement, la pneumonie à mycoplasmes peut avoir les manifestations suivantes:
- renforcement et épaississement du schéma pulmonaire, principalement des modifications interstitielles dans 50 % des cas;
- Infiltration segmentaire et focale du tissu pulmonaire (chez 30 % des patients); l'infiltrat est localisé principalement dans les champs pulmonaires inférieurs, plus rarement dans les lobes supérieur et moyen du poumon droit, au niveau des segments basaux. Les infiltrats sont hétérogènes et non homogènes, sans limites nettes; ils sont bilatéraux dans 10 à 40 % des cas;
- infiltration lobaire étendue (variante rare).

 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ], [ 33 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ], [ 33 ]
Diagnostic en laboratoire de la pneumonie à mycoplasmes
Une analyse générale du sang périphérique est caractérisée par un nombre majoritairement normal de leucocytes (pas plus de 8 x 10 9 /l), dans 10 à 15 % des cas - leucopénie ou leucocytose; une augmentation régulière du nombre de lymphocytes; aucun décalage de la formule leucocytaire vers la gauche; une augmentation de la VS.
Il convient de noter que la pneumonie à mycoplasmes est souvent mixte (mycoplasmique et bactérienne) en raison de l'ajout d'une microflore bactérienne (principalement pneumocoque). Il s'agit généralement de pneumonies tardives. Les pneumonies primaires à mycoplasmes se développent dès les premiers jours de la maladie. En général, l'évolution de la pneumonie à mycoplasmes est généralement bénigne, mais prolongée. Cependant, dans certains cas, une évolution sévère est possible, due à la gravité de la pneumonie elle-même ou à l'ajout de manifestations non respiratoires de l'infection à mycoplasmes.
 [ 34 ], [ 35 ], [ 36 ], [ 37 ], [ 38 ]
[ 34 ], [ 35 ], [ 36 ], [ 37 ], [ 38 ]
Critères diagnostiques de la pneumonie à mycoplasmes
Lors du diagnostic de la pneumonie à mycoplasmes, les principes de base suivants doivent être pris en compte.
- Début progressif avec une courte période prodromique, pharyngite aiguë, rhinite, trachéite, toux intense prolongée avec expectorations muqueuses visqueuses et difficiles à séparer.
- Signes physiques légers de pneumonie.
- Présence de manifestations extrapulmonaires (extrarespiratoires): anémie hémolytique, myocardite, péricardite, hépatite, éruptions cutanées, adénopathie polylymphatique.
- Résultats positifs du diagnostic sérologique. Pour confirmer le diagnostic de pneumonie à mycoplasmes, les anticorps anti-mycoplasmes dans le sang sont dosés par réaction de fixation du complément; des sérums appariés sont examinés à 15 jours d'intervalle. Une multiplication par quatre du titre d'anticorps (au moins 1:64) est significative sur le plan diagnostique.
Le diagnostic culturel (culture des expectorations) n'est pratiquement pas utilisé pour la pneumonie à mycoplasmes en raison de la nécessité d'utiliser des milieux hautement sélectifs et du faible contenu informatif de la méthode.
- Détection d'antigènes mycoplasmiques dans les expectorations à l'aide d'anticorps monoclonaux par immunofluorescence ou immuno-enzymologie. Ces dernières années, des mycoplasmes (et leurs molécules d'ADN) ont été identifiés dans les expectorations par réaction en chaîne par polymérase. Les mycoplasmes ne sont pas détectés lors d'une bactérioscopie de routine d'un frottis d'expectoration.
Qu'est-ce qu'il faut examiner?
Qui contacter?
Traitement mycoplasme pneumoniae
Les mycoplasmes sont très sensibles à l'érythromycine et aux nouveaux macrolides (azithromycine, clarithromycine, etc.). Ces derniers sont plus efficaces que l'érythromycine et sont considérés comme des médicaments de première intention. Les tétracyclines sont également efficaces contre la pneumonie à mycoplasmes. Les mycoplasmes sont résistants aux antibiotiques bêta-lactamines (pénicillines, céphalosporines).
Plus d'informations sur le traitement
Médicaments

