Expert médical de l'article
Nouvelles publications
Diabète sucré pendant la grossesse
Dernière revue: 04.07.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
Le diabète sucré de grossesse est un groupe de maladies métaboliques caractérisées par une hyperglycémie résultant d'un défaut de sécrétion et/ou d'action de l'insuline. L'hyperglycémie chronique liée au diabète entraîne des lésions et une défaillance de divers organes, notamment les yeux, les reins, le système nerveux et le système cardiovasculaire.
Le diabète gestationnel peut être classé en diabète gestationnel A1 et diabète gestationnel A2. Le diabète gestationnel pris en charge sans médicament et répondant à un régime alimentaire est appelé diabète gestationnel contrôlé par le régime alimentaire, ou diabète gestationnel A1. En revanche, le diabète gestationnel pris en charge par des médicaments pour obtenir un contrôle glycémique adéquat est appelé diabète gestationnel A2. [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ]
Épidémiologie
Le diabète sucré (DS) est un trouble métabolique résultant d'une altération de la production et/ou de l'action de l'insuline. Il s'agit d'une maladie non transmissible majeure en progression mondiale, causant 4,8 millions de décès et une morbidité chez 371 millions de personnes chaque année. Ces dernières années, une évolution de l'âge d'apparition du diabète a été observée, les populations plus jeunes étant désormais touchées de manière disproportionnée. On estime que 28 millions de femmes en âge de procréer sont actuellement atteintes de diabète dans le monde. La plupart de ces femmes sont atteintes de diabète de type 2, et 80 % de cette prévalence survient dans les pays à revenu faible ou intermédiaire. [ 6 ]
Selon diverses données, de 1 à 14 % de toutes les grossesses (selon la population étudiée et les méthodes de diagnostic utilisées) sont compliquées par un diabète gestationnel.
La prévalence du diabète sucré de type 1 et 2 chez les femmes en âge de procréer est de 2 %, dans 1 % de toutes les grossesses, la femme souffre initialement de diabète, dans 4,5 % des cas, un diabète gestationnel se développe, dont 5 % des cas, le diabète sucré se manifeste sous le couvert d'un diabète gestationnel.
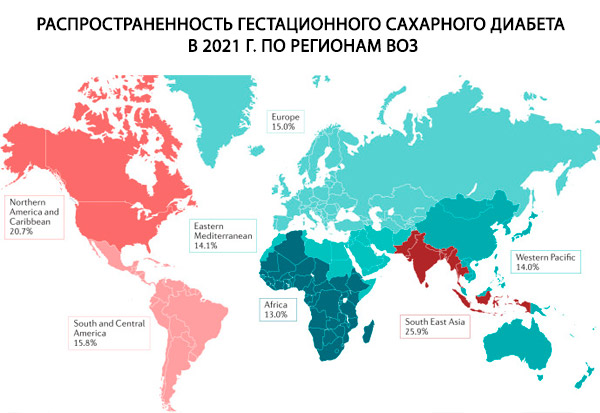
Pendant la grossesse, le diabète sucré peut être préexistant (de type 1 ou 2) ou gestationnel (DG). En cas de diabète préexistant, des facteurs de risque tels qu'une prédisposition génétique, des antécédents familiaux de diabète de type 1 et des maladies auto-immunes jouent un rôle crucial dans le développement du diabète de type 1.[ 7 ] Les facteurs qui jouent un rôle important dans le diabète de type 2 et le DG comprennent l'obésité, une mauvaise alimentation, l'inactivité physique, les antécédents familiaux de diabète de type 2, l'âge maternel et l'origine ethnique.[ 8 ] D'autres changements de mode de vie tels que l'abus d'alcool et le tabagisme sont également associés à l'étiologie du diabète de type 2.
Les causes d'augmentation de la morbidité fœtale sont la macrosomie, l'hypoglycémie, les malformations congénitales, le syndrome d'insuffisance respiratoire, l'hyperbilirubinémie, l'hypocalcémie, la polyglobulie et l'hypomagnésémie. La classification de P. White, qui caractérise la probabilité numérique (p, %) de naissance d'un enfant viable en fonction de la durée et des complications du diabète maternel, est présentée ci-dessous.
- Classe A. Intolérance au glucose et absence de complications - p=100;
- Classe B. Durée du diabète inférieure à 10 ans, début à l'âge de plus de 20 ans, pas de complications vasculaires - p=67;
- Classe C. Durée de 10 à 19 ans, survenue à 10-19 ans, aucune complication vasculaire - p=48;
- Classe D. Durée supérieure à 20 ans, survenue avant 10 ans; rétinopathie ou calcification des vaisseaux des jambes - p = 32;
- Classe E. Calcification des vaisseaux pelviens - p=13;
- Classe F. Néphropathie - p=3.
Causes le diabète sucré pendant la grossesse
Le diabète gestationnel (DG) est une intolérance au glucose (TG) qui survient pendant la grossesse et disparaît après l'accouchement. Le critère diagnostique de ce type de diabète est le dépassement de deux des trois valeurs suivantes de la glycémie capillaire (mmol/l): à jeun: 4,8; une heure après: 9,6; et deux heures après: 8; après une dose orale de 75 g de glucose.
L'intolérance au glucose pendant la grossesse reflète les effets physiologiques des hormones placentaires contre-insulaires et de la résistance à l'insuline et survient chez environ 2 % des femmes enceintes. Le dépistage précoce de l'intolérance au glucose est important pour deux raisons: premièrement, 40 % des femmes ayant des antécédents de diabète gestationnel développent un diabète clinique dans les 6 à 8 ans et nécessitent donc un suivi; deuxièmement, l'intolérance au glucose augmente le risque de mortalité périnatale et de fœtopathie, tout comme le diabète sucré.
L’étiologie du diabète gestationnel semble être liée à
- dysfonctionnement des cellules bêta pancréatiques ou réponse retardée des cellules bêta aux niveaux glycémiques et
- résistance sévère à l'insuline secondaire à la libération d'hormones placentaires.
Le lactogène placentaire humain est la principale hormone associée à une résistance accrue à l'insuline dans le diabète gestationnel (DG). D'autres hormones sont également associées au développement de cette maladie, notamment l'hormone de croissance, la prolactine, la corticolibérine et la progestérone; ces hormones contribuent à la stimulation de la résistance à l'insuline et de l'hyperglycémie pendant la grossesse.
Facteurs de risque
Lors de la première consultation médicale d'une femme enceinte, il est nécessaire d'évaluer son risque de développer un diabète gestationnel, car les stratégies diagnostiques ultérieures en dépendent. Le groupe à faible risque de développer un diabète gestationnel comprend les femmes de moins de 25 ans, ayant un poids corporel normal avant la grossesse, sans antécédents de diabète chez les apparentés au premier degré, sans antécédents de troubles du métabolisme glucidique (y compris la glycosurie) et ayant des antécédents obstétricaux simples. Pour qu'une femme soit classée dans le groupe à faible risque de développer un diabète gestationnel, tous les signes énumérés doivent être présents. Chez ce groupe de femmes, les tests de charge ne sont pas effectués et se limitent à une surveillance systématique de la glycémie à jeun.
Selon l'avis unanime des experts nationaux et étrangers, le groupe à haut risque de diabète gestationnel comprend les femmes présentant une obésité importante (IMC ≥ 30 kg/m² ), un diabète chez les apparentés au premier degré, des antécédents de diabète gestationnel ou tout trouble du métabolisme glucidique en dehors de la grossesse. Pour classer une femme dans le groupe à haut risque, il suffit de présenter l'un des symptômes mentionnés. Ces femmes sont testées lors de leur première consultation médicale (il est recommandé de mesurer la glycémie à jeun et d'effectuer un test avec 100 g de glucose, voir la méthode ci-dessous).
Le groupe présentant un risque moyen de développer un diabète gestationnel comprend les femmes qui n'appartiennent pas aux groupes à faible et à haut risque: par exemple, avec un léger excès de poids corporel avant la grossesse, avec des antécédents obstétricaux compliqués (gros fœtus, polyhydramnios, avortements spontanés, gestose, malformations fœtales, mortinaissances), etc. Dans ce groupe, les tests sont effectués à un moment critique pour le développement du diabète gestationnel - 24 à 28 semaines de grossesse (l'examen commence par un test de dépistage).
Plusieurs autres facteurs de risque cliniques de développement du diabète gestationnel ont été signalés. Ces facteurs cliniques comprennent: [ 12 ]
- Surpoids (indice de masse corporelle supérieur à 25)
- Diminution de l'activité physique
- Parent au premier degré atteint de diabète
- Antécédents de diabète gestationnel ou nouveau-né atteint de macrosomie, maladies métaboliques associées telles que l'hypertension.
- Faible taux de HDL
- Triglycérides supérieurs à 250
- Syndrome des ovaires polykystiques
- L'hémoglobine A1C est supérieure à 5,7.
- Anomalies du test de tolérance au glucose par voie orale
- Tout marqueur significatif de résistance à l'insuline (acanthosis nigricans)
- Antécédents de maladie cardiovasculaire
Pathogénèse
Le lactogène placentaire humain est une hormone sécrétée par le placenta pendant la grossesse. Sa composition est comparable à celle de l'hormone de croissance et provoque d'importants changements métaboliques pendant la grossesse afin de maintenir l'état nutritionnel du fœtus. Cette hormone est capable d'induire des modifications des récepteurs de l'insuline. Les variations moléculaires suivantes semblent être associées à une diminution de l'absorption du glucose par les tissus périphériques:
- altération moléculaire de la sous-unité bêta du récepteur de l'insuline,
- diminution de la phosphorylation de la tyrosine kinase,
- remodelage du substrat du récepteur de l'insuline-1 et de la phosphatidylinositol 3-kinase.
Une glycémie maternelle élevée traverse le placenta et provoque une hyperglycémie fœtale. Le pancréas fœtal est stimulé en réponse à l'hyperglycémie. Les propriétés anaboliques de l'insuline stimulent la croissance des tissus fœtaux à un rythme accéléré.
Des études indiquent qu'un indice de masse corporelle élevé et l'obésité peuvent entraîner une inflammation de bas grade. L'inflammation chronique induit la synthèse d'acide xanthurénique, associé au développement du prédiabète et du diabète gestationnel. [ 15 ]
Symptômes le diabète sucré pendant la grossesse
Diabète prégestationnel
Les symptômes chez les femmes enceintes atteintes de diabète sucré de types 1 et 2 dépendent du degré de compensation et de la durée de la maladie et sont principalement déterminés par la présence et le stade de complications vasculaires chroniques du diabète (hypertension artérielle, rétinopathie diabétique, néphropathie diabétique, polyneuropathie diabétique, etc.).
 [ 16 ], [ 17 ], [ 18 ], [ 19 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ]
Diabète gestationnel
Les symptômes du diabète gestationnel dépendent du degré d'hyperglycémie. Il peut se manifester par une légère hyperglycémie à jeun, une hyperglycémie postprandiale ou par le tableau clinique classique du diabète sucré avec glycémie élevée. Dans la plupart des cas, les manifestations cliniques sont absentes ou non spécifiques. On observe généralement une obésité à divers degrés, souvent accompagnée d'une prise de poids rapide pendant la grossesse. Une glycémie élevée s'accompagne de plaintes de polyurie, de soif, d'augmentation de l'appétit, etc. Le diagnostic le plus difficile concerne les cas de diabète gestationnel avec hyperglycémie modérée, où la glycosurie et l'hyperglycémie à jeun passent souvent inaperçues.
Dans notre pays, il n'existe pas d'approche unifiée pour le diagnostic du diabète gestationnel. Selon les recommandations actuelles, le diagnostic du diabète gestationnel doit reposer sur la détermination des facteurs de risque de son développement et sur la réalisation de tests de charge glycémique chez les femmes à risque moyen et élevé.
Formes
Parmi les troubles du métabolisme glucidique chez la femme enceinte, il faut distinguer:
- Diabète qui existait chez une femme avant la grossesse (diabète prégestationnel) - diabète de type 1, diabète de type 2, autres types de diabète.
- Le diabète gestationnel ou diabète de la femme enceinte est un trouble du métabolisme des glucides de tout degré (de l'hyperglycémie à jeun isolée au diabète cliniquement évident) dont l'apparition et la première détection se produisent pendant la grossesse.
Classification du diabète prégestationnel
Selon le degré de compensation de la maladie:
- compensation;
- décompensation.
Classification du diabète gestationnel
Le diabète gestationnel est différencié selon la méthode de traitement utilisée:
- compensée par une thérapie diététique;
- compensée par l'insulinothérapie.
Selon le degré de compensation de la maladie:
- compensation;
- décompensation.
- E10 Diabète sucré insulino-dépendant (dans la classification moderne - diabète sucré de type 1)
- E11 Diabète sucré non insulino-dépendant (dans la classification moderne - diabète sucré de type 2)
- E10(E11).0 - avec virgule
- E10(E11).1 - avec acidocétose
- E10(E11).2 - avec lésions rénales
- E10(E11).3 - avec lésions oculaires
- E10(E11).4 - avec complications neurologiques
- E10(E11).5 - avec troubles circulatoires périphériques
- E10(E11).6 - avec d'autres complications spécifiées
- E10(E11).7 - avec complications multiples
- E10(E11).8 - avec complications non précisées
- E10(E11).9 - pas de complications
- 024.4 Diabète pendant la grossesse.
Complications et conséquences
Une femme enceinte diabétique et son enfant à naître présentent un risque accru de complications liées à la grossesse, telles que prééclampsie, infections, dystocie, hémorragie post-partum, travail prématuré, mortinatalité, macrosomie, fausse couche, retard de croissance intra-utérin, anomalies congénitales, traumatismes obstétricaux et, dans les cas les plus graves, décès. Les femmes diabétiques sont également exposées à des complications à long terme, notamment une rétinopathie, une néphropathie et une neuropathie.
Après 42 jours post-partum, les effets du diabète pendant la grossesse peuvent également être observés. On estime que 30 à 50 % des femmes ayant des antécédents de diabète gestationnel en développeront à nouveau lors de grossesses ultérieures, et que 50 % d'entre elles développeront un diabète de type 2 dans les 5 à 10 ans. De plus, les enfants nés de grossesses diabétiques présentent un risque accru d'obésité infantile, de troubles métaboliques à l'adolescence et de diabète de type 2 à l'âge adulte, en raison des déséquilibres métaboliques observés in utero.
Diagnostics le diabète sucré pendant la grossesse
Les experts nationaux et étrangers proposent les approches suivantes pour diagnostiquer le diabète gestationnel. L'approche en une étape est la plus rentable pour les femmes présentant un risque élevé de diabète gestationnel. Elle consiste à réaliser un test diagnostique avec 100 g de glucose. L'approche en deux étapes est recommandée pour le groupe à risque moyen. Avec cette méthode, un test de dépistage avec 50 g de glucose est d'abord effectué, puis, en cas d'anomalie, un test avec 100 g de glucose est réalisé.
Le test de dépistage est réalisé comme suit: la femme boit 50 g de glucose dissous dans un verre d’eau (à tout moment, mais pas à jeun), et après une heure, la glycémie du plasma veineux est dosée. Si après une heure, la glycémie plasmatique est inférieure à 7,2 mmol/L, le test est considéré comme négatif et l’examen est interrompu. (Certaines recommandations suggèrent une glycémie de 7,8 mmol/L comme critère de positivité du test de dépistage, mais elles indiquent qu’une glycémie de 7,2 mmol/L est un marqueur plus sensible d’un risque accru de diabète gestationnel.) Si la glycémie plasmatique est égale ou supérieure à 7,2 mmol/L, un test avec 100 g de glucose est indiqué.
Le test de glycémie à 100 g nécessite un protocole plus strict. Il est réalisé le matin à jeun, après une nuit de jeûne de 8 à 14 heures, dans le cadre d'une alimentation normale (au moins 150 g de glucides par jour) et d'une activité physique illimitée pendant au moins 3 jours avant le test. La personne doit rester assise pendant le test; il est interdit de fumer. Le test détermine la glycémie plasmatique veineuse à jeun, après 1 heure, après 2 heures et après 3 heures après l'effort. Le diabète gestationnel est diagnostiqué si deux valeurs de glycémie ou plus sont égales ou supérieures aux valeurs suivantes: à jeun: 5,3 mmol/l, après 1 heure: 10 mmol/l, après 2 heures: 8,6 mmol/l, après 3 heures: 7,8 mmol/l. Une autre approche possible consiste à réaliser un test de 2 heures avec 75 g de glucose (le protocole est similaire). Pour établir le diagnostic de diabète gestationnel dans ce cas, il est nécessaire que la glycémie plasmatique veineuse, mesurée lors de deux ou plusieurs dosages, soit égale ou supérieure aux valeurs suivantes: à jeun: 5,3 mmol/l, après 1 heure: 10 mmol/l, après 2 heures: 8,6 mmol/l. Cependant, selon les experts de l’American Diabetes Association, cette approche n’a pas la validité d’un échantillon de 100 grammes. L’utilisation d’un quatrième dosage (à trois heures) de la glycémie lors d’un test avec 100 g de glucose permet une évaluation plus fiable du métabolisme glucidique chez la femme enceinte. Il convient de noter que la surveillance systématique de la glycémie à jeun chez les femmes à risque de diabète gestationnel ne permet pas, dans certains cas, d’exclure totalement un diabète gestationnel, car le taux normal de glycémie à jeun chez la femme enceinte est légèrement inférieur à celui des femmes non enceintes. Ainsi, une normoglycémie à jeun n'exclut pas la présence d'une glycémie postprandiale, manifestation du diabète gestationnel, détectable uniquement par des tests d'effort. Si des valeurs élevées de glycémie sont détectées dans le plasma veineux d'une femme enceinte: plus de 7 mmol/l à jeun et plus de 11,1 mmol/l dans un échantillon sanguin aléatoire, et que ces valeurs sont confirmées le lendemain, aucun test diagnostique n'est requis et le diagnostic de diabète gestationnel est considéré comme établi.
Qu'est-ce qu'il faut examiner?
Comment examiner?
Qui contacter?
Traitement le diabète sucré pendant la grossesse
Les femmes enceintes atteintes de diabète sucré présentent un risque de complications obstétricales et périnatales: fausse couche, gestose, hydramnios, naissance prématurée, hypoxie et mort fœtale intra-utérine, macrosomie fœtale, retard de croissance intra-utérin et anomalies du développement fœtal, traumatismes maternels et fœtaux à la naissance, et mortalité intra- et postnatale élevée. C’est pourquoi la prise en charge des femmes enceintes atteintes de diabète sucré, tant en ambulatoire qu’en hospitalisation, doit être organisée dans une perspective de prévention et de suivi rationnels des complications mentionnées ci-dessus. Les principaux principes d’une prise en charge rationnelle des femmes enceintes atteintes de diabète sucré et de diabète gestationnel sont les suivants:
Contrôle glycémique strict et maintien d'une compensation stable du métabolisme des glucides
La prise en charge du diabète pendant la grossesse implique à la fois une évaluation régulière de la compensation du diabète par un endocrinologue (tenue d'un journal, dosage de l'hémoglobine glyquée, adaptation du régime alimentaire et de l'insulinothérapie) et une autosurveillance glycémique par la femme enceinte elle-même. L'autosurveillance glycémique est réalisée à jeun, avant, 1 et 2 heures après les repas principaux, et avant le coucher. Si une hyperglycémie est détectée après un repas, elle est immédiatement corrigée par une injection d'insuline à action rapide. L'autosurveillance glycémique urinaire est actuellement déconseillée en raison de son faible contenu informatif. La femme doit également auto-surveiller sa cétonurie (dans les urines du matin, ainsi qu'en cas de glycémie supérieure à 11-12 mmol/l) et tenir un journal du diabète où sont consignés sa glycémie, les doses d'insuline, le nombre d'unités de pain, les épisodes d'hypoglycémie, l'acétonurie, le poids corporel, la tension artérielle, etc.
Surveillance des complications diabétiques
Au moins une fois par trimestre, une consultation ophtalmologique est organisée afin de déterminer la nécessité d'une photocoagulation laser de la rétine. Une attention particulière est portée à la surveillance active des reins. La fréquence des examens de laboratoire est déterminée individuellement. Le schéma suivant peut être proposé à titre indicatif: protéinurie quotidienne (une fois par trimestre), créatininémie (au moins une fois par mois), test de Reberg (au moins une fois par trimestre), analyse d'urine générale (une fois toutes les deux semaines). La tension artérielle est surveillée et, si nécessaire, un traitement antihypertenseur est prescrit (ou ajusté).
- La prévention et le traitement des complications obstétricales (insuffisance fœtoplacentaire, fausse couche, gestose, etc.) consistent en l'utilisation de préparations de progestérone, d'agents antiplaquettaires ou anticoagulants, de stabilisateurs membranaires, d'antioxydants selon les schémas obstétricaux généralement acceptés.
- Surveillance de l'état du fœtus
Elle est réalisée afin de diagnostiquer et de traiter rapidement les complications telles que les malformations, l'hypoxie, la macrosomie et le retard de croissance intra-utérin du fœtus. Entre la 7e et la 10e semaine, une échographie du fœtus est réalisée (pour déterminer la viabilité, calculer la longueur vertex-coccyx et préciser l'âge gestationnel). Entre la 16e et la 18e semaine, une analyse de l'alpha-fœtoprotéine sérique (diagnostic des malformations du tube neural), de la β-CG et de l'estriol est réalisée. Entre la 16e et la 20e semaine, une nouvelle échographie du fœtus est réalisée (diagnostic des malformations fœtales majeures). Entre la 22e et la 24e semaine, une échocardiographie du fœtus est réalisée pour diagnostiquer les malformations cardiovasculaires fœtales. À partir de la 28e semaine, toutes les 2 semaines, une biométrie échographique du fœtus est réalisée (pour évaluer la croissance fœtale et l'adéquation de sa taille à l'âge gestationnel), une échographie Doppler et une évaluation du complexe fœtoplacentaire sont réalisées. À partir de la 32e semaine: cardiotocographie hebdomadaire (plus fréquente si nécessaire, selon la situation obstétricale). En fin de grossesse, il est nécessaire que la femme enceinte enregistre elle-même quotidiennement l'activité motrice du fœtus et consigne les données dans un carnet de suivi du diabète.
Objectifs du traitement du diabète pendant la grossesse
- Compensation stable du métabolisme des glucides tout au long de la grossesse.
- Prévention du développement et traitement des complications diabétiques et obstétricales existantes.
Diabète prégestationnel
- Valeurs glycémiques cibles (sang capillaire): à jeun - 4,0–5,5 mmol/l, 2 heures après avoir mangé < 6,7 mmol/l.
- Valeurs cibles d’HbA1c (au moins une fois par trimestre) - dans les valeurs de référence pour les femmes non enceintes ou en dessous.
- La cétonurie est absente.
Diabète gestationnel
- Valeurs glycémiques cibles (sang capillaire): à jeun - < 5,0 mmol/l, 2 heures après avoir mangé < 6,7 mmol/l.
- Valeurs cibles d’HbA1c (au moins une fois par trimestre) - dans les valeurs de référence pour les femmes non enceintes ou en dessous.
- La cétonurie est absente.
Indications d'hospitalisation
Diabète prégestationnel
Il est généralement recommandé aux femmes enceintes atteintes de diabète sucré de types 1 et 2 de prévoir trois hospitalisations. La première, en début de grossesse, consiste en un examen clinique et biologique complet, la décision de prolonger la grossesse, la participation à une formation sur le diabète (pour les femmes diabétiques non préparées à une grossesse), la détermination de l'âge gestationnel et la compensation du diabète. La deuxième, entre 21 et 24 semaines de grossesse, est un moment critique pour la décompensation du diabète, afin de compenser le métabolisme glucidique et de prévenir la progression des complications diabétiques et obstétricales. La troisième, à 32 semaines de grossesse, vise à poursuivre la surveillance et le traitement des complications obstétricales et diabétiques, une observation attentive du fœtus et la détermination du moment et du mode d'accouchement.
Diabète gestationnel
L'hospitalisation est indiquée dès la première détection d'un diabète gestationnel pour examen et choix du traitement, puis en cas d'aggravation de l'évolution du diabète et pour des indications obstétricales.
Méthodes de traitement du diabète pendant la grossesse
Diabète prégestationnel
La mesure la plus importante en cas de grossesse chez les femmes diabétiques est la modification du traitement hypoglycémiant. Le traitement hypoglycémiant de référence pendant la grossesse est l'intensification du traitement par insulines humaines génétiquement modifiées. Si la grossesse était planifiée, elle doit être sous insulinothérapie dès sa survenue. Si la grossesse n'était pas planifiée et survient chez une femme diabétique de type 2 prenant des hypoglycémiants oraux (sulfamides hypoglycémiants, acarbose, metformine, glitazones, glinides), ceux-ci doivent être interrompus et une insulinothérapie doit être prescrite. Chez les femmes diabétiques de type 2 suivant un régime alimentaire, une insulinothérapie est généralement nécessaire en cas de grossesse. Si une femme était sous insulinothérapie traditionnelle (pour les diabètes de types 1 et 2), elle doit passer à une insulinothérapie intensifiée avec un schéma posologique de cinq injections (insuline à action rapide trois fois par jour avant les repas principaux et insuline à action moyenne le matin avant le petit-déjeuner et avant le coucher). Les données sur l’utilisation des analogues de l’insuline humaine pendant la grossesse sont actuellement limitées (insuline lispro, insuline aspart, insuline glargine, etc.).
Compte tenu de l'évolution constante des besoins en insuline pendant la grossesse, pour ajuster rapidement les doses d'insuline, il est nécessaire de consulter un endocrinologue et d'analyser le carnet de suivi du diabète toutes les deux semaines en début de grossesse, puis toutes les semaines à partir de la 28e semaine de grossesse. Dans ce cas, il est nécessaire de prendre en compte les variations de la sensibilité à l'insuline et les caractéristiques de l'insulinothérapie aux différents stades de la grossesse et du post-partum.
Au cours du premier trimestre de la grossesse, la sensibilité des tissus à l'insuline augmente, ce qui entraîne une diminution des besoins en insuline de la femme enceinte. Le risque d'hypoglycémie augmente considérablement; la dose d'insuline doit donc être réduite rapidement. Cependant, l'hyperglycémie est également à proscrire, car pendant cette période, le fœtus ne synthétise pas sa propre insuline et le glucose maternel pénètre facilement à travers le placenta dans ses organes et tissus. Une réduction excessive de la dose d'insuline entraîne rapidement le développement d'une acidocétose, particulièrement dangereuse, car les corps cétoniques franchissent facilement la barrière placentaire et ont un puissant effet tératogène. Par conséquent, le maintien d'une glycémie normale et la prévention de l'acidocétose en début de grossesse sont nécessaires pour prévenir les anomalies du développement fœtal.
À partir de la 13e semaine de grossesse, sous l'influence des hormones placentaires à action contre-insulaire, les besoins en insuline augmentent. La dose d'insuline nécessaire pour atteindre une glycémie normale est donc progressivement augmentée. Durant cette période, le fœtus synthétise déjà sa propre insuline. En cas de compensation insuffisante du diabète, l'hyperglycémie maternelle entraîne une hyperglycémie et une hyperinsulinémie dans le sang fœtal. L'hyperinsulinémie fœtale est à l'origine de complications telles que la macrosomie (fœtopathie diabétique), une altération de la maturation pulmonaire fœtale, un syndrome de détresse respiratoire du nouveau-né et une hypoglycémie néonatale.
À partir de la 32e semaine de grossesse et jusqu'à l'accouchement, le risque d'hypoglycémie augmente à nouveau. Durant cette période, la dose d'insuline peut être réduite de 20 à 30 %. L'amélioration de l'évolution du diabète pendant cette période de la grossesse est associée à une augmentation de la consommation de glucose par le fœtus en croissance et au vieillissement du placenta.
Pendant le travail, des fluctuations importantes de la glycémie peuvent survenir. Une hyperglycémie et une acidocétose (sur fond de libération d'hormones contre-insulaires sous l'effet de la douleur et de la peur) ainsi qu'une hypoglycémie sévère associée à un effort physique intense pendant le travail peuvent se développer.
Immédiatement après l'accouchement, les besoins en insuline chutent brutalement, atteignant 0 à 5 unités par jour chez certaines femmes. La glycémie la plus basse survient entre le premier et le troisième jour après l'accouchement, période durant laquelle la dose d'insuline doit être minimale. Entre le septième et le dixième jour du post-partum, les besoins en insuline reviennent progressivement au niveau d'avant la grossesse.
Diabète gestationnel
La première étape du traitement du diabète gestationnel consiste en une diététique associée à une activité physique mesurée. Les principes fondamentaux de la diététique sont l'exclusion des glucides facilement digestibles (sucre, miel, confiture, bonbons, jus de fruits, etc.), ainsi qu'un apport fractionné et régulier de glucides complexes tout au long de la journée (3 repas principaux et 3 repas intermédiaires), ce qui permet de contrôler la glycémie postprandiale et de prévenir la cétose de faim. Les principales sources de glucides sont les céréales, les pâtes, les produits de boulangerie sans levain, le maïs, les légumineuses, les pommes de terre, etc. L'alimentation doit être riche en protéines (1,5 g/kg de poids corporel), en fibres, en vitamines et en minéraux. Les graisses sont modérément limitées (pour éviter une prise de poids excessive). Une restriction calorique drastique et le jeûne complet pendant la grossesse sont contre-indiqués!
Si les valeurs glycémiques cibles ne sont pas atteintes pendant le régime pendant 1 à 2 semaines, une insulinothérapie est prescrite. Souvent, de faibles doses d'insuline à action rapide avant les repas principaux suffisent à normaliser le métabolisme des glucides. Cependant, avec l'avancement de la grossesse, les besoins en insuline peuvent évoluer. Il est important de noter qu'en cas d'inefficacité du régime, il est absolument déconseillé de prescrire des hypoglycémiants oraux aux femmes enceintes! Des signes de macrosomie à l'échographie fœtale peuvent justifier la prescription d'une insulinothérapie à une femme enceinte atteinte de diabète gestationnel. Les femmes enceintes atteintes de diabète gestationnel et sous insulinothérapie doivent tenir un journal dans lequel sont consignés: les résultats de l'autosurveillance glycémique (6 à 8 fois par jour), la quantité de glucides par repas, calculée selon le système des unités de pain (UB), les doses d'insuline, le poids corporel (hebdomadaire) et des notes (épisodes d'hypoglycémie, d'acétonurie, tension artérielle, etc.). Pour évaluer l’efficacité de tout type de traitement du diabète gestationnel (diététique, insulinothérapie), le taux d’hémoglobine glyquée est testé au moins une fois par trimestre.
Complications et effets secondaires du traitement
Chez les femmes enceintes atteintes de diabète sucré et de diabète gestationnel, sous insulinothérapie et bien compensées, la survenue d'une hypoglycémie légère est inévitable, sans danger pour la mère et le fœtus. Les femmes doivent pouvoir arrêter elles-mêmes les formes légères d'hypoglycémie afin de prévenir le développement de réactions hypoglycémiques sévères (avec altération de la conscience).
 [ 32 ], [ 33 ], [ 34 ], [ 35 ]
[ 32 ], [ 33 ], [ 34 ], [ 35 ]
Calendrier et modalités de livraison
Diabète prégestationnel
Le terme et la méthode d'accouchement sont déterminés individuellement. Le terme optimal est de 37 à 38 semaines, la méthode privilégiée étant l'accouchement programmé par voie basse. Chez les femmes diabétiques, le déroulement du travail peut être compliqué en raison, dans la plupart des cas, d'une insuffisance fœtoplacentaire, d'une gestose et, souvent, d'une macrosomie fœtale et d'un hydramnios. Il est nécessaire de s'assurer que la césarienne soit pratiquée uniquement pour des raisons obstétricales, mais en pratique, la fréquence des accouchements chirurgicaux par césarienne chez les femmes diabétiques atteint souvent 50 % ou plus. D'autres indications de césarienne chez les femmes diabétiques peuvent être la progression d'une maladie chronique et le développement de complications diabétiques aiguës. Un accouchement précoce est envisagé en cas de forte détérioration de l'état du fœtus, de progression de la gestose, de rétinopathie (apparition de multiples hémorragies récentes au fond de l'œil) ou de néphropathie (apparition de signes d'insuffisance rénale). La veille d'une césarienne, une femme enceinte diabétique reçoit une dose régulière d'insuline à action intermédiaire. Le jour de l'opération, les injections sous-cutanées d'insuline sont interrompues et une perfusion intraveineuse d'un mélange glucose-potassium avec de l'insuline est débutée sous contrôle glycémique toutes les 1 à 2 heures par la méthode express. La glycémie cible pendant le travail ou la césarienne (dans le sang capillaire) est de 4 à 7 mmol/l. Une antibiothérapie est utilisée pour réduire le risque de complications infectieuses en post-partum.
Diabète gestationnel
Le diabète gestationnel en lui-même n'est pas une indication de césarienne ni d'accouchement prématuré avant 38 semaines complètes de gestation. Le moment optimal pour l'accouchement est la 38e semaine de gestation (sauf si la situation obstétricale l'exige). La prolongation de la grossesse au-delà de 38 semaines n'est pas indiquée, car elle augmente le risque de macrosomie. Le mode d'accouchement est déterminé par les indications obstétricales.
Gestion ultérieure
Diabète prégestationnel
En cas de diabète de type 2 pendant l'allaitement, il est recommandé de poursuivre l'insulinothérapie, car l'utilisation d'hypoglycémiants oraux pendant l'allaitement peut provoquer une hypoglycémie chez l'enfant. Après l'arrêt de l'allaitement, les femmes atteintes de diabète de type 1 et 2 doivent consulter un endocrinologue afin de modifier le traitement hypoglycémiant et symptomatique [prescription d'analogues modernes de l'insuline humaine, d'hypoglycémiants oraux (pour le diabète de type 2), de statines, etc.], ainsi que pour poursuivre la surveillance et le traitement des complications diabétiques. Avant la sortie de l'hôpital (après l'accouchement), il est conseillé de discuter des méthodes de contraception possibles.
Diabète gestationnel
Après l'accouchement, 98 % des femmes ayant souffert de diabète gestationnel ont un métabolisme glucidique normalisé. Dans le cas contraire, il faut envisager un diabète de type 1 apparu pour la première fois pendant la grossesse (si le besoin d'insuline persiste) ou un diabète de type 2 (si l'insulinothérapie n'est pas nécessaire). Toutes les femmes ayant souffert de diabète gestationnel présentent un risque accru de développer un diabète de type 2. Il est donc nécessaire de consulter un endocrinologue 1,5 à 3 mois après l'accouchement pour une évaluation précise du métabolisme glucidique (test d'hyperglycémie provoquée par voie orale avec 75 g de glucose) et la détermination de la fréquence des observations dynamiques.
Plus d'informations sur le traitement
La prévention
La prévention du diabète prégestationnel dépend de sa forme pathogénique (diabète sucré de type 1, diabète sucré de type 2, autres types de diabète sucré) et constitue l'un des problèmes les plus urgents et encore totalement non résolus de la médecine moderne.
La prévention des complications du diabète prégestationnel (pour la mère et le fœtus) repose sur la promotion généralisée de la préparation à la grossesse chez les femmes diabétiques. Il est désormais prouvé que la planification de la grossesse est la voie la plus prometteuse pour améliorer le pronostic de grossesse chez les femmes atteintes de diabète de type 1 et de type 2. Les principaux principes de la préparation à la grossesse sont les suivants:
- informer les femmes sur les risques liés à une grossesse non planifiée dans un contexte de mauvais contrôle métabolique (risque élevé de malformations et de perte du fœtus, grossesse compliquée, progression des complications vasculaires chroniques du diabète jusqu'à la perte de la vision et la nécessité d'une hémodialyse);
- obtenir une compensation stricte du diabète sucré (atteindre un taux d’hémoglobine glyquée inférieur à 7 % sans augmenter la fréquence des hypoglycémies) au moins 2 à 3 mois avant la grossesse et tout au long de la grossesse;
- dépistage et traitement des complications chroniques du diabète avant la grossesse;
- identification et traitement des maladies gynécologiques et extragénitales concomitantes avant la grossesse.
La mise en œuvre des principes de base de la préparation pré-gravide est réalisée par les méthodes suivantes:
- modification du mode de vie: alimentation saine, arrêt du tabac, supplémentation en acide folique (4–5 mg/jour), consommation de sel iodé sont recommandés;
- examen complet et traitement par une équipe multidisciplinaire expérimentée de spécialistes (endocrinologue, obstétricien-gynécologue, thérapeute, ophtalmologue, neurologue, généticien et autres);
- intégration des femmes dans la gestion du diabète (formation en école de diabète);
- contraception pendant toute la période de compensation du diabète et de traitement de la pathologie concomitante;
- modification du traitement hypoglycémiant et des autres médicaments: dans le diabète sucré de type 2, les médicaments hypoglycémiants oraux doivent être arrêtés et une insulinothérapie doit être prescrite; les inhibiteurs de l'ECA, les statines, etc. doivent être arrêtés.
Les points les plus importants lors d'un examen par des spécialistes de divers profils sont les suivants. Lors de l'examen du système cardiovasculaire, il est nécessaire de préciser la présence et la gravité d'une hypertension artérielle, d'une maladie coronarienne, d'une macroangiopathie diabétique et d'autres maladies cardiaques et vasculaires. Un examen détaillé des reins devrait permettre de déterminer la présence et le stade d'une néphropathie diabétique, d'une bactériurie asymptomatique, d'une pyélonéphrite chronique, etc. Une consultation chez un neurologue est nécessaire pour le diagnostic d'une neuropathie sensitivo-motrice, de diverses formes de neuropathie diabétique autonome (cardiovasculaire, gastro-intestinale, urogénitale) et du syndrome du pied diabétique. Il est également nécessaire d'évaluer l'état d'autres organes du système endocrinien, en premier lieu la glande thyroïde. Un examen du fond d'œil avec pupille dilatée par un ophtalmologiste expérimenté est obligatoire pour déterminer le stade de la rétinopathie diabétique et les indications d'une photocoagulation rétinienne au laser. Si de telles indications sont détectées, une photocoagulation rétinienne au laser doit être réalisée avant la grossesse. Un examen complet par un obstétricien-gynécologue est nécessaire pour évaluer l'état de la fonction reproductive et la présence d'infections génitales spécifiques et non spécifiques. Si des foyers d'infection (urogénitaux, odontogènes, ORL) sont détectés, il est nécessaire de les désinfecter avant la grossesse, car la présence d'un processus inflammatoire chronique dans l'organisme complique la compensation du diabète sucré.
Après avoir reçu les résultats de l'examen, les contre-indications relatives et absolues à la réalisation d'une grossesse sont déterminées de manière consultative.
Les contre-indications absolues à la grossesse chez les diabétiques sont:
- néphropathie diabétique sévère avec protéinurie et signes d’insuffisance rénale chronique débutante;
- rétinopathie proliférative progressive et réfractaire;
- cardiopathie ischémique grave;
- neuropathie autonome sévère (hypotension orthostatique, gastroparésie, entéropathie, perte de capacité à reconnaître l'hypoglycémie).
Les contre-indications relatives à la grossesse en cas de diabète sucré doivent être prises en compte:
- décompensation de la maladie en début de grossesse (le développement d'une acidocétose diabétique pendant cette période augmente le risque d'anomalies du développement fœtal);
- une combinaison de diabète sucré avec des maladies concomitantes graves (par exemple, pyélonéphrite chronique récurrente, tuberculose active, maladies du sang, maladies cardiaques, etc.).
La prévention du diabète gestationnel consiste à corriger les facteurs de risque éliminables de son développement (principalement l'obésité). La prévention des complications du diabète gestationnel (pour la mère et le fœtus) repose sur un dépistage précoce et un traitement actif (élargissement des indications de l'insulinothérapie) de cette maladie.
Français L'activité physique est connue depuis longtemps pour améliorer l'homéostasie du glucose par des effets directs ou indirects sur la sensibilité à l'insuline via de multiples mécanismes. Par exemple, l'activité physique a des effets indépendants sur l'élimination du glucose, augmentant l'élimination du glucose médiée et non médiée par l'insuline. [ 36 ], [ 37 ] L'activité physique peut également avoir des effets à long terme sur l'amélioration de la sensibilité à l'insuline par l'augmentation de la masse maigre. [ 38 ] De plus, des avantages dans la prévention ou le retard du développement du diabète de type 2 ont été rapportés à plusieurs reprises chez les femmes non enceintes. [ 39 ], [ 40 ] Ainsi, l'activité physique peut avoir le potentiel de prévenir le diabète gestationnel (DG) et ses conséquences néfastes sur la santé.
Prévoir
Malgré le fait que la grossesse chez les femmes atteintes de diabète sucré s’accompagne d’un risque élevé de complications obstétricales et périnatales, la planification de la grossesse et sa gestion rationnelle contribuent à une réduction significative des issues défavorables de la grossesse pour la mère atteinte de diabète sucré et sa progéniture.

