Expert médical de l'article
Nouvelles publications
Azoospermia
Dernière revue: 29.06.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
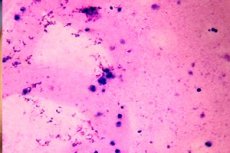
Lorsque l'analyse de l'éjaculat masculin révèle l'absence de spermatozoïdes, on parle d'azoospermie. Les causes de ce trouble peuvent être diverses: insuffisance gonadique primaire et secondaire (cryptorchidie, dégénérescence de l'épithélium des tubules testiculaires, hyporchidie, etc.) ou autres obstacles mécaniques pouvant bloquer le transport des spermatozoïdes des testicules vers les vésicules séminales. La qualité de la libido peut ne pas être affectée. L'azoospermie est diagnostiquée par des examens microscopiques répétés du sperme. [ 1 ]
La thérapie est à long terme et pathogénique.
Épidémiologie
L'infertilité masculine est l'incapacité de féconder une femme. À ce jour, les médecins disposent des résultats de nombreuses études selon lesquelles, dans 40 % des mariages infertiles, l'homme est responsable de l'incapacité à concevoir. Autre indicateur statistique: environ 15 à 20 % des mariages présentent des difficultés similaires liées à l'infertilité.
Le concept moderne de « mariage infertile » implique que les conjoints sont incapables de concevoir pendant 12 à 24 mois d’activité sexuelle régulière sans l’utilisation de contraception.
La capacité d'un homme à féconder une femme dépend des propriétés de son liquide séminal, ainsi que du nombre et de la qualité des spermatozoïdes qu'il contient. L'éjaculat est une sécrétion mixte des testicules et des annexes, ainsi que du système glandulaire représenté par les vésicules séminales, la prostate, les glandes de Littré et de Cooper. Le liquide spermatique est alcalin, son pH fluctuant entre 7,0 et 7,6. C'est dans cette plage que les spermatozoïdes se déplacent le plus facilement. De plus, un environnement alcalin rend les spermatozoïdes plus résistants à l'environnement vaginal acide (le pH moyen dans le vagin est de 4,5 et dans le canal cervical de 7,5).
Selon les statistiques, l’azoospermie est diagnostiquée chez environ 2 % des couples infertiles.
Causes ng azoospermia
L'azoospermie s'accompagne d'une altération de la spermatogenèse, ce qui fait que le liquide séminal ne contient plus de spermatozoïdes. Selon les causes sous-jacentes, les experts distinguent les variantes obstructives et non obstructives de la pathologie.
L'azoospermie entraîne la perte de la capacité d'un homme à concevoir naturellement et, pour certains patients, les technologies de procréation assistée sont également inefficaces.
L'azoospermie peut débuter de manière obstructive ou non. Dans le premier cas, la cause est l'obstruction des canaux séminaux, et dans le second, la production directe de spermatozoïdes est altérée. [ 2 ]
Des problèmes de transport de sperme peuvent survenir pour les raisons suivantes:
- Processus infectieux et inflammatoires affectant le système reproducteur masculin et affectant négativement la capacité de l'homme à féconder;
- Blessures traumatiques, interventions chirurgicales au niveau de la colonne vertébrale (région lombo-sacrée), de la cavité abdominale, des organes génitaux;
- Dilatation et élargissement des vaisseaux veineux scrotaux ( varicocèle );
- Des méthodes contraceptives spécifiques comme la vasectomie – une procédure au cours de laquelle les canaux éjaculateurs sont coupés et ligaturés;
- Absence congénitale ou fusion des canaux spermatiques.
L'azoospermie non obstructive n'est pas liée à un blocage de l'excrétion des spermatozoïdes, mais à une perturbation de leur production. Les causes d'un tel dysfonctionnement sont les suivantes:
- Prendre certains médicaments, notamment des antibiotiques, des hormones stéroïdes et une chimiothérapie;
- Abus d’alcool, tabagisme et consommation de drogues;
- Hérédité défavorable (par exemple syndromesde Klinefelter ou de Kallman);
- Déséquilibre hormonal affectant la fonctionnalité testiculaire;
- Éjaculation rétrograde, dans laquelle les spermatozoïdes tombent dans la vessie au lieu de l'urètre (se produit dans le contexte de lésions de la moelle épinière, de diabète sucré, etc.);
- Exposition aux rayonnements radioactifs, radiothérapie;
- Élévation sévère ou prolongée de la température corporelle, intoxication chronique, intoxication par pesticides, métaux lourds;
- Insuffisance testiculaire.
Facteurs de risque
Les troubles de la spermatogenèse et l’azoospermie étant des problèmes assez courants chez les hommes, les scientifiques ont lancé une étude dans laquelle ils ont pu identifier les facteurs de risque de base pour le développement de l’infertilité masculine:
- Mauvaises habitudes (tabagisme, consommation d’alcool);
- Mauvaise alimentation (consommation d’aliments principalement gras, salés et épicés);
- Risques professionnels pendant cinq ans ou plus (exposition à des températures élevées et trop basses, air gazeux et poussiéreux, intoxication chimique);
- Conditions environnementales défavorables;
- Ignorance des maladies, recours intempestif aux soins médicaux, chronicisation des pathologies;
- Hypodynamie, mode de vie majoritairement sédentaire et sédentaire;
- Stress psycho-émotionnel excessif, conflits fréquents, inquiétudes, peurs;
- Exercice excessif.
L'un des principaux facteurs de développement de l'azoospermie est considéré comme le mode de vie malsain des représentants du sexe fort. Ces mauvaises habitudes ont un impact négatif assez prononcé sur la santé et la capacité reproductive des hommes, et ce d'autant plus lorsqu'elles sont combinées à d'autres facteurs. [ 3 ]
Les groupes à risque peuvent inclure:
- Patients ayant des antécédents d’infections sexuellement transmissibles;
- Hommes ayant été exposés à des rayons ionisants ou à des substances chimiquement actives;
- Les personnes dont les membres de la famille immédiate ont souffert de troubles hormonaux;
- Hommes ayant des antécédents de lésions traumatiques du système génital externe.
Pathogénèse
L'azoospermie est généralement provoquée par l'une des trois causes principales suivantes:
- Altération de la fonction des canaux par lesquels les spermatozoïdes sont excrétés.
- Altération de la fonctionnalité testiculaire.
- Autres maladies et affections.
La première cause, les canaux de sortie perturbés, est due à des facteurs tels que:
- Lésions traumatiques de la moelle épinière, dans lesquelles il y a une décharge de sécrétion de sperme dans la cavité de la vessie;
- Chirurgies de la prostate (traitement chirurgical de la prostatite, des adénomes de la prostate, etc.);
- Diabète;
- Pathologies infectieuses-inflammatoires telles que la tuberculose ou les maladies vénériennes;
- Pathologies génétiques accompagnées d’une défaillance métabolique (par exemple, la mucoviscidose);
- Anomalies congénitales défectueuses du canal déférent.
La deuxième cause, l’altération de la fonctionnalité testiculaire, est une conséquence:
- De testicules non descendus (cryptorchidie);
- D’une faible production d’hormones sexuelles mâles;
- Lésions traumatiques et autres lésions testiculaires;
- Exposition aux radiations, mauvaises habitudes;
- Réactions inflammatoires impliquant la région testiculaire;
- MST, orchite;
- Défauts génétiques, anomalies congénitales.
Parmi les autres pathologies pouvant provoquer le développement de l'azoospermie, les experts appellent ces maladies:
- Une lésion de l’hypothalamus, la région du cerveau qui contrôle la production d’hormones sexuelles;
- Lésion de l'hypophyse - un département «subordonné» à l'hypothalamus, qui peut être affecté à la suite d'une intoxication prolongée (y compris l'alcool et les drogues), de processus tumoraux et d'hémorragies.
Le processus de spermatogenèse correspond à la formation et à la maturation des spermatozoïdes: il débute à la puberté et dure jusqu’à un âge avancé. Les cellules sexuelles mâles se forment dans les tortueux canaux séminaux testiculaires. Ce processus se déroule de manière séquentielle: de la prolifération des spermatogonies à la méiose et à la spermiogenèse. Le pic d’activité du processus est observé à une température d’environ 34 °C. Ce régime est maintenu grâce à la localisation anatomique des testicules, non pas dans la cavité abdominale, mais dans le scrotum. Les spermatozoïdes mûrissent complètement dans l’appendice testiculaire. Le cycle complet de formation des spermatozoïdes dans le corps masculin dure environ 74 jours.
Symptômes ng azoospermia
Le principal symptôme de l'azoospermie est l'incapacité d'un couple à concevoir. En règle générale, c'est face à ce problème que les hommes consultent un médecin, car la fonction sexuelle n'est généralement pas altérée. D'autres symptômes peuvent n'apparaître que s'ils sont causés par la maladie primaire. Par exemple, une fonction testiculaire insuffisante (hypogonadisme) se manifeste par un sous-développement du tableau sexuel secondaire, qui se manifeste par une pilosité insuffisante, une morphologie féminine et une gynécomastie. L'azoospermie sécrétoire est souvent détectée dans le contexte d'une hypoplasie testiculaire, d'une diminution de la capacité sexuelle, d'une dysfonction érectile ou d'un syndrome du petit pénis.
Différents types d'azoospermie obstructive s'accompagnent parfois d'une sensation d'inconfort, de douleurs tiraillantes dans la région génitale, d'un gonflement ou d'un gonflement du scrotum. Les troubles palpatoires des testicules passent souvent inaperçus, mais les appendices peuvent être hypertrophiés en raison de l'accumulation de cellules germinales mâles. L'obstruction survient souvent simultanément à l'éjaculation rétrograde.
Dans la grande majorité des cas, un homme souffrant d'azoospermie ne remarque aucun signe pathologique. Le premier signe avant-coureur se manifeste lorsque les conjoints envisagent une grossesse, mais les rapports sexuels réguliers et non protégés n'aboutissent pas au résultat tant attendu: la femme ne tombe pas enceinte.
Les médecins distinguent un certain nombre de symptômes auxquels il faut prêter attention, car ils peuvent indiquer la présence de dysfonctionnements bien avant que le patient ne soupçonne une infertilité masculine et une azoospermie:
- Douleur intermittente légère dans la région de l’aine;
- Gonflement, gonflement dans la région scrotale;
- Affaiblissement des érections et de la libido;
- Une sensation constante de fatigue;
- Gonflement, hypertrophie des glandes mammaires (gynécomastie);
- Processus infectieux chroniques et fréquents;
Mauvaise croissance des poils sur le visage et le corps, ainsi que d'autres signes d'une diminution probable de la production d'hormones sexuelles mâles.
Sperme dans l'azoospermie
L'évaluation du sperme est effectuée comme suit:
- Normosémie - 1 à 6 ml de liquide spermatique.
- Multisémie - le volume de liquide spermatique dépasse 6 ml.
- Normospermie - le nombre de cellules sexuelles mâles pour 1 ml de sperme est de 60 à 120 millions.
- Polyspermie - le nombre de cellules sexuelles mâles pour 1 ml de liquide spermatique dépasse 120 millions.
- Aspermie - les spermatozoïdes et les cellules de spermatogenèse sont absents.
- Oligozoospermie - le nombre de cellules sexuelles mâles dans le liquide spermatique ne dépasse pas 20 millions pour 1 ml.
- Hypospermie – le nombre de spermatozoïdes est compris entre 20 et 60 millions de spermatozoïdes pour 1 ml.
- Azoospermie - les spermatozoïdes sont absents du sperme, mais des formes immatures de spermatogenèse sont présentes.
Formes
L'azoospermie est un type d'infertilité masculine caractérisé par l'absence de spermatozoïdes lors de l'analyse de l'éjaculat. Les andrologues et les urologues soulignent la présence de plusieurs formes de spermatogenèse anormale: il ne s'agit pas seulement d'azoospermie, mais aussi d'oligozoospermie, d'asthénozoospermie et de tératozoospermie.
De plus, une combinaison de pathologies est possible - par exemple, des diagnostics tels que l'oligoasthénozoospermie, l'asthénotératozoospermie, l'oligotératozoospermie, etc. sont souvent rencontrés.
Asthénozoospermie |
Présence de moins de la moitié des spermatozoïdes à mouvement de type I (linéaire progressif) et de type II (linéaire lent ou non linéaire progressif), ou présence de moins de 25 % des cellules à mouvement de type I. Le nombre et la forme des cellules germinales mâles sont dans les limites de la normale. |
Oligozoospermie |
Une diminution du nombre de cellules germinales mâles vivantes - moins de 20 millions pour 1 ml de liquide séminal. |
Tératozoospermie |
Plus de 50 % des cellules germinales mâles sont caractérisées par des anomalies de structure (tête et queue). |
Azoospermie |
Pas de spermatozoïdes dans la sécrétion de sperme. |
Selon le facteur étiologique (causal), les spécialistes divisent ces types de violations:
- L'azoospermie non obstructive est un trouble non associé à une obstruction des voies séminales. Il s'agit le plus souvent d'un trouble sécrétoire.
- L'azoospermie obstructive est associée à une obstruction du passage des canaux séminaux. Ceci empêche les cellules sexuelles mâles de passer des testicules à l'organe sexuel. Cette variante de l'azoospermie survient dans 40 % des cas. L'obstruction canalaire peut être acquise ou congénitale.
- L'azoospermie obturatrice est causée par l'obstruction des canaux spermatiques. Cette pathologie peut résulter d'une aplasie complète ou partielle des appendices, des canaux ou des vésicules séminales, d'une obstruction acquise des canaux suite à une obstruction post-inflammatoire, ou de processus kystiques ou tumoraux comprimant le canal de l'appendice. Une obstruction iatrogène due à des interventions chirurgicales dans cette zone est également possible.
- L'azoospermie sécrétoire s'accompagne d'une altération de la formation des spermatozoïdes due à une cryptorchidie bilatérale, une épidparotidite, des processus tumoraux, des radiations ou des effets toxiques.
- L'azoospermie temporaire est un état transitoire dans lequel les spermatozoïdes ne sont pas toujours absents de la sécrétion séminale, mais seulement de façon intermittente. Par exemple, ce trouble est observé lors de l'exacerbation de certaines maladies, après un stress important, ou lors de traitements médicamenteux (hormones, antibiotiques, chimiothérapie). Un dysfonctionnement temporaire survient souvent chez un homme qui abuse des bains et des saunas, ou qui a des rapports sexuels trop fréquents.
- L'azoospermie génétique est une pathologie congénitale d'origine héréditaire. Elle est due à des anomalies numériques ou structurelles des chromosomes sexuels. Les porteurs d'une mutation du gène CFTR (mucoviscidose) présentent souvent une azoospermie obstructive associée à l'absence ou à l'obstruction des canaux séminaux. [ 4 ]
- L'azoospermie congénitale, qui se développe chez le fœtus au cours du développement fœtal, peut être causée par un hypopituitarisme, les syndromes de Cullman ou de Prader-Willi, d'autres troubles entraînant un déficit en gonadotrophines ou en GnRH, et le syndrome de Klinefelter. Plus de 10 % des patients chez qui une azoospermie a été diagnostiquée présentent une spermatogenèse anormale due à une anomalie du chromosome Y. Ces anomalies s'étendent le plus souvent au bras long du chromosome: cette section est désignée par les spécialistes sous le nom d'AZF (facteur d'azoospermie).
Selon le facteur étiologique, on distingue les formes d'azoospermie suivantes:
- La forme prétesticulaire est associée à des dysfonctionnements hormonaux et représente un manque secondaire de fonction testiculaire.
- La forme testiculaire est un dysfonctionnement testiculaire primaire dû à une anomalie des testicules eux-mêmes.
- La forme post-testiculaire est due à une éjaculation altérée ou à un blocage des canaux éjaculateurs.
Les première et troisième formes de la maladie sont les plus faciles à traiter. La variante testiculaire est souvent irréversible (à l'exception de la varicocèle).
Complications et conséquences
L'azoospermie elle-même est déjà considérée comme une complication de troubles infectieux-inflammatoires et endocriniens affectant le système urogénital.
Mais que peut donner l'azoospermie si la pathologie n'est pas traitée?
La société a souvent un stéréotype: sans enfant, le problème vient de la femme. Or, les statistiques sont tout autre: la santé des femmes ne permet pas de tomber enceinte dans seulement un tiers des cas. Un autre tiers est dû à des troubles de la santé reproductive masculine. Les 33 % restants concernent des problèmes affectant les deux partenaires simultanément, ou des cas où la cause de l'absence de grossesse est indéterminée. Ainsi, si une femme ne parvient pas à tomber enceinte pendant un à deux ans suite à des rapports sexuels réguliers non protégés, un diagnostic doit être posé pour les deux partenaires.
Chez certains hommes, l’azoospermie est déclenchée par des problèmes médicaux graves qui peuvent entraîner des complications tout aussi graves au fil du temps:
- Congestion;
- Pathologies inflammatoires (prostatite, orchite, vésiculite, épididymite).
De plus, le fait immédiat de l'incapacité à concevoir devient souvent la cause de troubles dépressifs chez les hommes, de situations stressantes, conduit à des conflits familiaux et à des malentendus.
Infertilité masculine avec azoospermie
Si aucune cellule sexuelle mâle n'est détectée dans le liquide séminal lors du diagnostic, cela ne signifie pas que le corps masculin n'en produit pas. Il arrive souvent que les testicules soient pleinement fonctionnels, mais qu'un obstacle empêche les spermatozoïdes de pénétrer dans le liquide séminal.
Un certain nombre de spermatozoïdes doit être produit dans le testicule pour que les cellules puissent atteindre le sperme. Si les spermatozoïdes sont produits en quantité inférieure, ils risquent de ne pas atteindre l'éjaculat, mais peuvent tout à fait être présents directement dans le testicule.
Afin de déterminer la cause profonde de l'azoospermie et d'évaluer les chances de retour à la fertilité et de recours ultérieur à la procréation médicalement assistée, le médecin recommande à la patiente un diagnostic, notamment une biopsie testiculaire. Cette procédure permet souvent de détecter des spermatozoïdes matures dans les tissus et de déterminer le traitement approprié.
Diagnostics ng azoospermia
Pour traiter efficacement l'azoospermie, il est nécessaire d'en identifier la cause sous-jacente. L'entretien avec le patient commence par le recueil de l'anamnèse: le médecin doit connaître certaines caractéristiques de sa vie sexuelle, par exemple le degré et la qualité de son activité sexuelle, la durée de l'impossibilité de concevoir un enfant. De plus, des informations importantes telles que les pathologies existantes ou existantes, les mauvaises habitudes, l'intoxication professionnelle, etc. sont également importantes. Le spécialiste évalue ensuite les caractéristiques physiques de l'homme, l'état de ses organes génitaux et le degré de ses caractères sexuels secondaires.
Dans de nombreux centres de diagnostic, le diagnostic d'azoospermie n'est posé qu'après au moins deux examens microscopiques du sperme confirmant l'absence de cellules sexuelles mâles. Si nécessaire, des examens complémentaires sont prescrits:
- Échographie de la prostate, des vésicules séminales, des testicules, etc.
- Mesure testiculaire avec un orchidomètre et d'autres appareils de mesure;
- Spermogramme (réalisé au moins deux fois avec un intervalle de temps de 2 à 3 semaines);
- Un test sanguin montrant les niveaux d' hormone folliculo-stimulante (FSH), de testostérone, de prolactine, d'inhibine B;
- Etudes génétiques (caryotype, gène CFTR, facteur AZF).
Des tests sont également effectués pour détecter d'éventuelles maladies sexuellement transmissibles. Une azoospermie non obstructive est indiquée si le taux de FSH atteint 7,6 MF/L ou plus, en présence d'un trouble général du développement testiculaire.
Le diagnostic instrumental peut être étendu. Une échographie transrectale de la prostate et une échographie Doppler des vaisseaux scrotaux sont réalisées.
Le spermogramme est complété par un test MAR, qui s'accompagne d'une évaluation de la teneur en anticorps anti-spermatozoïdes dans le sang.
La détermination du statut hormonal revêt une importance particulière, car elle permet d'évaluer la qualité de la régulation hypophyso-hypothalamique de la fonctionnalité des glandes sexuelles.
Comme nous le savons, les infections sexuellement transmissibles peuvent également affecter la qualité du sperme chez l'homme. Pour écarter ces pathologies, des tests ELISA, RIF ou PCR sont effectués.
Afin d'exclure l'entrée du liquide spermatique non pas dans l'urètre mais dans la vessie (éjaculation dite rétrograde), un examen urinaire post-éjaculatoire est effectué.
Biopsie testiculaire pour azoospermie.
En l'absence de contre-indications, la biopsie est réalisée selon la méthode standard: une ponction de la paroi testiculaire est réalisée à l'aide d'une aiguille fine, après une anesthésie générale ou locale préalable. L'intervention ne dure que quelques minutes. Si l'anesthésie est locale, le patient peut rentrer chez lui dans l'heure.
Dans certains cas, il est nécessaire de réaliser une biopsie dite « ouverte »: cette méthode est utilisée lorsqu'une quantité importante de tissu doit être prélevée pour examen. Au cours de l'intervention, une incision cutanée est pratiquée dans le scrotum (jusqu'à 10 mm), puis la quantité de tissu souhaitée est prélevée. La manipulation est complétée par la pose d'une ou plusieurs sutures (généralement avec des fils résorbables). Le patient peut rentrer chez lui après 2 à 3 heures, ou rester à l'hôpital (si une surveillance médicale plus poussée est nécessaire).
La biopsie testiculaire, méthode microchirurgicale consistant à pratiquer une incision cutanée plus large dans le scrotum, est moins couramment pratiquée. Cette technique permet une révision complète au microscope chirurgical.
Toutes ces méthodes nécessitent une préparation simple mais spécifique du patient. Le médecin recueille les résultats des examens préopératoires et discute avec l'anesthésiste des différentes méthodes d'anesthésie. Il discute avec le patient, lui explique le principe de l'intervention, vérifie s'il porte des implants, des valves artificielles ou un stimulateur cardiaque, et s'enquiert des médicaments, notamment ceux qui fluidifient le sang (acide acétylsalicylique, warfarine, etc.).
L'étape préparatoire immédiate est la suivante:
- La veille de l'intervention, il ne faut pas trop manger, il est conseillé de ne pas dîner, ou de manger quelque chose de léger (fromage blanc, quelques légumes, etc.);
- Ne buvez ni ne mangez le jour de la biopsie;
- Lavez-vous sous la douche le matin, rasez les poils du scrotum et de la zone antérieure de la cuisse.
Les échantillons prélevés lors de la biopsie sont directement transmis à l'embryologiste. Il évalue les chances de concevoir un enfant, effectue des examens complémentaires et consulte un spécialiste de la reproduction et un généticien.
Étude cytogénétique du caryotype d'un homme atteint d'azoospermie
Les hommes qui ont des difficultés à concevoir et qui ont un caryotype somatiquement adéquat ont un risque de développer une aneuploïdie des spermatozoïdes, une perturbation du nombre de chromosomes dans l'ensemble diploïde, avec une fréquence de défauts chromosomiques dans la lignée germinale allant de 6 à 18 %.
On ne saurait trop insister sur le rôle du chromosome Y dans la formation des spermatozoïdes. Cependant, il est actuellement difficile de diagnostiquer les modifications chromosomiques et leur impact sur la diminution du nombre de cellules germinales mâles. On sait que le développement de l'infertilité est étroitement lié à l'absence du chromosome Y dans le matériel génétique.
Dans l'azoospermie, des défauts génétiques du chromosome Y sont retrouvés dans environ 35 à 50 % des cas.
Les anomalies chromosomiques suivantes peuvent entraîner une altération de la spermatogenèse:
- Anomalie du nombre de chromosomes (XXY, YYY);
- Anomalies chromosomiques structurelles;
- Translocations chromosomiques.
Le caryotype dans l'azoospermie et d'autres troubles similaires est examiné dans les cas suivants:
- Dans l’azoospermie sécrétoire avec des taux sériques de FSH élevés;
- Dans l’oligospermie avec un taux inférieur à 5 millions de spermatozoïdes pour 1 ml de sperme;
- Tératozoospermie (présence d'un grand nombre de spermatozoïdes morts dans le liquide spermatique).
Dans l'azoospermie, une modification du caryotype 47,XXY est souvent détectée: un chromosome X supplémentaire est observé chez les patients atteints de cryptorchidie et du syndrome de Klinefelter. Dans toutes les métaphases, une translocation de Robertson est détectée (chromosomes 13, 14, ainsi que 47,XY, -13, rob. T. (13,14).
Il est probable que dans de tels cas, la translocation soit caractérisée par un développement tardif, car il n'existe aucune preuve de la nature congénitale et héréditaire des troubles de la fertilité et des anomalies chromosomiques.
Les types de défauts chromosomiques chez les hommes chez qui on a diagnostiqué une azoospermie sont présentés dans le tableau: [ 5 ]
Caryotype |
% de cas de patients atteints d'azoospermie |
46, XY. |
Plus de 92% |
Anomalies chromosomiques |
Moins de 8% |
Classique 47, XXY |
Environ 2% |
Formulaire complet 48, XXYY |
Moins de 1% |
Variante de mosaïque 46, XY/47, XXY |
Moins de 1% |
Variante clinique 47, XXY |
Moins de 1% |
Diagnostic différentiel
Caractéristiques identifiées lors de l'examen d'un homme présentant un dysfonctionnement testiculaire primaire:
- Expression insuffisante des caractères sexuels secondaires;
- Gynécomastie;
- Testicule sous-dimensionné (moins de 15 cm);
- Les testicules sont denses ou absents;
- La FSH est élevée ou dans la plage normale.
L'azoospermie obstructive est détectable:
- Norme de volume testiculaire;
- Agrandissement, densité de l'appendice, présence de nodules dans celui-ci;
- Antécédents de chirurgie pour enlever des néoplasmes de l'appendice, ou de stérilisation;
- Une image d’urétroprostatite;
- Défauts de la prostate, vésicules séminales dilatées;
- Le système endocrinien et l'équilibre hormonal sont dans les limites normales.
En cas de cryptorchidie, le testicule ne descend pas dans le scrotum; les signes peuvent être détectés dès la naissance. Une pathologie unilatérale ou bilatérale est possible. Une calcification microscopique du testicule peut se développer, ce qui constitue un facteur de risque de développement tumoral. [ 6 ]
Pour la varicocèle:
- La croissance et le développement du testicule sont altérés;
- Les vaisseaux veineux du canal séminal sont dilatés principalement du côté gauche;
- Il y a de la douleur et de l’inconfort dans le testicule.
Azoospermie |
Varicocèle |
|
Inspection externe |
Les testicules sont de taille réduite et inélastiques. |
Présence de varices et de vaisseaux veineux dilatés du canal séminal. Test de Valsalva positif. |
ULTRASON |
Des changements dans la structure des testicules et des appendices sont notés. |
Les vaisseaux veineux dilatés variqueux du plexus groupé sont visualisés. |
Résultats du spermogramme |
Signes d'azoospermie. |
Signes d'asthénozoospermie. |
Qui contacter?
Traitement ng azoospermia
Le principal objectif du traitement de l'azoospermie est de stimuler le développement naturel des cellules germinales mâles. Cependant, les interventions thérapeutiques peuvent varier selon les causes profondes du trouble. [ 7 ] Le plus souvent, le médecin recommande au patient les techniques thérapeutiques suivantes:
- Traitement hormonal: il consiste à prendre des préparations à base d'œstrogènes et de LH (hormone lutéinisante) pour stimuler la spermatogenèse. La durée de ce traitement est prescrite individuellement et dure généralement plusieurs mois, jusqu'à six mois.
- Le traitement chirurgical est utilisé pour les troubles obstructifs provoquant une azoospermie. La fonction reproductive est restaurée après correction de la perméabilité: par exemple, le chirurgien élimine des anomalies congénitales du développement, une varicocèle, etc.
- L'extraction de sperme par biopsie est pratiquée lorsque toutes les méthodes précédentes n'ont pas permis de résoudre le problème. Les médecins prélèvent les spermatozoïdes actifs de la cavité séminale et les utilisent pour l'insémination artificielle.
Les patients atteints d'azoospermie causée par des pathologies telles que la varicocèle, la cryptorchidie, le kyste de la prostate, nécessitent une intervention chirurgicale.
Si le problème est une conséquence de processus inflammatoires dans le système reproducteur, un traitement médicamenteux anti-inflammatoire est alors effectué.
La perturbation de l’équilibre hormonal est stabilisée par une hormonothérapie appropriée.
Dans tous les cas, le traitement est déterminé et sélectionné individuellement, car il est important de prendre en compte de nombreuses caractéristiques du patient et de son état de santé général. Si le traitement n'apporte pas l'effet escompté, il est possible d'aider le couple en pratiquant une microchirurgie, qui permet d'obtenir des cellules sexuelles mâles à partir du tissu testiculaire. Le biomatériau obtenu est ensuite remis aux embryologistes qui sélectionnent les spermatozoïdes pour une insémination artificielle ultérieure. [ 8 ]
L’azoospermie est-elle traitable ou non?
L'azoospermie peut être traitée si la cause du problème est éliminée. Par exemple, si la pathologie est provoquée par une obstruction du canal séminal, une intervention chirurgicale reconstructive est alors pratiquée, pouvant inclure une plastie urétrale, une anastomose, l'ablation chirurgicale d'une varicocèle, etc.
Le succès du traitement après correction chirurgicale de l’obstruction est observé dans environ 30 à 55 % des cas.
Si l'azoospermie est la conséquence de troubles endocriniens ou hormonaux, un traitement hormonal substitutif ou stimulant est alors mis en place. De nombreux cas d'apparition de cellules germinales mâles complètes dans le sperme après un traitement hormonal sont recensés.
Si, malgré toutes les mesures prises, une grossesse n'est pas obtenue en cas d'azoospermie, il est recommandé de consulter un spécialiste de la reproduction pour une insémination artificielle, par exemple une ICSI (injection intracytoplasmique de spermatozoïdes). Cette technique consiste à prélever des spermatozoïdes du testicule ou de l'appendice par biopsie ouverte ou par aspiration.
Dans les cas compliqués, lorsqu’il est considéré impossible de détecter et d’éliminer la cause de l’azoospermie, la seule option est d’utiliser le sperme d’un donneur pour la conception. [ 9 ]
Médicaments
En cas d'hypogonadisme secondaire, on utilise des préparations de gonadotrophine chorionique: hCG, Choragon, Pregnyl, Profazi, etc., à raison de 2 000 UI trois fois par semaine. La ménotropine est également administrée à raison de 0,5 à 1 ampoule par injection intramusculaire trois fois par semaine.
Médicaments complémentaires:
- Antibiotiques céphalosporines (céfazoline, céfotaxime 1,0 deux fois par jour;
- Agents uroseptiques du groupe des fluoroquinolones (ciprofloxacine 250 mg deux fois par jour);
- Anti-inflammatoires locaux (suppositoires de Vitaprost 1 pc. Dans le rectum le soir avant le coucher);
- Analgésiques (Ketonal 2.0 par voie intramusculaire, Analgin 1.0, Nospazine 2.0 par voie intramusculaire);
- Médicaments pour optimiser la microcirculation (Pentoxifylline 5.0 en perfusion intraveineuse);
- Agents antimycosiques (Fluconazole 150 mg une fois par jour, solution d’Intraconazole);
- Acide ascorbique 2,0 par jour pendant quatre jours.
Les indicateurs d'une évolution positive du traitement sont la disparition des douleurs tiraillantes dans la région de l'aine, la présence de spermatozoïdes isolés lors du spermogramme et l'absence de processus inflammatoires. Le spermogramme et les analyses hormonales sont répétés à 4 semaines d'intervalle.
Tribestan
Le traitement des formes endocriniennes d'azoospermie est souvent réalisé à l'aide de préparations d'origine végétale. Actuellement, les phytomédicaments, à la fois efficaces et sûrs, suscitent un intérêt particulier. Les préparations à base de plantes allient généralement un effet complexe léger à l'absence d'effets secondaires prononcés, ainsi qu'à la possibilité d'être utilisées en association avec les médicaments traditionnels.
Il existe de nombreuses préparations à base de plantes contenant des saponines, ou glycosides stéroïdiens, capables de réguler en douceur l'équilibre hormonal masculin. Il est à noter que ces remèdes corrigent le dysfonctionnement des glandes endocrines, sans affecter le fonctionnement normal du système glandulaire.
Le Tribestan est un médicament contenant des saponines. Ce médicament est activement utilisé pour corriger les troubles de la libido et de la fertilité chez l'homme.
La composition riche et complexe de Tribestan assure une action multi-étapes, qui se reflète au niveau de l'hypophyse, des glandes sexuelles et du cortex surrénal. Grâce aux saponines et aux sapogénines, la fonction des glandes endocrines est stabilisée, tandis que les alcaloïdes contribuent à la dilatation des vaisseaux sanguins et à l'accélération de la circulation sanguine dans le système génital.
Tribestan affecte l'équilibre hormonal, a un effet œstrogénique indirect sans interférer avec les mécanismes de régulation.
De plus, le médicament a un effet positif sur l'équilibre psycho-émotionnel, améliore l'état du système nerveux autonome, optimise le bien-être, réduit la fatigue et augmente les performances physiques et mentales. Il est important de noter que Tribestan est sûr, non toxique et n'entraîne pas de modifications fonctionnelles et morphologiques. Il peut être utilisé en monothérapie ou en association avec des médicaments hormonaux.
Il est recommandé aux hommes souffrant d'azoospermie de prendre 1 à 2 comprimés de Tribestan trois fois par jour, pendant au moins trois mois consécutifs. Le traitement peut être répété jusqu'à l'obtention de l'effet souhaité.
En règle générale, le traitement est bien toléré; aucun cas de surdosage ni d'effets secondaires prononcés n'a été constaté. Les réactions allergiques ont été rarement détectées.
Spermatine
Les scientifiques ont découvert que la prise de médicaments contenant des antioxydants et des oligo-éléments augmente souvent les chances de fécondation et réduit le risque de troubles de la reproduction. Les complexes médicamenteux agissant sur différents types de troubles de la spermatogenèse (dont l'azoospermie) sont les plus répandus et ont suscité l'intérêt des spécialistes. Les médecins ont constaté l'effet de la spermactine, de l'acétyl-L-carnitine, du fumarate de L-carnitine et du complexe d'acide alpha-lipoïque sur les valeurs du stress oxydatif et le degré de fragmentation de l'ADN des cellules germinales mâles.
De nombreuses études ont révélé une évolution positive et statistiquement significative des valeurs de base du spermogramme, notamment de la motilité et de la morphologie. Une amélioration stable a été observée dès le troisième mois du traitement. Parallèlement, le taux de radicaux libres a diminué. La principale conclusion est la suivante: la stimulation de la spermatogenèse par la préparation complexe Spermactin est un moyen efficace et sûr de corriger la fonction reproductive masculine.
Prendre un sachet (10 g) le matin, immédiatement après le petit-déjeuner. La poudre doit être diluée dans 150 à 200 ml d'eau ou de jus (le lait, le thé chaud et les boissons alcoolisées sont déconseillés).
Dans de rares cas, la spermactine peut provoquer une réaction d'hypersensibilité. Dans ce cas, le traitement complexe est interrompu et remplacé par d'autres médicaments plus adaptés.
Selzinc
Pour le bon fonctionnement du système reproducteur masculin, il est important de maintenir un niveau physiologique de concentration en vitamines et oligo-éléments qui participent aux réactions biochimiques et en sont les catalyseurs. Certains micronutriments essentiels sont produits par les organes reproducteurs masculins. Les éléments les plus importants pour une fertilité normale sont les ions zinc et sélénium.
Aujourd'hui, de nombreux patients souffrent de carences en vitamines et en microéléments. Celles-ci sont notamment liées à des troubles nutritionnels, à de nombreuses mauvaises habitudes et à des conditions environnementales défavorables. Une alimentation trop pauvre et trop uniforme entraîne rapidement une diminution de l'apport en nutriments essentiels et, par conséquent, le développement de diverses pathologies.
Le zinc contrôle l'expression des gènes lors de la prolifération et de la différenciation cellulaires, et intervient dans la sensibilisation aux hormones et aux facteurs de croissance. La carence en zinc est particulièrement marquée dans les premières phases du cycle cellulaire. C'est cette carence qui entraîne un retard du développement sexuel chez les adolescents et une baisse de la fertilité masculine. Il est intéressant de noter que le zinc a tendance à s'accumuler dans la prostate et entre dans la composition du liquide sécrété. Il contribue à réguler l'activité des enzymes spermoplasmiques et participe aux processus de coagulation et de liquéfaction du liquide séminal. La concentration de zinc dans les cellules germinales mâles est la plus élevée de tout l'organisme, atteignant 1 900 µg/kg.
Un autre oligo-élément, le sélénium, a un effet protecteur contre les radicaux libres biochimiquement agressifs. Le sélénium est un antioxydant essentiel pour la défense des membranes cellulaires et stimule l'action d'autres antioxydants. Une carence en cet oligo-élément peut entraîner une infertilité masculine, car il protège les cellules germinales mâles et est également responsable de leur motilité.
De nombreuses études ont confirmé l'efficacité de Selzinc sur la concentration, la motilité et la morphologie des spermatozoïdes chez les hommes souffrant de troubles de la fertilité. Ce médicament reste parfaitement sûr même en deux prises quotidiennes, et aucun effet secondaire ni symptôme n'a été observé. Selzinc se prend un comprimé par jour, pendant plusieurs mois (à l'avis du médecin).
Prostagut forte
Le remède à base de plantes multicomposant Prostagut forte est utilisé contre l'azoospermie associée à l'hyperplasie bénigne de la prostate et à la prostatite. Ce médicament est considéré comme absolument sûr et son efficacité n'est pas inférieure à celle des médicaments de synthèse connus.
La composition du produit est représentée par un extrait de baie rampante de serenoa et de palmier Sabal, ainsi qu'un extrait sec de rhizome d'ortie rampante.
Prostagut forte se caractérise par un effet anti-inflammatoire et anti-œdémateux prononcé, ainsi que par sa capacité à inhiber le développement cellulaire en supprimant la production d'ARN. Autres propriétés du médicament: stimulation du système nerveux, inhibition de la consommation de testostérone par les cellules prostatiques. Sa composition active contribue à réduire les sensations de douleur et de brûlure lors de l'excrétion urinaire chez les patients atteints d'hyperplasie bénigne de la prostate.
Le médicament n’affecte pas directement la guérison de l’azoospermie.
Les gélules se prennent par voie orale, entières, avec de l'eau. La durée du traitement est d'au moins un mois, à raison d'une gélule matin et soir. Prostagut est bien toléré; les effets secondaires tels que des sensations désagréables au niveau de l'abdomen sont rares. Certains patients peuvent développer une allergie au médicament.
Que peut-on conclure? Le médicament Prostagut forte agit uniquement sur les manifestations externes des troubles, mais il ne guérit pas directement l'azoospermie ni la croissance des néoplasmes prostatiques. Cependant, il peut être utilisé dans le cadre d'un traitement complet.
Traitement de physiothérapie
Les méthodes médicales et chirurgicales ne sont pas les seules solutions pour se débarrasser de l'azoospermie. Les médecins utilisent la thérapie par courant électrique, le laser et la magnétothérapie en complément des principales méthodes thérapeutiques, ce qui permet de mieux restaurer la fertilité masculine.
Cependant, l'efficacité des interventions physiques n'est pas toujours reconnue: elles sont utiles pour soigner des pathologies génito-urinaires chroniques ou pour accélérer la récupération après une intervention chirurgicale. Leur principal effet est d'augmenter ou de diminuer le tonus musculaire, de dilater les vaisseaux sanguins, d'améliorer la microcirculation et de bloquer les processus inflammatoires lents.
La physiothérapie n'est pas prescrite en cas de réactions inflammatoires aiguës, de processus infectieux, de suspicion de tumeurs malignes, ainsi qu'en période de fièvre, avec une évolution sévère de pathologies systémiques.
- Le massage sous vide est la procédure la plus courante pour traiter l'azoospermie. Il s'agit d'une technique de pression négative locale appelée thérapie LOD. Cette procédure consiste à placer le pénis dans une chambre baro-pénis spéciale d'où l'air est lentement expulsé. Ainsi, la région pénienne est irriguée et une érection se produit. Une fois la pression rétablie, la procédure est répétée. Ce massage spécifique est prescrit en cas d'azoospermie associée à une dysfonction érectile. En quoi consiste ce traitement? Il prévient la stagnation sanguine, améliore la microcirculation et enrichit les organes en oxygène, ce qui a un effet positif sur le fonctionnement de la prostate et des testicules. Cette méthode est contre-indiquée chez les patients présentant une varicocèle prononcée, une hernie inguinale et un risque accru de caillots sanguins.
- La thérapie laser utilise un laser de faible intensité qui ne détruit pas les tissus: le rayonnement rouge atteint une profondeur de deux millimètres et l'infrarouge jusqu'à huit millimètres. Les principales propriétés de la thérapie laser sont la stimulation immunitaire, l'optimisation des processus métaboliques, le blocage de la réponse inflammatoire et l'activation de la production de testostérone, ce qui affecte directement l'activité motrice des spermatozoïdes.
- La thérapie magnétique normalise le réseau vasculaire, stabilise la production d'hormones, a des effets hypotenseurs et antitumoraux.
- L'électrostimulation consiste à appliquer des courants pulsés qui provoquent la contraction musculaire. L'électrophorèse permet d'administrer des médicaments, notamment des enzymes et des anti-œdémateux, à la zone concernée. Cette méthode d'administration tissulaire permet d'augmenter la concentration du médicament dans la zone concernée et de réduire ainsi la gravité des effets secondaires. L'électrostimulation n'est pas prescrite aux patients présentant des tumeurs, des maladies inflammatoires complexes, ni en présence de lésions cutanées dans la zone traitée.
D’autres techniques de physiothérapie pour l’azoospermie peuvent inclure:
- Thérapie à l'ozone;
- Traitement à la boue;
- Thérapie transurétrale par micro-ondes.
Les méthodes peuvent être utilisées seules ou en combinaison les unes avec les autres.
Traitement à base de plantes
Les remèdes populaires contre l'azoospermie sont généralement inefficaces. Cependant, dans certains cas, les plantes médicinales, associées à des changements de mode de vie et d'alimentation, peuvent légèrement améliorer la qualité du liquide séminal.
En cas de troubles de la spermatogenèse, il est recommandé de boire une infusion d'aubépine matin, midi et soir à la place du thé. Des tisanes de sureau et de houx sont également efficaces.
Pour restaurer la qualité du sperme, râpez des carottes, pressez 100 ml de jus et mélangez-les à deux comprimés de momie. Ce médicament est à consommer quotidiennement avant le petit-déjeuner. De plus, buvez une infusion d'ergot de seigle pendant la journée. Ce traitement dure un mois.
Faire bouillir 2 cuillères à soupe de racine d'Adam dans de l'eau bouillante. Après refroidissement, filtrer le remède et utiliser 1 cuillère à soupe par jour.
Préparez une collection de plantes à base de feuilles de noyer, de pousses de pin, de mousse d'Islande et de mûrier blanc. Prenez les ingrédients en quantités égales. Versez ensuite 2 cuillères à soupe du mélange dans 450 ml d'eau bouillante et laissez reposer dans un thermos pendant une demi-heure. Filtrez ensuite et prenez 150 ml à la place du thé trois fois par jour. Vous pouvez ajouter du miel et du jus de citron.
La teinture de lapchatka produit un effet bénéfique. Pour la préparer, prenez 100 g de rhizome, versez 0,5 litre de vodka et laissez infuser pendant deux semaines. Filtrez ensuite la teinture et prenez une cuillère à café trois fois par jour, entre les repas, avec un peu d'eau.
Les guérisseurs traditionnels conseillent d'éliminer l'azoospermie en mangeant du basilic frais et séché, ou en buvant une infusion de feuilles. Pour préparer une infusion, versez 20 g de feuilles de basilic frais dans 250 ml d'eau bouillante et laissez reposer une demi-heure. Le remède se boit trois fois par jour, une demi-heure avant le petit-déjeuner, le déjeuner et le dîner.
Les produits apicoles, notamment la gelée royale associée au miel, sont également efficaces. On consomme une cuillerée de ce mélange immédiatement après un repas, en le gardant en bouche jusqu'à dissolution complète. Il n'est pas nécessaire de boire de l'eau ou d'autres liquides.
Traitement chirurgical
En cas d'azoospermie, une pathologie caractérisée par une absence de spermatozoïdes dans l'éjaculat, des méthodes chirurgicales sont utilisées pour obtenir des cellules sexuelles mâles. Ces méthodes comprennent la PESA, la TESA et la TESE.
Les deux premières méthodes, PESA ou TESA, sont les plus couramment pratiquées par les spécialistes. La technique TESE, de biopsie testiculaire bilatérale par microchirurgie, est utilisée pour traiter l'azoospermie non obstructive. [ 10 ]
- La PESA est une biopsie à l'aiguille pratiquée sur plusieurs zones des appendices testiculaires. Elle est considérée comme efficace à 100 % en cas d'obstruction des canaux déférents, mais elle peut aggraver le blocage.
- La technique TESA consiste à réaliser une biopsie à l'aiguille dans plusieurs zones des testicules. Il s'agit d'une procédure mini-invasive qui permet d'obtenir le nombre requis de spermatozoïdes. Cependant, cette méthode présente des inconvénients: elle n'est efficace qu'en présence de foyers de spermatogenèse, mais même les foyers existants ne peuvent pas toujours être détectés en raison du manque de contrôle visuel de la structure tissulaire. Si le médecin effectue jusqu'à six ponctions sur chaque testicule et qu'aucune cellule germinale mâle n'est détectée, une ponction microchirurgicale TESE est recommandée.
- La TESE consiste à aspirer du tissu testiculaire en vue d'une extraction ultérieure de spermatozoïdes. Cette technique est considérée comme la plus efficace. Une biopsie est d'abord réalisée, puis les spermatozoïdes sont séparés du biomatériau extrait. Une ponction fermée est pratiquée à l'aide d'un pistolet spécial: cette procédure est caractérisée par des complications fréquentes et une efficacité relativement faible. La plus courante est la biopsie testiculaire multifocale microchirurgicale bilatérale, souvent utilisée chez les patients présentant une azoospermie non obstructive.
Grossesse avec azoospermie
Avant de prédire la possibilité de fécondation d'une femme atteinte d'azoospermie par un homme, le médecin doit analyser les résultats du diagnostic, déterminer le type et la cause du trouble. Ce n'est qu'après cela qu'une stratégie optimale sera élaborée pour obtenir une grossesse et la naissance d'un enfant en bonne santé.
Si un patient reçoit un diagnostic d'azoospermie obstructive, il est possible de restaurer sa fertilité avec l'aide d'un chirurgien. Une reconstruction microchirurgicale est réalisée pour ouvrir le canal déférent, dont la complexité dépend de la localisation et de l'étendue de la zone obstruée.
Le cas de l'azoospermie sécrétoire est un peu plus grave, car avec un tel diagnostic, les chances de succès du traitement, bien qu'elles existent, sont moindres. Néanmoins, certains dysfonctionnements hormonaux peuvent être éliminés grâce à un traitement conservateur visant à stabiliser le système endocrinien et à corriger la spermatogenèse. Si la cause profonde de l'azoospermie est la dilatation des vaisseaux scrotaux, l'infertilité peut souvent être traitée par chirurgie.
Pour de nombreux patients, les chances de guérison restent minces. Dans ce cas, si le médecin constate l'impossibilité de poursuivre le traitement, le recours à la procréation médicalement assistée, notamment la FIV, peut être recommandé. Cette technologie est utilisée avec succès par les spécialistes de la reproduction depuis plus de quarante ans et, au fil des ans, son efficacité s'est accrue.
FIV pour l'azoospermie
Aujourd'hui, les spécialistes utilisent avec succès la technique d'extraction de cellules germinales mâles directement du testicule pour leur utilisation ultérieure dans les programmes de fécondation in vitro (ICSI). La technique d'extraction des spermatozoïdes est la biopsie. Cette procédure permet d'obtenir une grossesse tant attendue dans environ 30 à 60 % des cas.
L'efficacité de la biopsie peut varier selon la gravité de l'azoospermie. Afin d'établir un pronostic thérapeutique personnalisé plus précis, un examen approfondi du patient est effectué. Le médecin reçoit des informations préliminaires sur le type de pathologie, ce qui lui permet d'évaluer les chances de réussite de la fécondation.
Il existe différentes techniques de biopsie: le médecin sélectionne celle qui est la plus appropriée et qui sera extrêmement efficace dans une situation particulière.
La prévention
Prévenir le développement de l'azoospermie et les troubles de la reproduction chez l'homme passe avant tout par un mode de vie sain. Les médecins doivent motiver leurs patients et leur expliquer la nécessité d'éviter les mauvaises habitudes.
Les médecins recommandent:
- Refuser de s’engager dans une activité sexuelle promiscuité, ne pas avoir de rapports sexuels non protégés avec un partenaire douteux;
- Refuser de boire des boissons alcoolisées, de consommer des drogues ou de fumer;
- Pratiquer une activité physique modérée et raisonnable, éviter à la fois l’hypodynamie et l’activité physique excessive;
- Consultez régulièrement un médecin pour des examens préventifs, traitez en temps opportun tout processus infectieux et inflammatoire dans le corps;
- N’oubliez pas de vous reposer et de dormir suffisamment;
- Évitez les conflits et les situations stressantes.
De plus, il est important de rappeler que pour préserver la fertilité masculine, il est déconseillé de s'abstenir de rapports sexuels et d'avoir des rapports trop fréquents. Il est préférable d'avoir des rapports sexuels tous les 3 à 4 jours.
Prévoir
Le succès du traitement de l'azoospermie dépend de nombreux facteurs, notamment l'âge, l'état de santé général du patient et son mode de vie. Si une anomalie chromosomique est détectée, le spécialiste peut exiger un diagnostic génétique complémentaire, nécessaire pour évaluer le risque pour les embryons. De plus, la prescription d'agents hormonaux nécessite un suivi rigoureux du traitement: le non-respect du schéma thérapeutique peut considérablement affecter l'efficacité du traitement.
Le pronostic global est le suivant: les patientes atteintes d'azoospermie obstructive ont de meilleures chances de concevoir après un traitement, tant par voie naturelle qu'au moyen de techniques de procréation médicalement assistée. L'azoospermie sécrétoire est plus difficile à traiter, mais même dans ce cas, le traitement présente des chances de succès. L'essentiel est de suivre scrupuleusement toutes les recommandations et prescriptions du médecin et de suivre scrupuleusement le schéma thérapeutique. Ce n'est que dans ce cas qu'il est possible d'obtenir l'apparition et la présence persistante de cellules sexuelles mâles dans le sperme, et donc une conception réussie.
Le type de trouble le plus grave est l'azoospermie, qui se développe à la suite d'une épidémiocytose ou des oreillons. Le pronostic le plus sombre est observé dans la forme génétique ou idiopathique de la pathologie.

