Expert médical de l'article
Nouvelles publications
HPV type 18: structure, pathogenèse, pronostic
Dernière revue: 23.04.2024

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
L'apparition sur le corps de verrues et de papillomes est associée à la pénétration du virus papillomateux dans l'organisme. Certes, tout le monde ne sait pas que les néoplasmes relativement inoffensifs sur la peau ne sont pas la seule manifestation de ce virus loin de la sécurité. Après tout, ce qui est commun sous le nom de virus du papillome humain (VPH), c'est une grande variété de types d’infections provoquant diverses maladies, dont le cancer, avec leurs symptômes caractéristiques. Les types de VPH 18 et 16 sont particulièrement dangereux. Et nous ne pouvons que souhaiter que nos lecteurs ne se familiarisent jamais avec eux.
Structure HPV type 18
Lorsque les scientifiques, après une longue recherche de la vérité, ont réussi à identifier une forme de vie telle que les virus, ils n’ont pas été surpris que ces microparticules restent longtemps inaperçues. De petites tailles (jusqu’à 500 nm) leur ont permis de traverser différents filtres. Et même semer dans un environnement fertile n'a pas donné de résultats, car il a été constaté que les virus en dehors de la cellule vivante ne peuvent pas se reproduire.
Les virus sont une forme non cellulaire de matière vivante. Bien que combien cette matière vivante est très difficile à juger. Avec une taille microscopique et la capacité de pénétrer dans les cellules vivantes, les virus montrent une activité que dans le corps humain ou d'autres organismes vivants, y compris les bactéries (bactéries ont leurs propres virus qui causent la maladie et la mort des micro-organismes, ils sont appelés bakteriaofagami et utilisés à des fins médicinales). Dans l'environnement qui nous entoure, les virus sont inactifs et ne montrent aucun signe de vie.
Le papillomavirus affecte principalement les mammifères, qui sont plus que d'autres êtres vivants appropriés à l'introduction et à la vie de particules virales appelées virions. La peau et la membrane muqueuse plus tendre d'une personne étaient facilement perméables aux virions HPV, ce qui explique pourquoi un pourcentage élevé de porteurs de virus parmi les personnes. Et ce sont les gens de tous âges, même un bébé nouveau-né peut obtenir une infection à papillomavirus, tout en favorisant les moyens sexuels de la mère, si la muqueuse de l'utérus ou du vagin, il avait des verrues génitales.
Le HPV 18 est l'un des 18 types de papillomavirus présentant un risque élevé d'oncologie. Ses virions sont arrondis et très minuscules (pas plus de 30 nanomètres). Par leur taille, ils s'approchent des grosses molécules de protéines.
Habituellement, les cellules vivantes, y compris les cellules bactériennes, ont dans leur structure 2 types d'acides nucléiques (ADN et ARN), qui portent des informations génétiques sur les propriétés héréditaires. Les virus ne contiennent qu'une espèce de ND. Le papillomavirus appartient à la catégorie des virus contenant de l'ADN.
Le génome du HPV est représenté par une molécule d'ADN circulaire constituée de 2 chaînes entourées d'une couche protéique (capside). C'est la particule la plus simple qui n'a pas son propre échange d'énergie et n'est pas capable de synthétiser des protéines. La seule chose qu'il peut, c'est pénétrer dans le corps d'un être vivant avec un contact accidentel avec la peau et prendre pied dans la cage de l'hôte, se nourrissant de son énergie et la détruisant progressivement.
Le génome du papillomavirus code pour deux types de protéines:
- tôt (ils sont caractérisés par des fonctions régulatrices et reproductives, chez HPV 18, les mêmes protéines ont un effet cancérigène et provoquent une dégénérescence maligne des cellules hôtes)
- tardif (ce sont ces protéines qui forment l'enveloppe du virion).
Le corps humain est une structure complexe qui protège contre divers processus pathologiques. Ainsi, la croissance et la multiplication des cellules sont contrôlées par certains gènes. Les protéines précoces des virions E6 et E7 HPV 18 détruisent les gènes qui interfèrent avec le développement du processus tumoral dans le corps vivant.
Les virions ne vont pas loin. Ils parasitent les couches internes de la peau et des muqueuses, affectant les kéranocytes jeunes et matures de l'épiderme. Bien que la particule virale ne pénètre pas dans la cellule, elle ne peut pas se reproduire, son comportement est identique à celui observé lorsque le virion est en dehors de l'organisme vivant. Mais, pénétrant dans la cellule vivante, qui devient une source de nutrition et d'énergie pour le virion, elle réinitialise son enveloppe protéique et s'intègre dans le génome de la cellule, modifiant ses propriétés. C'est à dire L'information codée dans le NC du virion devient sa propre information génétique de la cellule. Et cette information est hautement destructrice dans les types de cancer hautement cancéreux, stimule la division constante des cellules, que le système immunitaire ne peut pas déjà contrôler.
Dans une cellule infectée par un virus, de nouveaux ADN et capsides sont synthétisés et ils sont combinés en de nouveaux virions entièrement formés ayant les mêmes propriétés. De nouveaux virions capturent d'autres cellules, changeant leur information génétique comme leurs ancêtres.
Cycle de vie HPV type 18
Le cycle de vie du papillomavirus est lié aux stades de développement des cellules principales de l'épiderme - les kéranocytes. Il est plus facile pour le virion de pénétrer dans la jeune cellule pendant sa division active. Ces cellules sont situées près de la membrane basale située sous l'épiderme (sous ses couches supérieures). Cependant, à mesure qu'ils grandissent, les kératocytes infectés par le virus montent plus haut, où de nouveaux virions se forment.
La période d'incubation du VPH 18, qui provoque l'apparition de verrues anogénitales, peut durer de 1 à 4 mois ou plus. Ceci suggère qu'une personne infectée par un virus ne soupçonnera pas que son virus est porteur pendant plusieurs semaines et mois avant l'apparition des premiers symptômes de la maladie. Mais même l'apparition de verrues génitales n'indique pas de cancer. Il faudra encore plusieurs années pour qu'une tumeur bénigne, provoquée par un virus, devienne maligne.
Il est très difficile de prédire le moment où cela se produira, car tout dépend du système immunitaire humain et de sa capacité à supprimer la croissance cellulaire. Chez certains patients, les cellules ozlokachestvlivanie peuvent apparaître après seulement 5 ans après l'infection, l'autre aura besoin 25-30 ans, et le troisième corps pendant cette période seront en mesure de faire face au virus et l'enlever de là, comme dans le cas des virus nizkoonkogennymi (habituellement dans un an il y a une mort naturelle presque tous ces virions).
Pathogénèse
Aujourd'hui, plus d'une centaine de types d'infection à papillomavirus sont connus. Environ 80 d'entre eux causent diverses maladies à une personne. Mais tous ne sont pas aussi dangereux, par conséquent, en virologie, il existe une séparation des types de VPH en types à oncogène élevé ou faible. Avant le VPH de type 16, tout était plus ou moins paisible car de 1 à 15 types de virus ne provoquaient que l'apparition de verrues sur le corps. Certes, les types 6, 11 et 13 sont également responsables de l'apparition de verrues génitales sur les organes génitaux internes des muqueuses chez la femme, mais ils ne présentent pas de danger particulier en eux-mêmes.
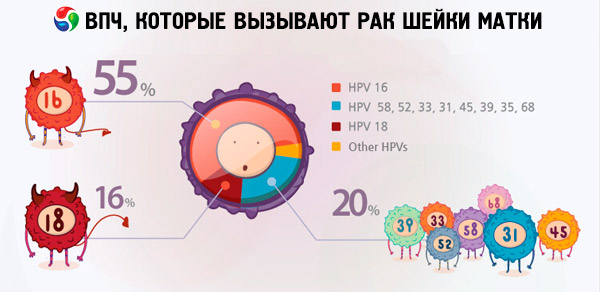
Et déjà, à partir du 16ème type de VPH, les virus problématiques présentent un risque élevé de développer des pathologies oncologiques. Tous les virus ultérieurs comportent une menace d'oncologie. En plus du 16ème type, 18, 31, 33, 39, 45 et certains autres types (18 types au total) sont hautement coénogéniques.
Comme vous pouvez le voir, il existe un type de virus du papillome humain qui nous intéresse dans cette liste. De plus, c'est le VPH à haut risque oncogène 18, avec le VPH 16, qui apparaît le plus souvent dans les diagrammes gynécologiques comme agent causal du cancer du col de l'utérus.
VPH 18 et cancer
Il y a environ 40 types d'infection à papillomavirus, qui affecte les organes urogénitaux, provoquant l'apparition sur la muqueuse de verrues pointues et plates. Mais selon le type d'agent pathogène, ces néoplasmes peuvent être un simple défaut cosmétique ou une tumeur cancéreuse.
Les condylomes pointus sont des excroissances convexes sur la peau sous forme de papilles, dont la couleur peut difficilement différer de la peau ou être légèrement plus brillante. Lorsque le virus est infecté par les muqueuses, vous pouvez voir à la fois des condylomes simples et des condylomes multiples, constitués de plusieurs excroissances proches. Ces néoplasmes peuvent être trouvés dans la région de l'anus et du périnée, ainsi que sur la muqueuse des organes génitaux internes chez la femme.
Ces excroissances sont très contagieuses. En présence de telles "papilles", le risque de transmission du virus est proche de cent pour cent. Comment le VPH est-il transmis? Le virus du papillome humain est considéré comme l'une des infections urogénitales les plus répandues. Habituellement, l'infection se produit pendant les rapports sexuels, mais une voie de transmission par contact est également possible lors du contact avec la zone touchée.
La présence de verrues génitales ne signifie pas qu'une personne peut développer un cancer. Ce sont des néoplasmes de degré d'oncogénéité moyen qui ne conduisent pas souvent à l'oncologie. Mais l'apparition de verrues planes, qui affleurent la surface de la muqueuse, représente déjà un risque réel de maladie mortelle.
Les verrues planes sont un phénomène plus rare, que l'on trouve principalement chez les femmes dans le vagin et le col utérin. Lors de l'apparition de ces néoplasmes, les médecins attribuent précisément les types hautement oncogènes du virus, y compris le HPV 18.
L'apparition de verrues génitales chez les femmes et les hommes ne parle toujours pas du cancer. Et même la prédisposition à l'oncologie est révélée par la voie du laboratoire, lorsque le type de virus sera déterminé. Par exemple, la détection du VPH de type 6, 43 ou 11 ne posera pas de problèmes particuliers au médecin quant à la santé du patient, bien qu'il suggère de retirer les excroissances sur la muqueuse juste au cas où. Une autre chose si l'analyse montre la présence du type HPV 18.
Qu'est-ce qui est si dangereux pour le HPV 18? Nous avons déjà dit que ce type de virus du papillome humain appartient à la catégorie des hautement oncogènes. En outre, il s’agit d’une infection assez commune qui, pendant longtemps, peut se cacher dans l’organisme, détruisant les cellules saines, modifiant leur information génétique et les poussant à une reproduction incontrôlée.
Selon différentes données, 70 à 90% des habitants du monde sont porteurs de différents types d’infection à papillomavirus. Parmi les femmes chez qui on a diagnostiqué un cancer de l'utérus, 2/3 étaient porteuses de virus des types 18 et 16, ce qui indique que ces types de VPH sont les plus dangereux.
Ce sont souvent les types de VPH 18 et 16 qui conduisent au développement de tumeurs cancéreuses dans un contexte de maladies telles que les personnes sans virus ne provoquent pas de telles complications. Par exemple, l'érosion ou la dysplasie du col de l'utérus est due aux types de VPH 16 et 18 qui peuvent soudainement se transformer en cancer du col de l'utérus. Les femmes qui ont des types de papillomavirus hautement cancéreux ne sont pas identifiées, peuvent vivre avec ces pathologies pendant de nombreuses années sans trop de risques pour la vie.
Mais quel genre de parasites sont ceux qui ne vivent pas seulement au détriment d’une personne, mais qui la tuent aussi progressivement? Essayons de regarder le virus du papillome du point de vue de la biologie.
Complications et conséquences
Le virus du papillome humain est l'une des infections urogénitales les plus courantes. Mais si la maladie ne présente pas de symptômes externes, il est impossible de la détecter sans études spéciales. Dire que c'est mauvais, c'est impossible, car il n'y a pas encore de manifestations, il est trop tôt pour tirer des conclusions sur les conséquences possibles. Il est possible que la maladie ne se manifeste pas du tout, ce qui signifie que son traitement n'aura aucun sens, car même les papillomes apparus sur le corps et les muqueuses peuvent disparaître après un certain temps.
Lire aussi:
Diagnostics
Lorsque les symptômes sont déjà apparus, et le patient va à un médecin à leur sujet ou en relation avec un autre problème, gynécologue ou urologue lors d'un examen physique est nécessaire de prêter attention à l'apparition de grosseurs dans des lieux insolites comme les organes génitaux et l'anus. Si ces néoplasmes se produisent dans la bouche (la gorge et les cordes vocales), leur origine et peuvent être médecin ou Lora intéressé.
Les femmes d'examen présumé virus du papillome peut tomber à identifier l'érosion du col (en particulier lorsque son absence prolongée du traitement), les processus hyperplasiques entrant dans le canal cervical, formations kystiques, l'activité augmente en taille. Chez l'homme, l'urologue ou l'andrologue veillera à l'apparition de taches et de plaques dans la région de la tête et du corps du pénis du patient.
L'examen physique du site de la lésion permet de suspecter (avec une précision suffisante) l'infection par le papillomavirus. Mais le médecin ne peut pas déterminer à l 'œil quelle souche du virus a provoqué l' apparition de symptômes externes spécifiques. Habituellement, lorsque la muqueuse de HPV 18 ou 16 de type apparaissent les verrues planes, mais en fait dans la plupart des cas, un patient a révélé plusieurs souches du virus et peuvent donc apparaître sur les muqueuses et les condylomes génitaux (simple ou multiple), et les verrues ano.
Dans de telles circonstances, il est très difficile de déterminer quels types de virus le patient a. Mais cela doit être fait car, en plus des souches à faible risque de cancer, des types à oncogénéité moyenne ou élevée peuvent être détectés, ce qui peut transformer une tumeur inoffensive en une tumeur cancéreuse.
Le diagnostic du VPH n'est pas seulement un examen externe. Pour identifier le virus dans l'organisme et déterminer son type, pratiquez:
- Etude des tissus muqueux des organes génitaux internes au moyen d'un microscope spécial (colposcopie). Cette méthode vous permet d’examiner attentivement les lésions et d’identifier non seulement les verrues génitales (qu’elles sont habituellement observées à l’œil nu), mais également les plaies plates. Par colposcopie, les médecins peuvent examiner soigneusement les tissus présentant des processus dysplasiques et leur réaction à des réactifs spéciaux (test de Schiller): solution de lugol ou vinaigre (solution aqueuse à 3%). S'il y a des cellules malignes, la zone affectée acquiert une teinte blanchâtre.
- Microscopie des frottis (étude cytologique d'un biomatériau prélevé à la surface de la muqueuse vaginale, du canal cervical ou de l'urètre). La cytologie dans le cas d'une infection à papillomavirus ne joue pas un rôle décisif dans le diagnostic de la maladie. Néanmoins, il nous permet d'identifier les cellules modifiées (koylocytes et diskuratsity) et par leur nombre de juger du degré de développement du processus malin.
- L'examen histologique - il est également un microscope des tissus, mais a biomatériau est mucus pas, et un petit morceau de l'épiderme touchés et les tissus plus profonds prises lors d'un examen gynécologique ou urologique (biopsie). Une telle analyse est effectuée si la cytologie montre un résultat douteux ou positif. C'est la méthode la plus précise pour détecter le cancer.
- Test sanguin pour les anticorps. Cette étude est indicative même en l'absence de manifestations externes de l'infection virale, mais le virus est déjà entré dans le corps humain et peut circuler par voie hématogène (par le sang). L'étude vous permet d'identifier le virus du papillome humain, mais il ne peut pas déterminer le degré d'infection (indicateurs quantitatifs des virions) et le type de virus lui-même avec une précision absolue.
- Test PAP. Cette étude est pertinente non seulement pour les femmes soupçonnées de cancer du col utérin, mais également pour la détection du VPH 18 chez les hommes. Comme les lésions de dysplasie, les néoplasmes du pénis sont lubrifiés avec de l'acide acétique à 3% de r-rhum. Un test positif avec HPV 18 montrera le réticulum vasculaire correct dans la zone d'application du réactif.
- Test HPV Digene ou méthode de capture hybride. Une technique innovante qui permet de différencier les souches coagulées du virus du papillome des souches faiblement ionogènes. Il y a 2 tests. L'un d'entre eux (395) identifie les types de VPH peu oncogènes et l'autre (394) présente une oncogénéité élevée, notamment les VPH 18 et 16.
Habituellement, cette recherche est effectuée en conjonction avec une analyse cytologique du frottis.
- PCR (amplification en chaîne par polymérase, PCR-test) - ce ne sont pas nouvelles, plusieurs fois méthode éprouvée d'identification élevé types de risque de papillomavirus humain: HPV 18, 16, 31, 33, 56, etc., ce qui permet d'identifier les maladies dangereuses déjà les premiers stades. En tant que biomatériau, utilisez un frottis muqueux, moins souvent du sang ou de l'urine.
À ce jour, le test PCR est l'analyse la plus populaire et la plus précise permettant d'isoler l'ADN d'un virus. Il détermine non seulement le type et le type du virus, mais aussi sa quantité.
La structure du test PCR distingue:
- PCR des HPV 16 et 18 qualitatifs (définition des souches hautement oncogènes du virus)
- PCR du HPV avec génotypage (détermination du génotype du virus, nécessaire pour un traitement efficace tenant compte de la résistance de la souche détectée aux médicaments),
- La PCR du HPV 18 est quantitative (déterminant le degré d'infection ou le nombre de virions) et d'autres variantes de l'étude, y compris les combinaisons.
Le type qualitatif de recherche nous permet de déterminer uniquement la présence d'une souche spécifique du virus dans l'organisme. Les résultats de décodage du HPV 18 ou d'un autre type de virus contiendront l'un des mots: "positif" ou "négatif". Par exemple, HPV 16 18 positif (+) si les fragments d'ADN du virus ont été détectés dans le biomatériau ou HPV 16 18 négatif (-) si aucun n'a été détecté.
Pour déterminer la gravité de la situation dans la détection de souches hautement génétiques du virus, une analyse quantitative supplémentaire est nécessaire. Ici, tout dépendra de l'immunité humaine (tant générale que locale). Plus le système immunitaire est faible, plus on détectera de virions dans le biomatériau.
Analyseur test PCR peut détecter l'ADN du HPV de 0,3 copies par ml, ce qui est la norme pour les HPV 18, puisque moins de copies ont aucune signification clinique et ne sont pas en mesure de provoquer une pathologie grave.
En soi, la détection d'un nombre minimum d'ADN du virus du papillome indique une bonne immunité. Mais nous ne pouvons pas exclure le fait que l'infection aurait pu se produire assez récemment (dans ce cas, le résultat de la PCR sera déclaré douteux), par conséquent, après un certain temps, sur recommandation d'un médecin, il est nécessaire de procéder à une seconde analyse.
En ce qui concerne le cancer du col de l'utérus, 16 et 18 types d'infection à papillomavirus apparaissent le plus souvent dans les résultats de la recherche. Quelle est la différence entre le VPH 16 et le VPH 18, car les deux types de virus sont considérés comme hautement coénotiques et sont accusés de développer un cancer de l'utérus? Il faut dire que le degré d'oncogénicité dans ces souches du virus n'est pas le même. Selon certaines sources en ligne, il est considéré comme le plus dangereux HPV 16, ne représente 50% des cas de cancer diagnostiqués, tandis que le VPH 18, devient à l'origine de cette maladie dangereuse est à seulement 10% des cas.
Cependant, les scientifiques étrangers, un certain nombre d'études ont conclu que le coupable des adénocarcinomes invasifs (à savoir ce type de cancer du col utérin à identifier les médecins la plupart des patients), dans la plupart des cas, devient le même HPV-18, et dans ces cas, lorsque les deux souches détectées virus, le type 18 contribue à la progression rapide de la maladie. Dans le cas des espèces non invasives du cancer glandulaire, affectant non seulement le système reproducteur, mais également d'autres organes, le rôle principal appartient au HPV-16.
L'apparition des premiers processus dysplasiques dans l'utérus au cours des enquêtes dans certains cas observés avant l'introduction du génome du HPV 16 dans la cellule, ce qui suggère que l'intégration de ce type de virus dans les cellules d'un organisme vivant n'est pas une condition sine qua non pour le développement de la maladie. Le processus pathologique commence avant même que ses premiers signes n'apparaissent.
Mais le développement de qualité sévère 3 dysplasie cervicale, qui passe souvent dans adénocarcinomes invasive, dans la plupart des cas signifiait l'intégration des HPV 18 et d'autres types d'infection à papillomavirus humain causant des processus pathologiques dans l'utérus (HPV à haut risque 31, 33, 52b, 58 et HPV nizkoonkogennye 6 et 11 ), à l'intérieur de la cellule. Ceci est nécessaire pour transférer ses informations génétiques, les informations qui changeront ultérieurement ses propriétés et se transformeront en une tumeur cancéreuse.
Mais même l'introduction de virus hautement ionogènes dans la cellule ne provoque pas toujours le cancer. Seule une femme sur 100 souffrant de dysplasie a ensuite été diagnostiquée d'un cancer du col de l'utérus. Tout dépend de la durée du séjour du virus dans l'organisme et sa capacité à réaliser l'expression de E6 gène cancérigène et E7 (introduction dans le génome de la cellule hôte et la transmission d'informations provoquant des mutations) des mécanismes d'activation hormone sexuelle femelle de transformation estradiol 16α OH Steron, la présence ou l'absence de multiples mutations dommages aux chromosomes d'une cellule vivante. Ainsi, la maladie du cancer contre l'infection à papillomavirus ne se développent que dans l'interaction de plusieurs facteurs créant simultanément un terrain fertile pour le démarrage du processus de transformation maligne des cellules.
Prévention HPV type 18
L'infection par le palillovirus est un problème qui touche de nombreuses personnes. Et dire que les ressources Internet pertinentes, où ceux qui révèlent les types de virus partageant haut leur malheur et demander des conseils sur la façon de devenir plus, comment faire face à ces petits parasites qui peuvent causer terrible maladie.
Les personnes de la famille ou les amis proches dont les porteurs du virus ont été identifiés ne sont pas moins concernés. Dans leurs postes, la vie des parents et des amis est préoccupante, mais en même temps, ils sont préoccupés par leur santé, sachant que le virus est très contagieux. Bien que le principal mode de transmission est considéré comme sexuel (en plus de la présence de manifestations extérieures), et par conséquent, il y a un danger surtout pour les partenaires sexuels, les gens comprennent que les virions HPV peuvent être détectés dans les liquides de sang ou d'autres corps et libérer le patient. C’est ce qui effraie beaucoup de personnes, les obligeant à restreindre la communication avec le virus.
En fait, le risque de transmission de l'infection par contact est minime. Il n'y a pas de preuve exacte que la méthode du ménage de contact est généralement pertinente dans ce cas, par conséquent les médecins n'en tiennent généralement pas compte. Lors des baisers, le virus ne peut être transféré qu'à la condition que l'un des partenaires présente des néoplasmes du papillomavirus dans la gorge, mais que cela se produit généralement lors de relations sexuelles orales. C'est-à-dire que tout est à nouveau réduit à des contacts sexuels: oraux, vaginaux et rectaux, ce qui peut régler le virus dans le rectum.
Et encore une fois, la présence d'un virus dans le corps ne signifie pas qu'une personne deviendra plus tard cliente d'une clinique d'oncologie. Il suffit de rappeler que parmi les femmes atteintes du VPH 16 ou 18, 1% seulement développe un cancer du col de l'utérus. Ne vous faites donc pas tuer si vous êtes infecté par le virus et mettez votre vie en péril. La dépression et les inquiétudes inutiles ne peuvent qu'exacerber la situation.
Beaucoup plus logique de visiter régulièrement un gynécologue ou un dermatologue, les transmet le prescrit cours de traitement à l'avenir d'être plus sélectif dans le choix des partenaires sexuels.
Quelles mesures préventives peuvent être conseillées à ceux qui n’ont pas d’infection à papillomavirus, afin qu’elle ne soit pas retrouvée à l’avenir:
- Une fois par an, ou mieux par an, vous devez subir un examen avec un gynécologue (femme) ou un urologue / andrologue (hommes), même en l'absence de symptômes de la maladie. Il est particulièrement important d'examiner ceux qui ont déjà eu des cas de cancer dans la famille, ce qui indique une prédisposition à ces cas.
- Nous vous recommandons de faire plus attention lorsque vous choisissez un partenaire sexuel. Que ce soit un, mais un partenaire fiable qui ne courra pas sur le côté, que beaucoup de douteux. Il ne faut pas oublier qu'une personne peut même ne pas soupçonner sa maladie, mais être déjà une source de danger, être un porteur de virus. Par exemple, les femmes ne peuvent pas visualiser l'état de la muqueuse des organes génitaux internes, ce qui signifie que même l'apparition de condylomes internes peut passer inaperçue pendant longtemps. Un homme, même en l'absence de manifestations externes, doit comprendre que pour un partenaire dont l'immunité est affaiblie, il reste un facteur de risque d'infection, car même un seul virion est capable de reproduire par la suite un grand nombre de clones.
- Si l'un des partenaires sexuels a reçu un diagnostic de VPH 18 ou 16, mais lors d'une exacerbation de l'infection, il devrait limiter les contacts sexuels jusqu'à la disparition des symptômes. À l’avenir, il est recommandé d’utiliser une protection aussi fiable contre diverses infections, telles que les préservatifs. Reste à savoir si un préservatif peut retarder complètement la propagation de l'infection, mais le risque d'infection est beaucoup moindre, ce qui est également important.
- L'hygiène intime avant et après les rapports sexuels est également considérée comme une mesure préventive de l'infection. Et cela vaut non seulement pour les virus, mais aussi pour les infections non moins dangereuses qui causent des maladies sexuellement transmissibles.
- Une immunité forte est la principale condition pour la santé du corps, car notre système immunitaire, s'il est correctement utilisé, peut nous protéger de diverses adversités. Et même si les types de papillomavirus à forte coagulation peuvent pénétrer dans les tissus du corps, le système immunitaire ne leur permettra pas de se multiplier et de provoquer des processus pathologiques. Toute infection peut montrer une activité active dans le corps uniquement dans un contexte d'immunité réduite. Donc, nous devons d'abord prendre soin de la santé du système immunitaire.
Une bonne nutrition, un mode de vie sain et actif, ce qui évite les mauvaises habitudes, les procédures de trempe, un traitement rapide de toute maladie, afin d'éviter leur transition vers un Swipes handicap chronique du système immunitaire - est une garantie d'un système immunitaire fort et la prévention des maladies virales de toute étiologie.
- Étant donné que le stress est considéré comme un facteur fort qui affaiblit les défenses de l'organisme, il est nécessaire d'apprendre à réagir correctement aux situations stressantes. Si une personne ne peut pas gérer seule ses sentiments et ses émotions, il n'est jamais dommage de demander de l'aide à un psychologue spécialisé, pratiqué depuis longtemps dans des pays étrangers, mais qui ne sera toujours pas à la mode dans notre pays.
- La vaccination est l’un des moyens les plus fiables de prévenir diverses infections. De nos jours, de nombreux vaccins ont été inventés à partir de diverses maladies et l'infection à papillomavirus ne fait pas exception. Et si avant le vaccin agissait principalement à partir des types 6 et 11 du VPH, il existe déjà aujourd'hui plusieurs vaccins capables de prévenir l'infection par les types de VPH 16 et 18 fortement concomitants.
Parlons davantage de la vaccination, qui doit être comprise non pas comme une mesure curative, mais comme une mesure préventive d'une infection virale. Dans les pays étrangers, cette pratique a déjà été définie à grande échelle. Par exemple, en Finlande, le vaccin contre le VPH est considéré comme obligatoire pour toutes les filles de 10 ans.
La vaccination est volontaire dans notre pays. Les médecins ne peuvent offrir qu'une telle mesure de prévention, et la personne surveille déjà s'il peut se permettre d'acheter un vaccin, dont le coût est de 750 hryvnia et plus.
À ce jour, nos compatriotes médecins offrent essentiellement 2 types de vaccin pour prévenir les types principaux de papiloomavirusa des infections qui provoquent des tumeurs dans la muqueuse des organes génitaux (6,11, 16 et 18). Ce vaccin est "Gardasil" et son analogue moins cher "Cervarix".
Le cours préventif consiste en 3 injections. L'intervalle entre la première et la deuxième vaccination est d'un mois. La troisième injection est faite six mois après le premier. La durée de la procédure est d'environ une heure, pendant laquelle les médecins effectuent une injection et observent la réaction du corps du patient. La vaccination des enfants de moins de 18 ans est effectuée uniquement en présence des parents. Après le cycle complet de vaccination, le patient reste protégé pendant 3 à 6 ans, quel que soit son âge.
Les fabricants de vaccins recommandent que la vaccination commence à l'âge de 9-10 ans, comme décrit dans les instructions pour les médicaments. Mais les médecins estiment qu'une telle mesure sera pertinente pour toutes les filles, les filles et les jeunes femmes âgées de 9 à 26 ans, ainsi que pour les garçons âgés de 9 à 15-17 ans. Si vous le souhaitez, les hommes soucieux de leur santé peuvent également demander une vaccination à un jeune âge (vaccin "Gardasil"). L'efficacité des deux vaccins est d'environ 99%.
Il faut dire que si l'infection est déjà présente dans le corps, la vaccination ne sera pas utile car elle n'affecte pas l'évolution de la maladie. Le traitement d'une infection virale doit être effectué avec d'autres médicaments, à cette fin. Et la vaccination est une mesure préventive efficace.
Mais cette mesure a ses inconvénients. Les adolescents qui ont passé la vaccination commencent à se sentir invulnérables, négligé les mesures de base de la contraception (préservatifs, nous parlons), pas vraiment penser à la santé de leurs partenaires sexuels, « recueillir » partenaires sexuels, etc., estimant qu'ils ne sont pas en danger. Au fil du temps, ce comportement peut devenir une habitude, mais la durée du vaccin est limitée et les médecins donnent généralement une garantie de 99% pour 3 ans. En outre, un tel comportement sexuel aveugle peut entraîner une infection par le papillomavirus.
Prévoir
Le pronostic des maladies causées par une infection à papillomavirus dépend de nombreux facteurs, les principaux étant la prédisposition héréditaire et le fond hormonal. Cela est particulièrement vrai pour les femmes qui ont perdu la synthèse de l'hormone féminine, l'œstrogène et son métabolisme. Plus l'infection est détectée tôt, plus il est facile d'éviter les conséquences désagréables et dangereuses de sa reproduction.
Mais même si le patient présente déjà des symptômes externes de la maladie, ce n’est pas une raison de paniquer. Premièrement, en l'absence d'infection par le VIH, la maladie disparaît même en utilisant des immunomodulateurs, en particulier s'ils sont pré-conditionnés avec les condylomes et les verrues anogénitaux formés. Le pire est le pronostic chez les personnes atteintes d'immunodéficience, car leur corps n'est tout simplement pas capable de lutter contre l'infection, de sorte que toute maladie infectieuse chez ces patients entraîne des complications.
Deuxièmement, l'apparition de verrues génitales ou le développement de processus dysplasiques dans l'utérus ne parlent pas encore d'oncologie. Habituellement, il faut au moins 5 ans avant que le néoplasme bénin ne devienne malin. Pendant ce temps, vous pouvez réussir plus d'un traitement, ce qui peut prévenir de telles conséquences dangereuses.
Si une femme infectée par une infection à papillomavirus ne se présente pas au médecin pendant ces 5 à 10 ans, la maladie évoluera. Mais même là, il y a un point, le danger du cancer du col de l'utérus est souvent trop exagéré. Si la maladie est détectée au premier stade, le taux de survie dans ce cas est de 90 à 92%, ce qui est nettement plus élevé que dans de nombreux autres cancers. Cependant, au troisième stade, la probabilité de réussite du traitement est déjà réduite de trois fois.
Il faut dire que les femmes (sans parler des hommes) ont le temps de prévenir d'éventuelles complications du VPH 18. Le processus ne se développe pas rapidement, ce qui signifie qu'il y a toujours une chance de l'arrêter avant l'apparition de tristes conséquences. Et bien que le fait de retirer le virus du corps soit très problématique, il est toujours possible de minimiser son impact négatif.
Un peu d'histoire
Jusqu'à la fin du XIXe siècle, l'humanité était en perte de vitesse. Les gens étaient malades et mourants, mais les médecins ne pouvaient pas comprendre ce qui causait de plus en plus de nouvelles maladies, qui ne répondaient pas au traitement par médicaments à ce moment-là. Certaines personnes sont mortes de la grippe, d'étranges nouvelles pousses étranges sont apparues sur le corps des autres. Et les médecins n'ont pas pu donner de réponse à la cause de ces pathologies, car les études de laboratoire de l'époque ne permettaient pas d'identifier l'agent pathogène.
Et un tel agent pathogène insaisissable étaient les virus. Ce mot était appelé particules microscopiques, dont la taille était cent fois inférieure à la taille de la cellule bactérienne. Le scientifique russe Dmitry Iosifovich Ivanovsky les a découverts en 1892, bien que le nom de la nouvelle forme de vie ait été donné un peu plus tard.
Depuis lors, le développement de la science, appelé au vingtième siècle virologie, a commencé à apparaître activement. C'est au cours de ce siècle que de nombreux virus ont été découverts, lesquels se sont avérés être les agents responsables de la fièvre jaune, de la variole, de la poliomyélite, des antirétroviraux et de la grippe, de l'infection par le VIH, du cancer, etc.
Il faut dire que l’humanité n’a pas été informée de l’infection à papillomavirus au XIXe siècle. Mention de condylomes et de verrues peut être trouvée dans les écrits des médecins de la Grèce antique (le premier siècle avant JC). Il a également été noté que la maladie avait un mode de transmission sexuel de l'infection. Mais l'agent lui-même n'a pas détecté de condylomes pendant encore deux douzaines de siècles.
Le fait que la cause des excroissances verruqueuses sur la peau et des muqueuses est un virus, il est devenu connu que dans le milieu du XXe siècle, lorsque les particules microscopiques pourraient être isolées des verrues, papillomes et ensuite formés sur la muqueuse des organes génitaux. Mais pour la première fois, le virus du papillome a été isolé en 1933 en raison du virologue américain Richard Schoup.
Le développement ultérieur de la virologie en tant que science a montré qu’il n’existe pas un, mais plusieurs types de VPH. Ils sont appelés HRC 6, HPV 18, HPV 35, HPV 69, etc. Certains types, frappant le corps humain, prennent racine, mais ne se montrent pas. Ils sont presque tous d’entre nous, mais nous ne soupçonnons pas la présence du virus. D'autres types peuvent être appelés non seulement des parasites, mais aussi des ennemis humains, car ils peuvent provoquer des maladies dangereuses.


 [
[