Expert médical de l'article
Nouvelles publications
Signes échographiques de pathologie du tissu musculaire
Dernière revue: 04.07.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
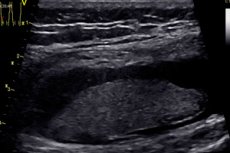
Pathologie du tissu musculaire.
Lésion musculaire due à une compression ou un impact (contusion). La compression externe du tissu musculaire contre l'os entraîne une contusion musculaire. Lors d'une coupe longitudinale, la zone endommagée ressemble à une cavité aux contours irréguliers et au contenu échogène. La cicatrisation est lente, avec la formation ultérieure d'un tissu cicatriciel grossier et une perte significative de la fonction musculaire. Une myosite ossifiante survient chez environ 20 % des patients présentant ce type de lésion.
Élongation. Le premier stade d'une lésion musculaire est l'étirement excessif. Généralement, moins de 5 % des fibres musculaires sont endommagées lors d'un étirement. Cliniquement, le patient ne peut localiser le point douloureux et se plaint de douleurs musculaires lors de la contraction. Les échographies transversales montrent des micro-déchirures ressemblant à de multiples zones kystiques.
À l'examen longitudinal, les microdéchirures ont une forme allongée. À l'IRM, en pondération T2, elles se manifestent par un épaississement du muscle et une augmentation de l'intensité du signal due à un œdème périfascial. Le traitement consiste à limiter les mouvements et à soulager la douleur.
Déchirure partielle. Une déchirure partielle est également causée par un étirement excessif. Dans ce cas, plus de 5 % du tissu musculaire est endommagé, mais pas sur toute sa longueur.
La fonction musculaire est totalement absente au moment de la blessure et réapparaît partiellement après un certain temps. Contrairement à une entorse, le patient indique clairement le point douloureux, où se trouve généralement un gonflement. L'échographie révèle clairement une atteinte de l'intégrité des fibres musculaires au niveau du site de la douleur la plus intense. La zone endommagée du tissu musculaire est remplacée par un hématome hypoéchogène. Le motif fibreux typique disparaît au niveau du site de rupture. Une pression avec un capteur permet de visualiser les extrémités flottantes et déchirées des fibres musculaires. La contraction musculaire permet de différencier le muscle endommagé d'un hématome échogène (à un stade tardif). Lors d'un examen dynamique, du tissu de granulation hyperéchogène et des fibres musculaires en régénération apparaissent au niveau du site de rupture. Sur les images pondérées en T2, cela se manifeste par un épaississement musculaire et une augmentation de l'intensité du signal due à un œdème, une hémorragie, un œdème périfascial ou une hémorragie. Parfois, un défaut musculaire est visible sous la forme d'une bande hyperintense. En cas de déchirures importantes, une restauration chirurgicale de l’intégrité des fibres musculaires peut être nécessaire.
Rupture complète. Les ruptures musculaires complètes sont moins fréquentes que les ruptures partielles. Elles surviennent à la jonction du muscle et du tendon. Cliniquement, les ruptures complètes sont similaires aux ruptures partielles. Il y a une perte totale de la fonction musculaire. L'extrémité proximale déchirée du muscle se contracte et peut être palpée. En cas de rupture complète, on observe une absence totale de fibres musculaires, particulièrement visible par rapport au côté controlatéral.
Le muscle se contracte et un hématome se forme à sa place. En coupe transversale, le muscle échogène contracté est entouré d'un bord hypoéchogène. En coupe frontale, lors de la reconstruction tridimensionnelle de la zone pathologique, la rupture est visualisée sur toute sa longueur. Le traitement consiste en une restauration chirurgicale de l'intégrité du muscle.
Cicatrisation des déchirures musculaires. La cicatrisation des déchirures musculaires peut prendre de 3 à 16 mois, selon l'étendue de la déchirure. Les muscles ont une bonne capacité de régénération. Les déchirures musculaires importantes s'accompagnent à la fois d'une régénération et de la formation de tissu cicatriciel. L'objectif du traitement est de soutenir le processus de régénération et de prévenir la formation de tissu cicatriciel, qui freine la régénération. L'échographie permet de mesurer la déchirure et la divergence des fibres musculaires, ainsi que de déterminer le stade de la déchirure.
Les modifications initiales comprennent une augmentation de l'échogénicité du tissu musculaire au niveau des extrémités déchirées, ainsi qu'une augmentation de la taille de cette zone, facilement observable à l'échographie. Par la suite, la structure musculaire plumeuse devient de plus en plus visible avec une réduction de la taille de l'hématome. Le suivi échographique de la récupération musculaire est très important. Il permet de contrôler le moment de la reprise de l'activité physique. Une reprise précoce de l'activité physique entraîne des blessures répétées. Une limitation prolongée de la mobilité entraîne une cicatrisation excessive. L'échographie permet également d'évaluer le tissu cicatriciel au site de rupture. En cas de lésion musculaire par contusion, la cicatrice présente une forme étoilée ou irrégulière, tandis qu'en cas de rupture par étirement excessif, elle est linéaire. Le risque de lésions répétées augmente avec l'importance du tissu fibreux, qui apparaît à l'échographie comme une zone locale d'échogénicité accrue dans la structure du tissu musculaire. La force musculaire diminue proportionnellement à la taille du tissu cicatriciel. L'une des complications après une rupture musculaire est la formation de kystes musculaires. Le traitement consiste en leur excision.
Hématome. Au stade aigu, l'échogénicité de l'hématome est comparable à celle du muscle. Après 3 jours, l'échogénicité de l'hématome diminue. Du fait de la lyse, les hématomes tardifs paraissent presque anéchogènes, avec la présence de filaments de fibrine.
Parfois, avec une évolution défavorable, un abcès peut se développer, caractérisé par la présence d'une zone hypoéchogène avec des inclusions hyperéchogènes et un flux sanguin périfocal prononcé.
À l'IRM, l'intensité du signal d'un hématome dépend de son ancienneté. L'intensité du signal d'un hématome varie: d'hyperintense le premier jour à hypointense le deuxième; il redevient hyperintense à la fin de la première semaine et persiste jusqu'à trois semaines; puis redevient hypointense après un mois. Ces variations sont dues à la conversion de l'hémoglobine en oxyhémoglobine, puis en désoxyhémoglobine, méthémoglobine et hémosidérine avec ferritine. Un hématome aigu (1 à 4 jours) présente un signal d'intensité moyenne à faible sur les images pondérées en T1 et T2. Les hématomes subaigus (4 à 7 jours) sont hyperintense sur les images pondérées en T1, tout comme la graisse. Par conséquent, grâce à des programmes d'imagerie avec suppression de la graisse, la graisse peut être facilement différenciée du sang.
Il convient de rappeler qu'en raison du saignement de l'hématome, une hétérogénéité de l'intensité du signal peut être observée. Sur les images pondérées en T2, les hématomes subaigus sont hypointense. Dans les hématomes anciens (14-21 jours), en raison de la conversion du fer de la méthémoglobine en hémosidérine et en ferritine, les parois présentent une faible intensité sur les images pondérées en T1 et T2 et apparaissent sur les tomographies par IRM comme un « halo » hypointense autour de l'hématome.
Myosite. Il s'agit d'une inflammation du tissu musculaire pouvant survenir à la suite d'un traumatisme, d'une infection ou d'une maladie systémique. En cas d'infection virale, la myosite se manifeste par une myalgie. Le muscle enflammé est très douloureux, hypertrophié et dense au toucher. Les fibres musculaires deviennent hyperéchogènes par rapport au côté controlatéral. Les couches fibreuses étirées par l'exsudat inflammatoire deviennent hypoéchogènes. L'angiographie échographique montre une vascularisation accrue du muscle enflammé. Une adénopathie périfocale peut être observée. Un abcès peut ensuite se former; on parle alors de myosite pyogène. Tableau typique: une cavité au centre du tissu musculaire au contenu hétérogène. Signes cliniques: douleur, fièvre, leucocytose, augmentation de la VS.
Atrophie musculaire. L'atrophie musculaire peut avoir de nombreuses causes. Un dysfonctionnement articulaire chronique, une dénervation et une myopathie sont les causes les plus fréquentes. Elle se manifeste par une diminution du volume du tissu musculaire par rapport au côté controlatéral. En échographie, on observe une augmentation de l'échogénicité due à l'infiltration graisseuse. En IRM, l'infiltration graisseuse du tissu musculaire est également clairement visible sur les images pondérées en T1.
Ruptures du fascia musculaire. Les ruptures du fascia musculaire surviennent en cas d'étirement excessif. Ce type de lésion est très spécifique à certains groupes musculaires. Par exemple, les lésions musculo-aponévrotiques entre les muscles gastrocnémien et soléaire, le soléaire et le long fléchisseur du gros orteil. La zone de rupture est comblée par un hématome linéaire le long de l'aponévrose. Un signe échographique caractéristique est une perturbation de l'orientation des couches fibro-graisseuses lors de l'examen longitudinal. Ce type de rupture s'accompagne très souvent d'une thrombose veineuse.
Hernies musculaires. Les lésions fasciales se manifestent par des protrusions locales du tissu musculaire. Une atteinte musculaire chronique entraîne le plus souvent la formation de hernies, tandis que les hernies post-traumatiques et postopératoires sont plus rares. Une échographie peut révéler une lésion fasciale et une protrusion herniaire du muscle. Ces hernies sont souvent détectées au niveau du site de perforation du muscle par le faisceau vasculo-nerveux, par exemple le long de la face externe de la partie inférieure de l'articulation du genou, à la sortie du nerf péronier superficiel.
Les hernies de la ligne blanche de l'abdomen, de l'aine et du fémur peuvent être détectées. La pression du capteur sur la peau lors de l'examen des hernies doit être minimale.
Épaississement du fascia musculaire. L'épaississement du fascia musculaire peut également affecter la fonction musculaire. La périostite tibiale est une affection caractérisée par une douleur dans les muscles de la partie antérieure du tibia après une activité physique excessive.
Genou du coureur. Le syndrome de friction du tractus ilio-tibial est une autre pathologie des gaines fasciales, appelée « genou du coureur ». Cliniquement, il s'accompagne d'une douleur dans la partie latérale de l'articulation du genou, au niveau du passage des fibres du tractus ilio-tibial à travers le condyle fémoral latéral. La course avec obstacles ou sur terrain accidenté favorise le développement de ce syndrome. Il se manifeste par un épaississement des fibres du fascia du tractus ilio-tibial et une diminution de leur échogénicité immédiatement après la course. Au calme, ces manifestations peuvent s'atténuer.
Déchirures de l'aponévrose plantaire. Les coureurs de fond et les marathoniens souffrent souvent de douleurs aux pieds. La douleur au talon survient en cas de fasciite, qui provoque souvent une épine calcanéenne. L'aponévrose s'épaissit à son point d'attache à la tubérosité calcanéenne.
Ce processus est généralement bilatéral; la comparaison avec le côté controlatéral ne donne donc pas de résultats. Les ruptures apparaissent dans la partie moyenne du fascia et apparaissent comme un défaut hypoéchogène. Il est nécessaire de différencier les ruptures d'une fibromatose plantaire.
Cette dernière se présente comme un épaississement fusiforme du fascia avec préservation de la structure fibreuse. La fibromatose plantaire peut survenir chez les patients atteints de contracture de Dupuytren, de la maladie de La Peyronie ou de fibromatose superficielle.
Liens utiles
Muscles https://ru.wikipedia.org/wiki/%D0%9C%D1%8B%D1%88%D1%86%D1%8B

