Expert médical de l'article
Nouvelles publications
Rubrophytose de la peau des pieds, des mains, du visage, des ongles
Dernière revue: 04.07.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
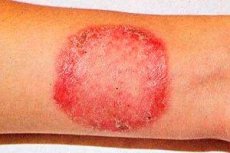
La rubrofitia (synonyme: rubromycose) est la maladie fongique la plus courante qui affecte la peau lisse, les ongles des pieds, les mains et les poils duveteux.
Causes rubrophytoses
L'agent causal de la maladie est le champignon Trichophyton rubrum. Cette infection représente 80 à 90 % des agents pathogènes responsables des mycoses du pied. L'infection se produit de la même manière que pour le pied d'athlète (voir pied d'athlète).
Symptômes rubrophytoses
On distingue les formes suivantes de rubromycose: rubromycose des pieds, rubromycose des pieds et des mains, rubromycose généralisée.
Onychomycose des pieds
La rubromycose des pieds est la plus fréquente. Le tableau clinique de la maladie débute par une lésion des plis interdigitaux des pieds. Progressivement, le processus s'étend à la peau de la plante des pieds et aux ongles (onychomycose).
La peau des plantes de pieds affectées présente une hyperémie stagnante, une lichénification modérée, un relief cutané accentué et une surface généralement sèche; une desquamation muqueuse ou une desquamation en petits anneaux et en formes festonnées est bien visible dans les sillons. Avec le temps, le processus pathologique cutané se propage aux surfaces latérales et dorsales des pieds. Des démangeaisons cutanées, parfois atroces, sont observées.
Le processus pathologique touche généralement également les ongles des pieds.
Il existe trois types de lésions de la plaque unguéale: normotrophique, hypertrophique et atrophique.
Dans le type normotrophique, la plaque unguéale est affectée à partir des bords latéraux (ou libres) sous forme de rayures blanches ou jaunâtres ou des mêmes rayures visibles dans l'épaisseur de la plaque unguéale.
Dans la forme hypertrophique, la plaque unguéale s'épaissit en raison d'une hyperkératose sous-unguéale. Elle est terne et s'effrite à partir du bord libre. Les stries mentionnées ci-dessus sont également visibles dans son épaisseur.
Dans la forme atrophique, la majeure partie de la plaque unguéale est détruite, ne subsistant qu'en partie au niveau du pli unguéal. Parfois, la plaque unguéale peut se détacher du lit unguéal, ce qui peut être une onycholyse.
Rubromycose des pieds et des mains
Cette forme de rubromycose survient chez les patients souffrant de mycose des pieds.
Le tableau clinique de la rubromycose des mains est très similaire à celui de la rubromycose des pieds. Le processus pathologique cutané est beaucoup moins prononcé grâce au lavage répété des mains tout au long de la journée. La présence de foyers attire l'attention: foyers présentant une crête inflammatoire intermittente en périphérie et sur le dos de la main, et un fond rouge-bleuté de la peau des paumes. À la surface des éléments, on observe une desquamation du mucus plus ou moins grave. Lorsque les ongles des mains sont impliqués dans le processus pathologique, ils sont également affectés par un type normotrophique, hypertrophique ou atrophique.
Rubromycose généralisée
La généralisation de l'infection fongique est observée chez les patients souffrant de rubromycose de la peau des pieds ou d'onychomycose depuis longtemps. La propagation de la rubromycose est favorisée par une pathologie des organes internes, du système endocrinien et une insuffisance du système immunitaire. Les grands plis sont le plus souvent touchés, notamment au niveau inguino-fémoral, des fesses et des tibias, mais des foyers peuvent également apparaître sur d'autres zones cutanées. Au début, des taches roses ou rose-rouge aux contours arrondis et bleutés apparaissent, nettement délimitées par rapport à la peau saine. Plus tard, la couleur des foyers devient rouge-jaunâtre ou brune. Ils sont légèrement infiltrés, leur surface est recouverte de petites squames et, le long de la périphérie, une crête festonnée intermittente composée de petites papules, vésicules et croûtes se forme. Du fait de leur croissance périphérique et de leur fusion, les taches occupent de vastes zones. Les lésions profondes du trichophyton rouge, principalement au niveau des tibias, des fesses et des avant-bras, sont considérées comme une forme folliculaire-nodulaire de la maladie. L'éruption s'accompagne de démangeaisons importantes et est sujette aux récidives, surtout en saison chaude. Dans la forme généralisée, le duvet est atteint. Il perd son éclat, devient terne et se détache (parfois sous forme de « points noirs »).
D'une grande importance dans le diagnostic de la maladie est la détection du champignon lors de l'examen microscopique du matériel pathologique (écailles, poils duveteux) et le semis du matériel sur un milieu nutritif pour obtenir une culture de trichophyton rouge.
Chez la plupart des patients, les manifestations de la rubromycose généralisée apparaissent après la présence de lésions cutanées et unguéales des pieds (ou des pieds et des mains) sur une période plus ou moins longue (de quelques mois à 5 à 10 ans, voire plus), dans le contexte d'une pathologie des organes internes, du système endocrinien et nerveux, de troubles trophiques cutanés ou d'autres modifications de l'organisme. Par exemple, le développement de manifestations généralisées de la rubromycose est souvent favorisé par un traitement prolongé par antibiotiques, cytostatiques et stéroïdes.
Trichophyton rubra provoque des lésions superficielles et profondes de la peau lisse, parfois observées chez un même patient. Ainsi, des éruptions cutanées au niveau des plis inguinaux et interfessiers et des lésions profondes (nodulaires) sur les tibias ou d'autres zones cutanées peuvent survenir simultanément.
Les lésions profondes du grichophyton rouge, principalement localisées au niveau des tibias, des fesses et des avant-bras, sont considérées comme une forme folliculaire-nodulaire de la maladie. Dans cette forme, outre les éléments papulo-folliculaires, on observe également des éléments plus profonds qui ont tendance à se regrouper et se présentent sous forme d'arcs, de traînées ouvertes et de guirlandes. L'éruption s'accompagne de démangeaisons importantes. Le processus a tendance à récidiver, surtout en saison chaude. Les foyers de cette forme de rubromycose peuvent simuler un érythème induratif de Bazin, un érythème nodulaire, une tuberculose papulonécrotique (des lésions cicatricielles persistent souvent au niveau des foyers), une vascularite nodulaire, une pyodermite profonde, des leucémies et d'autres manifestations dermatoses. Par exemple, lorsque la rubromycose est localisée sur la peau du visage, les lésions peuvent beaucoup rappeler le lupus érythémateux, le lupus tuberculeux, les manifestations de la sycose staphylococcique, voire la xérodermie pigmentaire chez les personnes âgées.
Une rubromycose généralisée peut certes survenir sans formation de foyers profonds. Dans de tels cas, les lésions cliniques peuvent être très proches de celles de l'eczéma, de la névrodermite, du parapsoriasis, du psoriasis, du granulome annulaire, du lichen pilaire de Devergie, etc. Des manifestations exsudatives de la rubromycose peuvent également être observées: petites éruptions vésiculaires et croûtes sur les pieds, les mains et d'autres zones cutanées.
Il convient de noter qu'avec les manifestations exsudatives de la rubromycose, un certain nombre de patients peuvent développer des éruptions cutanées secondaires (allergiques) sur la peau du tronc et des extrémités qui ne contiennent pas d'éléments fongiques.
Les formes les plus courantes de rubromycose sont celles où les lésions sont d'un rouge profond (souvent bleuté), fusionnant entre elles, et présentent une desquamation plus ou moins prononcée en surface. Les formes cliniques de la maladie comprennent l'érythrodermie mycosique et le syndrome palmo-plantaire-inguinal-fessier. Ce syndrome, observé chez de nombreux patients atteints de rubromycose généralisée, affecte généralement la peau des pieds, des paumes et des ongles.
Les lésions des grands plis – interfessiers, inguino-fémoraux, de la peau des fesses et sous les glandes mammaires – apparaissent généralement après une période plus ou moins longue de mycoses sur les pieds et les paumes. Les foyers semblent provenir des profondeurs des grands plis et s'étendre aux quadrants internes des fesses, puis aux quadrants externes. La surface des foyers est rouge jaunâtre ou brune. Ils sont légèrement infiltrés et légèrement squameux. Leurs bords sont légèrement surélevés et présentent une crête festonnée intermittente composée de petites papules et de croûtes. Cette crête présente généralement une teinte rougeâtre-bleuâtre plus intense que la lésion elle-même.
Diagnostics rubrophytoses
D'une grande importance dans le diagnostic de la maladie est la détection du champignon lors de l'examen microscopique du matériel pathologique (écailles, poils duveteux) et le semis du matériel sur un milieu nutritif pour obtenir une culture de trichophytope rouge.
Le diagnostic de rubromycose des pieds (ou des pieds et des mains) repose sur un tableau clinique assez caractéristique et la détection d'éléments fongiques dans les foyers. Cependant, souvent, notamment en cas de rubromycose latente ou atypique, le résultat des cultures est déterminant pour le diagnostic. Ces études sont particulièrement importantes dans les formes dyshidrotiques de rubromycose, très similaires (voire identiques cliniquement) à l'épidermophytose des pieds causée par Trichophyton interdigitale.
Qu'est-ce qu'il faut examiner?
Comment examiner?
Diagnostic différentiel
Lors du diagnostic différentiel de la rubromycose, il est nécessaire de prendre en compte la trichophytose superficielle (anthropophile), ainsi que les formes limitées de trichophytose infiltrante-suppurative (zoophile). Il convient également de rappeler que les lésions du cuir chevelu, plutôt rares, observées dans la rubromycose peuvent ressembler à des foyers de microsporie.
Le diagnostic différentiel de la rubromycose des pieds (ou des pieds et des mains) doit d'abord être réalisé avec l'épidermophytose des pieds (et des épidermophytes), la trichophytose causée par des champignons du groupe anthropophile, l'hyperkératose palmo-plantaire, le psoriasis et l'eczéma de cette localisation.
Il convient de garder à l'esprit que les lésions des plis interdigitaux et des plaques unguéales peuvent être causées par des champignons de type levure du genre Candida, des moisissures et d'autres dermatophytes.
Qui contacter?
Traitement rubrophytoses
Le traitement du pied d'athlète et de la rubrophytie doit être étiotrope, pathogénique et symptomatique. Il doit débuter par un traitement externe. En cas d'inflammation aiguë avec suintement, des lotions à base de résorcinol à 2 %, d'acide borique et de nitrate d'argent à 0,25 % sont prescrites. L'opercule des vésicules (cloques) est percé à l'aiguille ou coupé aux ciseaux, en respectant les règles d'asepsie. Des solutions de colorants à l'aniline sont ensuite utilisées (peinture Costellani, bleu de méthylène, vert brillant, etc.). Pour le traitement étiotrope, des crèmes et des onguents contenant des antimycosiques sont prescrits (crème à 1 % ou gel dermique de Lamisil, Travogen, Zalain, etc.). En cas d'inflammation sévère et d'infection secondaire, des pommades ou des crèmes contenant des corticostéroïdes et des antibiotiques sont prescrites en association avec des antimycosiques (Travocort, Gentriderm, Triderm, etc.). Pour assécher les foyers suintants, un médicament antifongique est largement utilisé: la nitrofungine-néo, disponible en solution et en spray. Lamisil est utilisé sous forme de gel dermique ou de crème à 1 % une fois par jour pendant 7 jours. Avec l'utilisation de formes mixtes de Lamisil, une guérison clinique a été observée chez 82 % des patients atteints de mycose du pied à la fin du traitement, et une guérison mycologique chez 90 % des patients. À la fin de la deuxième semaine, une guérison clinique et mycologique était observée chez tous les patients. Selon de nombreux scientifiques, cet effet prononcé est dû aux propriétés lipophiles et kératophiliques du médicament, à sa pénétration rapide et à la rétention à long terme d'une concentration élevée de terbinafine dans la peau kératinisée. Lamisil peut être utilisé pour les mycoses du pied compliquées d'une infection secondaire, car il a été prouvé que le médicament possède une activité anti-inflammatoire comme la cycloripoxolamine et un effet antibactérien comme la crème gentamicip à 0,1 %.
Dans la forme érythémateuse-squameuse de mycose des pieds, accompagnée de crevasses, l'utilisation de Lamisil sous forme de crème à 1 % pendant 28 jours contribue non seulement à la guérison clinique et mycologique, mais aussi à la cicatrisation des crevasses superficielles et profondes. Ainsi, Lamisil, outre ses propriétés antifongiques, antibactériennes et anti-inflammatoires, stimule les processus de régénération cutanée.
Le traitement symptomatique systématique comprend l'utilisation d'agents désensibilisants, antihistaminiques, sédatifs et de vitamines, car les agents responsables de cette infection fongique ont des propriétés antigéniques prononcées.
S’il n’y a aucun effet des agents externes, vous devez passer à la prise d’antimycosiques systémiques.
Actuellement, les antimycosiques systémiques suivants sont utilisés comme agents étiotropes: terbinofine (Lamisil), itraconazole (Tecnazole, Orungal), griséofulovine, etc.
Lamisil est prescrit pour le pied d'athlète sans lésion de la plaque unguéale à la dose quotidienne de 250 mg pendant 14 jours. Pour les mycoses des pieds, l'itraconazole (teknazole, orungal) est utilisé à la dose de 100 mg une fois par jour pendant 15 jours.
Pour l'onychomycose du pied, Lamisil est prescrit à raison de 250 mg par jour pendant 3 mois, et pour l'onychomycose de la main, pendant 1,5 mois. L'itracopazole (Teknazole, Orungal) est utilisé à raison de 200 mg 2 fois par jour pendant une semaine (une cure), puis une pause de 3 semaines est observée. Pour l'onychomycose du pied, 3 cures sont prescrites, et pour l'onychomycose de la main, 2 cures.
Compte tenu des propriétés allergènes prononcées de l'agent pathogène, il est nécessaire de prescrire (surtout en présence de mycidés) des agents désensibilisants et des antihistaminiques, des sédatifs, des vitamines B, de la rutine et de l'acide ascorbique. En cas d'infection pyogène secondaire, des cures courtes d'antibiotiques à large spectre sont indiquées.
Il est nécessaire d'éliminer les maladies concomitantes (diabète sucré, troubles endocriniens, immunitaires, altération de la microcirculation des membres inférieurs, etc.).
La prévention générale nécessite un entretien hygiénique et une désinfection régulière des bains (sols, tapis, grilles et tapis en bois, bancs, lavabos), des douches et des piscines, ainsi que des examens médicaux du personnel soignant et un traitement et un examen médical rapides des patients. La prévention personnelle consiste à utiliser uniquement ses propres chaussures, à respecter les règles d'hygiène personnelle de la peau des pieds et à désinfecter les chaussures. Essuyez la semelle intérieure et la doublure de la chaussure avec un coton-tige imbibé d'une solution de formol à 25 % ou d'une solution de bigluconate de chlorhexidine à 0,5 %. Placez ensuite les chaussures dans un sac en polyéthylène pendant 2 heures et laissez-les sécher à l'air libre. Désinfectez les chaussettes et les bas en les faisant bouillir pendant 10 minutes. Pour prévenir les récidives d'épidermophytose, après la disparition des symptômes, lubrifiez la peau des pieds avec des agents antimycosiques pendant 2 à 3 semaines. À des fins préventives, le Nitro-Fungin-Neo est largement utilisé sous forme de solution ou de spray.
Plus d'informations sur le traitement


 [
[