Expert médical de l'article
Nouvelles publications
Diagnostic de l'astrocytome cérébral
Dernière revue: 04.07.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
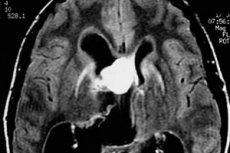
Le diagnostic précoce et le traitement efficace des tumeurs cérébrales sont rendus plus complexes par la sollicitation tardive des patients. Combien se précipitent chez le médecin pour un mal de tête, surtout si le symptôme est apparu récemment? Et lorsque des vomissements s'ajoutent au mal de tête, la tumeur a souvent déjà considérablement grossi, surtout s'il s'agit d'une tumeur maligne. Avec une petite tumeur, les symptômes peuvent être totalement absents.
Aux premiers stades, une maladie cérébrale peut être détectée par hasard lors d'une tomographie ou d'une radiographie. Mais un tel examen nécessite également des raisons impérieuses.
Que le patient se soit présenté au rendez-vous avec des plaintes ou que la tumeur ait été découverte lors de l'examen, le médecin s'intéressera aux symptômes existants. Il évaluera d'abord l'état neurologique, notamment la présence de symptômes tels que maux de tête, nausées, vomissements, vertiges et convulsions. Il étudiera également la présence de symptômes cérébraux généraux tels qu'une fatigue rapide, une diminution des capacités cognitives, ainsi que des symptômes locaux pouvant varier selon la localisation de la tumeur. Il procédera également à une évaluation préliminaire du degré d'hypertension intracrânienne (examen du fond d'œil).
Examen clinique
Lors de l'examen physique, l'état somatique général est évalué selon l'échelle de Karnovsky ou l'échelle ECOG [ 1 ]. Il s'agit d'une évaluation de la capacité d'une personne à mener une vie active normale, à prendre soin d'elle-même sans aide extérieure et à déterminer le besoin de soins médicaux, également utilisée dans la prise en charge des patients atteints de cancer. Selon Karnovsky, un indicateur de 0 à 10 indique que la personne est mourante ou déjà décédée; 20 à 40 points indiquent que la personne doit être hospitalisée; 50 à 70 points indiquent l'incapacité de travail du patient et le besoin éventuel de soins médicaux; 80 à 100 points indiquent une activité normale avec une gravité variable des symptômes de la maladie.
Si le patient est admis dans un établissement médical dans un état grave, son état de conscience est évalué à l'aide de l'échelle de Glasgow. Trois signes principaux sont évalués: l'ouverture des yeux, l'activité verbale et la réponse motrice. Le résultat est déterminé par la somme des points. Un maximum de 15 points indique une conscience claire, 4 à 8 points correspondent à un coma et 3 points indiquent la mort du cortex cérébral.
Tests
Les examens conventionnels, prescrits plutôt pour évaluer l'état général du patient et la présence de maladies concomitantes, ne sont pas révélateurs de tumeurs. Les modifications des analyses sanguines cliniques et biochimiques ne sont pas spécifiques, mais elles serviront de guide lors de la prescription du traitement. De plus, les examens suivants peuvent être prescrits (analyse d'urine générale, recherche d'anticorps anti-VIH, réaction de Wasserman, dosage des marqueurs des hépatites B et C, antigène tumoral). Le traitement des tumeurs étant généralement associé à une intervention chirurgicale, pouvant nécessiter une transfusion sanguine, une analyse du groupe sanguin et du facteur Rh est considérée comme obligatoire. Le diagnostic moléculaire des gliomes est également de plus en plus utilisé en pratique clinique courante [ 2 ], [ 3 ], [ 4 ]. Un projet pilote de dépistage précoce des astrocytomes cérébraux par IRM a également été lancé [ 5 ].
L'examen histologique de l'échantillon tumoral prélevé lors d'une biopsie est considéré comme obligatoire. Cependant, il est impossible de prélever un tel échantillon sans intervention chirurgicale. Le plus souvent, une petite zone de la tumeur est examinée après son ablation. Bien que la médecine moderne ne dispose pas aujourd'hui de nouvelles méthodes de biopsie mini-invasive (par exemple, la biopsie stéréotaxique, réalisée de deux manières), celles-ci sont utilisées sur la base des résultats d'études instrumentales. [ 6 ]
Diagnostic instrumental
Le diagnostic instrumental des tumeurs cérébrales comprend:
- Imagerie par résonance magnétique (IRM) ou tomodensitométrie (TDM) du cerveau. L'IRM est privilégiée, réalisée en trois projections et trois modes, avec et sans produit de contraste. Si l'IRM n'est pas possible, une tomodensitométrie (TDM) est réalisée, avec produit de contraste. [ 7 ]
- Capacités IRM supplémentaires:
- IRM de diffusion, qui détermine les indicateurs quantitatifs de la diffusion des molécules d'eau dans le tissu cérébral, grâce auxquels il est possible d'évaluer l'apport sanguin aux tissus organiques, la présence d'œdème cérébral et les processus dégénératifs dans celui-ci.
- Mo-perfusion du cerveau, qui permet d'évaluer les caractéristiques de la circulation cérébrale et de différencier diverses pathologies. [ 8 ]
- La spectroscopie IRM permet d’évaluer les processus métaboliques dans le cerveau et de déterminer les limites exactes de la tumeur.
- Recherches complémentaires:
- La tomographie par émission de positons (TEP) est une méthode innovante qui permet de détecter une tumeur presque à ses débuts. Elle permet de détecter les tumeurs de très petite taille. Elle est également utilisée pour le diagnostic différentiel des tumeurs gliales récidivantes. [ 9 ], [ 10 ]
- L'angiographie directe ou CT-angiographie est une étude des vaisseaux cérébraux, prescrite si les examens préliminaires ont révélé une vascularisation tumorale abondante. L'angiographie permet également de déterminer l'étendue des lésions vasculaires cérébrales.
- Radiographie. Ce n'est pas la méthode la plus fiable pour diagnostiquer les processus tumoraux, cependant, une radiographie de la colonne vertébrale peut être un point de départ pour un scanner et une IRM ultérieurs si le médecin remarque une zone suspecte sur l'image.
Des méthodes supplémentaires d'évaluation de la santé du patient peuvent inclure un électrocardiogramme, un électroencéphalogramme, une échographie, une radiographie d'organes, une broncho- et une gastroduodénoscopie (en présence de maladies concomitantes), c'est-à-dire que nous parlons d'un examen complet et complet du patient, qui influence le choix du protocole de traitement de la tumeur.
Il est recommandé de réaliser un examen instrumental non seulement au stade du diagnostic, mais aussi en postopératoire afin d'évaluer la qualité de l'intervention et le pronostic d'éventuelles complications. En cas de tumeurs diffuses sans localisation précise, ainsi qu'en cas de néoplasie profonde, le médecin agit pratiquement au toucher. Une tomodensitométrie, qui constitue le diagnostic postopératoire standard, et l'IRM avec et sans produit de contraste, recommandée, doivent être réalisées dans les trois jours suivant l'opération.
Diagnostic différentiel des astrocytomes
Le diagnostic primaire de l'astrocytome cérébral est compliqué par le fait que les principaux symptômes de la pathologie sont également présents dans des tumeurs d'autres étiologies, certaines maladies organiques du cerveau, voire des maladies somatiques. Seul un diagnostic différentiel complet et approfondi permet de déterminer la cause exacte des symptômes. [ 11 ]
L'astrocytome nodulaire bénin apparaît le plus souvent à l'IRM comme une formation homogène aux limites nettes (l'hétérogénéité peut s'expliquer par la présence de calcifications et de petits kystes). Sous contraste, ces tumeurs se rehaussent dans 40 % des cas (ce qui est plus fréquent pour les astrocytomes gemstocytaires bénins), tandis que dans la forme anaplasique de l'astrocytome, le rehaussement est toujours évident.
Les astrocytomes diffus apparaissent sur l'image sous forme de taches floues sans limites clairement visibles. Lorsque ces tumeurs deviennent malignes, leur structure se modifie et une hétérogénéité caractéristique apparaît.
La différence entre l'astrocytome pilocytique et ses autres variétés nodulaires du glioblastome et de l'astrocytome anaplasique peut être déterminée par les signes suivants: la présence de limites et de contours clairs de la tumeur dans le premier cas, une croissance tumorale relativement lente, l'absence de polymorphisme cellulaire, de granules, une masse tumorale plus petite et une coloration plus ou moins uniforme de la lésion pathologique à l'IRM. [ 12 ]
La principale différence entre les astrocytomes diffus et les tumeurs locales (nodulaires, focales) réside dans l'absence de limites nettes de la tumeur. Le faible degré de malignité de la tumeur est indiqué par la relative homogénéité des structures internes de la tumeur et l'absence de foyers de nécrose.
L'astrocytome anaplasique est un croisement entre les astrocytomes diffus de bas grade et les glioblastomes agressifs. Il se distingue des astrocytomes diffus ordinaires par son polymorphisme cellulaire (présence de cellules de formes, de tailles et de dimensions variées dans la tumeur) et son activité mitotique, c'est-à-dire le nombre de cellules en mitose. La mitose est un processus de division en quatre étapes de toutes les cellules de l'organisme, à l'exception des cellules germinales. [ 13 ]
L'astrocytome anaplasique se distingue des glioblastomes par deux facteurs: l'absence de foyers nécrotiques et des signes de prolifération vasculaire. Seules les cellules gliales se divisent. Le danger de cette tumeur réside dans sa croissance rapide et la difficulté à en déterminer les limites. Le glioblastome se développe non seulement extrêmement rapidement (sur plusieurs semaines et mois), mais provoque également la mort des cellules cérébrales, des modifications des vaisseaux crâniens et perturbe complètement le fonctionnement de l'organe, entraînant le décès du patient, même en cas de traitement.
De grands espoirs en matière de diagnostic différentiel reposent sur l'IRM cérébrale [ 14 ]. De nombreux facteurs sont pris en compte:
- fréquence (des tumeurs gliales sont détectées chez 1/3 des patients, dont près de la moitié sont des astrocytomes de localisations diverses),
- l'âge du patient (les enfants sont plus souvent diagnostiqués avec des astrocytomes de faible malignité, moins souvent avec la variante anaplasique de la tumeur; chez les adultes et les personnes âgées, au contraire, l'astrocytome apaplasique et le glioblastome avec une forte probabilité de dégénérescence en cancer sont plus fréquents),
- localisation de la tumeur (chez les enfants, les structures du cervelet et du tronc cérébral sont le plus souvent touchées, moins souvent la tumeur se développe dans la zone du nerf optique et du chiasma, chez les adultes, les néoplasmes se forment généralement dans la moelle des hémisphères cérébraux et le cortex cérébral),
- type de propagation (pour les glioblastomes et les astrocytomes peu différenciés, la propagation du processus au deuxième hémisphère du cerveau est considérée comme caractéristique).
- nombre de foyers (les foyers multiples sont typiques des tumeurs malignes avec métastases; parfois le glioblastome se manifeste de cette façon),
- Structure interne de la tumeur:
- 20 % des astrocytomes sont caractérisés par la présence de calcifications dans la tumeur, tandis que les tumeurs des oligodendroglies contiennent des calcifications dans près de 90 % des cas (mieux déterminées par tomodensitométrie)
- Pour les glioblastomes et les tumeurs avec métastases, la caractéristique est l'hétérogénéité de la structure, révélée par IRM.
- réaction au contraste (les astrocytomes bénins n'ont pas tendance à accumuler le contraste, contrairement aux astrocytomes malins),
- L'IRM de diffusion permet de différencier un processus tumoral dans le cerveau d'un abcès, d'un kyste épidermoïde ou d'un accident vasculaire cérébral en fonction de la force du signal (il est plus faible dans les tumeurs) [ 15 ]. Une tache caractéristique en forme de coin est observée dans les accidents vasculaires cérébraux.
Une biopsie permet de différencier un processus infectieux cérébral d'un processus néoplasique (tumoral) et de déterminer le type de cellules tumorales. Si la chirurgie ouverte est impossible ou si la tumeur est profonde, une biopsie stéréotaxique mini-invasive est réalisée. Elle permet, sans ouvrir le crâne, d'évaluer le risque de malignité de la tumeur.

