Expert médical de l'article
Nouvelles publications
Atrophie intestinale
Dernière revue: 07.06.2024

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
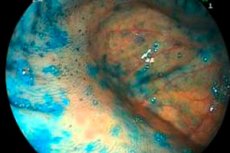
L'atrophie intestinale est une condition pathologique secondaire qui se produit dans le contexte des réactions inflammatoires dans les tissus intestinaux - en particulier, avec un cours prolongé de colite ou d'entérite. La maladie se caractérise par des attaques de douleur aiguë périodiques, des troubles de défécation, une perte de poids corporel, une faiblesse générale et une inconfort. En l'absence de soins médicaux en temps opportun, des complications dangereuses peuvent se développer, telles que la perforation, l'obstruction intestinale, les saignements, la malignité, etc. Les médecins recommandent fortement que si une atrophie intestinale est suspectée, il est obligatoire de contacter le spécialiste approprié et de subir une thérapie complète. [ 1]
Épidémiologie
L'atrophie intestinale est une pathologie assez courante trouvée chez les adultes et les enfants. La maladie combine des éléments du processus inflammatoire, de la dystrophie des tissus muqueux, de l'hypotrophie / atrophie du muscle lisse et du trouble fonctionnel de l'intestin. Cette condition pathologique peut expliquer (selon différentes données) pour environ 10% de toutes les maladies chroniques des organes digestifs, avec une prévalence d'au moins 5 à 12 cas pour 1 mille population.
Les capacités de diagnostic endoscopique, sérologique, génétique et morphologique se sont considérablement élargies au cours des dernières décennies. Les scientifiques ont mené de nombreuses études examinant les troubles du tube digestif. Grâce à de nombreuses œuvres scientifiques, il existe des idées sur cette pathologie, qui n'est pas toujours symptomatiquement manifestée et confirmée par le laboratoire, ce qui rend les statistiques extrêmement difficiles.
L'atrophie intestinale a été recherchée activement pendant de nombreuses années, ainsi que d'autres problèmes chroniques affectant le grand et l'intestin grêle. Néanmoins, plusieurs problèmes ne sont toujours pas entièrement compris. Du point de vue de la médecine moderne, l'atrophie intestinale est considérée comme un phénomène clinique et morphologique caractérisé par la dyspepsie et le syndrome de la douleur avec des manifestations morphologiquement évidentes de la dystrophie tissulaire / atrophie, du choosage des glandes intestinales et de la formation de l'infiltration lymphoplasmacytique de l'intensité variée. Il existe certains changements tissulaires caractéristiques de l'atrophie intestinale, mais ce terme est relativement rarement utilisé dans la pratique clinique. Beaucoup plus souvent, vous pouvez entendre le diagnostic de l'entérocolite chronique, le syndrome du côlon irritable, la maladie de Crohn, la colite ulcéreuse non spécifique.
Dans la liste ICD-10, la pathologie peut être classée comme K52.9 - gastro-entérite et colite non infectieuses non spécifiées.
Très rarement, l'atrophie congénitale du petit microville intestinal, ou syndrome d'inclusion des microvilles, est un trouble génétique rare hérité d'une manière récessive autosomique. Le trouble est causé par une atrophie congénitale des microvillis apicaux avec une accumulation intracellulaire d'enzymes apicales dans les structures épithéliales de l'intestin grêle.
La fréquence de la morbidité peut varier considérablement, selon les deux mesures de diagnostic utilisées et la volonté du patient de recevoir des soins médicaux. Malheureusement, dans de nombreux cas, les patients adultes ne recherchent pas un médecin ou ne le recherchent pas en temps opportun, mais uniquement au stade des complications.
Une variante spéciale de l'atrophie intestinale - la maladie cœliaque - se trouve chez une de cent sur cent dans le monde, bien que de nombreuses personnes ne recherchent pas un médecin, et le pourcentage de personnes atteintes de la maladie peut être beaucoup plus élevée. En moyenne, un tel diagnostic est établi environ 5 à 10 ans après que les premiers signes du trouble apparaissent.
Causes atrophie intestinale
L'atrophie intestinale est une pathologie multifactorielle. Il existe plus de dix causes connues qui peuvent conduire à l'atrophie des tissus muqueuses et, par conséquent, au développement de l'échec fonctionnel de l'intestin. Les troubles atrophiques peuvent être une conséquence de la pathologie ou de l'infolution de l'âge. L'hypotrophie ou l'atrophie génétiquement déterminée du tissu muqueux du système digestif n'est pas rare.
Parmi les causes les plus courantes d'atrophie intestinale, sont considérées comme: être:
- Processus inflammatoires chroniques (colite, entérite, entérocolite);
- Changements dans les conditions locales et fonctionnelles (cela comprend une mauvaise nutrition, un mode de vie sédentaire, etc.);
- Intoxication, empoisonnement;
- Perturbations hormonales dans le corps.
De plus, le stress psycho-émotionnel, une longue histoire de tabagisme et d'abus d'alcool, d'utilisation à long terme ou fréquente de médicaments (en particulier les antibiotiques, les anti-inflammatoires non stéroïdiens et les hormones corticostéroïdes) affectent la condition de l'intestin. Les facteurs de provocation probables comprennent la prédisposition génétique, les risques professionnels, les pathologies somatiques concomitantes.
Nous pouvons distinguer les causes les plus fréquentes des changements atrophiques dans les tissus de différentes parties de l'intestin:
- Prédisposition héréditaire. Si les parents les plus proches se sont révélés avoir des signes d'atrophie intestinale, les risques d'obtenir cette pathologie augmentent fortement.
- Habitudes alimentaires inappropriées. Le jeûne prolongé et la suralimentation fréquente conduit à un fonctionnement inapproprié du système digestif.
- Consommation de nourriture de faible qualité et malsaine. Certains aliments «malsains» irritent les intestins, contribuant au développement d'un processus inflammatoire chronique.
- Négligence du régime prescrit par un médecin dans le cadre de la thérapie de toute pathologie du tractus gastro-intestinal.
- Stress prolongé ou sévère, dépression, névrose.
- Antibiotique prolongée, déséquilibre de la microflore dans l'intestin, dysbactériose.
- Intoxication, y compris l'intoxication alcoolisée. Toute intoxication (empoisonnement) affecte négativement les tissus muqueux des organes digestifs.
- Hypodynamia. L'absence d'activité physique nécessaire affaiblit le système musculaire. Les muscles lisses des intestins sont également affectés.
- Utilisation fréquente de médicaments laxatifs.
- Utilisation indépendante et chaotique des médicaments qui affectent le travail et l'état du tube digestif. Cela peut également inclure des doses incorrectement calculées, en ignorant les effets secondaires.
Facteurs de risque
Lors de l'évaluation des causes possibles de l'atrophie intestinale, il convient de tenir compte du fait que dans la plupart des cas, il ne s'agit pas d'un seul, mais d'environ un complexe de facteurs. Dans ce cas, la principale cause de nombreux experts appelle les troubles alimentaires - c'est-à-dire un caractère nutritionnel et un régime inappropriés. Ce fait est confirmé par le fait que les processus d'atrophie sont toujours secondaires et surgissent dans le contexte d'autres pathologies. Ce n'est pas un secret pour qu'à l'heure actuelle, selon les calculs les plus optimistes, pas plus de 30% des personnes adhèrent à un régime rationnel. La majeure partie de la population qui viole partout le régime alimentaire - une alimentation désordonnée, mange souvent des aliments "secs" et "en fuite", en surpassent, ainsi que de l'irrationment au choix du régime, en mangeant beaucoup de sucré, gras et épicé, abusant de la restauration rapide, des sodas et d'autres produits nocifs. Et dans la plupart des cas, le mauvais mode et la nature de la nutrition sont présents en combinaison les uns avec les autres.
Un rôle important dans le développement de l'atrophie intestinale joue un rôle important dans les infestations de ver et les lésions infectieuses intestinales - en particulier, la salmonellose, la désinfection, la giardiase, etc., dans le développement d'une atrophie intestinale. L'implication de la qualité de la flore microbienne est mise en évidence par la dysbactériose diagnostiquée, qui se trouve dans la grande majorité des patients atteints d'atrophie intestinale.
Ces facteurs sont les principaux en termes de causes des processus atrophiques. Le plus souvent, nous parlons de ces principaux liens de pathologie:
- Lien alimentaire, qui conduit à des troubles de la motilité intestinale avec un développement ultérieur de la réaction inflammatoire;
- Lien infectieux parasitique, affectant directement les tissus intestinaux avec la formation ultérieure de dysbiose, d'inflammation et de autres troubles moteurs.
Régime, fréquence et quantité d'aliments consommés, infections et dysbactériose, qui sont souvent combinées les unes avec les autres, les traumatismes abdominaux et la prédisposition héréditaire - il s'agit de la liste principale des causes les plus probables du début des processus atrophiques.
Un rôle est également joué par les soi-disant facteurs psychogènes qui favorisent le début et le cours plus approfondi de la réaction inflammatoire. Lors de la collecte de l'anamnèse et de l'interview révèle des signes de dystonie végétovasculaire, une tendance à la dépression et à l'hypochondrie. Les spécialistes ont suffisamment de raisons de croire l'implication de l'hérédité aggravée. Quant à l'implication de facteurs psychogènes, les patients atteints d'atrophie intestinale ont souvent une augmentation de l'anxiété et de l'insécurité, de la labilité émotionnelle et de l'impressionnabilité. Dans le contexte des sautes d'humeur et de la névrose, les troubles de la motilité intestinale et les réactions inflammatoires sont aggravés.
Pour le groupe de facteurs favorables à l'apparition de l'atrophie, nous pouvons ajouter de l'hypodynamia, éviter l'activité physique, manger principalement des aliments raffinés, ainsi que de nombreuses mauvaises habitudes - principalement comme le tabagisme et l'abus d'alcool.
Quant à un processus atrophique que la maladie cœliaque, plusieurs facteurs sont impliqués dans son développement, y compris les gènes et les habitudes alimentaires. Il s'agit d'une maladie auto-immune dans laquelle les tissus de l'intestin grêle sont endommagés en raison de la consommation de gluten. Lorsque les personnes atteintes de certains risques génétiques mangent des aliments avec du gluten, une réponse immunitaire se développe sous la forme d'une réponse aux protéines de gluten (gliadines et glutenins) qui attaquent les petites structures intestinales. Au cours de ces attaques, les villosités qui facilitent l'absorption des nutriments sont endommagées. Les villosités endommagées deviennent plus courtes et plus plates, altérant considérablement l'absorption des nutriments.
Les personnes atteintes de la maladie cœliaque ont des variantes d'allèles telles que HLA-DQ2 ou HLA-DQ8. Cependant, hériter de ces allèles ne conduit pas toujours au développement de la maladie cœliaque et de l'atrophie intestinale. De plus, d'autres facteurs doivent être présents, tels que la consommation d'aliments contenant du gluten (blé, orge, seigle, etc.). [ 2]
Pathogénèse
Le mécanisme pathogénétique de l'atrophie intestinale est souvent lié aux troubles de la biocénose intestinale. Le rôle de pro-inflammatoire pathologique est joué par les acides aminés microbiens - produits métaboliques Scatol et indole. En raison de l'activité accrue de la flore opportuniste augmente le niveau d'histamine, ce qui entraîne une sensibilisation générale, un affaiblissement de la protection humorale et cellulaire. Étant donné que une telle flore s'adapte parfaitement aux conditions environnementales, elle supprime progressivement la flore intestinale saine. Dans le contexte de la carence en bifidobactéries, les processus de digestion, d'absorption et d'assimilation des composants nutritionnels sont perturbés.
Un rôle significatif dans le mécanisme pathogénétique du développement de l'atrophie intestinale est joué par des troubles neuro-régulatrices de l'organe, qui sont basés sur la faiblesse des effets inhibiteurs du cortex cérébral sur les sections inférieures avec une forte baisse de la réactivité de la partie sympathique du système nerveux autonome, ainsi qu'une augmentation du niveau de substances bioactives - l'histamine autonome.
Une contribution significative au développement des processus atrophiques est un échec de la réactivité immunologique. L'augmentation du niveau des immunoglobulines s'accompagne de l'apparition d'auto-anticorps intestinaux dans le sang, indiquant l'implication de la sensibilisation aux antigènes tissulaires. Avec les changements dans les propriétés biologiques et immunologiques du micro-organisme, les relations symbiotiques entre l'organisme et la microflore intestinale sont perturbées, ce qui crée des conditions favorables aux troubles immunologiques. [ 3]
La circulation sanguine subit de forts changements. Des changements de perméabilité vasculaire, des manifestations du syndrome de coagulation intravasculaire disséminée se produisent.
L'atrophie intestinale peut se développer en raison de l'intoxication et des processus métaboliques toxiques, des pathologies endocrines, des maladies du système nerveux central. Le problème se produit naturellement lorsque les troubles de la motilité ou les effets toxiques sur les tissus intestinaux.
La gliadine joue un rôle de premier plan dans la pathogenèse de la maladie cœliaque. Ses fractions sont toxiques pour les personnes atteintes de la maladie cœliaque. Dans le même temps, l'alpha-gliadine avec un peptide 33-mer joue le rôle d'un activateur de la réaction immunitaire, qui est due à sa résistance aux effets des protéinases digestives.
Dans la maladie cœliaque, la consommation d'aliments contenant du gluten est un facteur important, mais pas le seul facteur dans le développement de la pathologie. Les antigènes du complexe majeur d'histocompatibilité sont également importants. En général, l'atrophie intestinale de la maladie cœliaque a une origine multifactorielle. Parallèlement à la prédisposition génétique et à l'influence toxique du gluten, les facteurs environnementaux internes jouent un rôle supplémentaire dans le développement du trouble. [ 4]
Symptômes atrophie intestinale
Divers mécanismes pathogénétiques du développement de l'atrophie intestinale déterminent la diversité et la non-spécificité de la symptomatologie de la pathologie. Le trouble n'a pas de tels symptômes, par lesquels il serait possible de déterminer clairement la présence d'atrophie. De plus, souvent (en particulier dans les premiers stades du développement), le tableau clinique est extrêmement rares. Le cours de la maladie est prolongé, il peut procéder avec une alternance périodique des rechutes et des rémissions, avec une aggravation progressive du problème.
Dans les périodes d'exacerbation, les patients se sentent pires, les signes d'intoxication apparaissent ou s'intensifient: la fatigue, l'appétit aggrave, une température légèrement accrue, la douleur dans la tête. Dans le même temps, des douleurs abdominales apparaissent - douloureuses, avec une tendance à s'intensifier avant ou pendant l'acte de défécation.
De nombreux patients associent l'apparition ou l'aggravation du syndrome de la douleur à la consommation de nourriture: le plus souvent, cela se produit environ 1,5 heures après un repas. Si la douleur se produit immédiatement après avoir mangé, cela est dû à l'augmentation des gaz et des ballonnements abdominaux. La décharge de gaz ou l'acte de défécation conduit à un soulagement de la douleur ou à sa disparition. En général, le syndrome de la douleur peut être décrit comme douloureux, souvent causé par une alimentation.
En plus des sensations douloureuses, le rythme de défécation est perturbé, le caractère des excréments change. Les patients signalent plus souvent la constipation que la diarrhée. Les selles peuvent être absentes pendant 1 à 3 jours, ce qui rend parfois nécessaire de donner un lavement ou de prendre des laxatifs. Le mucus ou le sang peut être trouvé dans les tabourets. La nature des excréments: le soi-disant "mouton" ou le fécalome compacté. Parfois, il y a une instabilité des selles, un changement de constipation avec la diarrhée.
De nombreux patients présentent des signes de dysfonctionnement autonome et de troubles neurologiques: insomnie ou somnolence, irritabilité, fatigue générale, maux de tête, instabilité du pouls.
Pendant l'examen externe, des symptômes d'intoxication chronique sont remarqués. Il y a de la plaque sur la langue. La zone abdominale est gonflée, parfois douloureuse à la palpation. Dans l'hyperkinésie, les signes de colite spastique dominent et dans l'hypokinésie - colite atonique ou hypotonique.
En général, le cours de l'atrophie intestinale est prolongée, ondulée. D'autres maladies existantes du tube digestif ont une influence prononcée sur la symptomatologie, qui devrait être prêtée attention pendant le diagnostic.
Si les changements atrophiques se propagent aux intestins et à l'estomac, alors des symptômes tels que la détérioration de l'appétit, de l'éclat désagréable et des nausées sont remarqués. De nombreux patients rapportent un sentiment de lourdeur et de plénitude dans la région abdominale, une salivation excessive, des brûlures d'estomac et un arrière-goût désagréable dans la cavité buccale.
Peu à peu, l'image clinique se développe, complétée par grondement dans l'abdomen, intolérance aux produits laitiers, instabilité des selles. Certains patients perdent du poids corporel, l'anémie se développe, l'hypovitaminose, entraînant une faiblesse et une fatigue sévères, difficulté à respirer même avec un peu d'activité physique.
Les problèmes de digestion des aliments affectent l'état de la peau. La peau devient sèche, l'écaillage et les pellicules apparaissent. Dans le même temps, l'immunité se détériore et la vision s'affaiblit.
Premiers signes
Le principal symptôme de tous les types d'atrophie intestinale est une douleur émoussée ou semblable à l'attaque dans la région abdominale. La localisation exacte de la douleur dépend du segment intestinal affecté. Ainsi, une douleur peut être notée dans la zone du nombril, dans la région iliaque droite, la zone sous-costale gauche, ou "se déverse" dans toute la zone abdominale.
Il y a souvent un soulagement temporaire après le gaz ou un acte de défécation réussi. Après un certain temps, la douleur revient ou s'aggrave. Prendre des antipasmodiques ou l'application d'une source de chaleur peut également aider à soulager la douleur.
L'apparition de la douleur avec une activité physique ou une poussée peut indiquer une atrophie intestinale plus profonde.
Les autres premiers signes comprennent souvent:
- Troubles de défécation, constipation alternant avec la diarrhée, les excréments "moutons";
- Des bruits de «grondement» dans l'abdomen, des ballonnements, avec une tendance à s'intensifier après les repas;
- Impuretés anormales dans les excréments (le plus souvent - mucus ou sang, strié);
- Une sensation de pression, de la lourdeur dans la zone intestinale;
- Tenesmus douloureux (fausses pulsions à déféquer);
- L'appétit aggravant et la ganteété associée;
- Fièvre subsibrile, maux de tête, fatigue sévère;
- Air émouvant;
- Nausées et vomissements (rares).
Le tableau clinique d'une affection aussi pathologique que la maladie cœliaque a des signes similaires:
- Maigreur;
- Alternant entre la constipation et la diarrhée;
- Douleurs abdominales ternes;
- Douleurs articulaires;
- Éruptions vésiculaires sur la peau et les muqueuses;
- Fatigue constante et sévère.
Les symptômes de l'atrophie intestinale peuvent coïncider avec ceux de la gastro-entérite chronique. Le cours de la maladie - intermittent, avec des périodes alternées d'exacerbations et de rémissions. Ces changements sont généralement provoqués par des troubles nutritionnels ou des facteurs de stress externes. Malheureusement, lorsque les premiers signes sont détectés, un pourcentage extrêmement faible de patients recherchent un médecin. La plupart des patients ignorent le problème ou l'auto-médication, ce qui au fil du temps conduit à l'aggravation de la pathologie et au développement des complications.
Atrophie de l'estomac et de l'intestin
Le développement de processus atrophiques dans l'estomac est généralement provoqué par divers facteurs agressifs - en particulier, la bactérie Helicobacter pylori, l'acide chlorhydrique, le reflux duodénogastrique, la pepsine, ainsi que par une protection insuffisante de la muqueuse (par exemple, avec un déficit de régénération épithéliale, un aliment de sang incorrect de l'organisme, etc.).
L'atrophie commence environ 2-3 ans après le début du processus inflammatoire. Par exemple, des signes atrophiques se trouvent chez 43% des patients atteints de gastroentérocolite chronique déjà 10 ans après la manifestation de la pathologie. Les spécialistes parlent souvent d'atrophie comme étape finale de la maladie inflammatoire.
Deux mécanismes principaux sont connus pour le développement de l'atrophie des tissus muqueux:
- Dommages dus à une exposition directe (en particulier bactérienne);
- Une réaction auto-immune.
L'infection à Helicobacter pylori est massivement répandue. Il provoque des dommages et des changements structurels dans les cellules, affecte négativement la fonction de protection de la muqueuse, favorise et soutient le cours constant du processus inflammatoire dans le tissu, ce qui implique une atrophie. [ 5]
À son tour, le processus auto-immune est causé par des échecs héréditaires d'immunoréactivité du corps. Au cours de la réaction "antigène-anticorps", il y a une mort prématurée et une mauvaise maturation de nouvelles structures cellulaires. Cela implique un affaiblissement progressif de l'acidité gastrique, des changements dans la structure muqueuse, une diminution de la production d'acide chlorhydrique. Dans le système digestif, l'absorption des vitamines et du fer est altérée et l'anémie se produit.
La gastrite associée à Helicobacter peut provoquer le développement de l'agression auto-immune contre le tissu épithélial gastrique avec un développement ultérieur de processus atrophiques et métaplasiques. Les patients atteints d'Helicobacter pylori détectée se sont plus souvent révélés avoir une atrophie glandulaire, en particulier prononcé à des titres élevés d'auto-anticorps.
Dans son développement, l'atrophie de l'estomac et des intestins passe à travers plusieurs étapes:
- Le processus inflammatoire superficiel se développe, la production d'acide chlorhydrique souffre de manière insignifiante, il n'y a aucun signe de pathologie;
- Il y a des foyers d'atrophie;
- Les changements diffus avec les troubles prononcés de la fonction sécrétoire apparaissent (le tissu muqueux est un amincissement, des foyers de petite métaplasie intestinale se forment).
L'atrophie de l'estomac et des intestins est considérée comme l'un des facteurs de risque de base de développement tumoral maligne. Les principaux symptômes du problème: changement d'appétit, nausées, émoil désagréable. La plupart des patients ont une sensation de lourdeur et de plénitude dans l'estomac, la salivation, les brûlures d'estomac, le goût désagréable dans la cavité buccale. Progressivement ajouté et d'autres symptômes tels que les flatulences, les selles instables (la constipation est remplacée par la diarrhée). Avec une diarrhée fréquente est une ganteété possible, des manifestations de la carence en minéraux et en vitamines, anémie. À la suite d'une altération de l'évacuation des aliments peut être dérangée par des douleurs abdominales (terne, pressante, avec une intensité accrue après avoir mangé). S'ils ne sont pas traités, les processus atrophiques peuvent provoquer le développement de l'hypovitaminose et de l'anémie, de l'Achlorhydrie, des lésions ulcéreuses et du cancer.
Complications et conséquences
En l'absence de traitement et de négligence de conseils médicaux, les risques de développer les complications formidables de l'atrophie intestinale sont considérablement augmentées:
- Cancer du côlon; [ 6]
- Perforation de la paroi intestinale affectée;
- Obstruction intestinale complète ou partielle;
- Cachexie;
- Saignement massif;
- Complications septiques.
L'atrophie intestinale peut devenir si compliquée que le patient nécessite une intervention chirurgicale d'urgence.
Les complications particulièrement graves comprennent:
- Mégacolon toxique - Expansion excessive de la grande lumière intestinale, provoquant une détérioration marquée du bien-être du patient, de la fièvre fébrile, de la constipation, des flatulences, d'autres apparitions d'intoxication.
- Des saignements intestinaux massifs - se produisent lorsque de grands vaisseaux fournissant du sang à la paroi intestinale sont exposés. Le volume de perte de sang peut atteindre 500 ml par jour.
- Perforation de la grande paroi intestinale - formée en arrière-plan de l'étirement excessif et de l'amincissement atrophique de la paroi de l'organe creux. En conséquence, le contenu intra-testin entre dans la cavité abdominale, la péritonite se développe.
- Le cancer colorectal - est capable de se développer avec un processus atrophique existant prolongé. L'atrophie du gros intestin et du rectum est particulièrement courante pour la malignité.
La transformation maligne est diagnostiquée:
- Avec un cours d'atrophie de dix ans - dans 2% des cas;
- Avec un cours de 20 ans dans 8% des cas;
- Si l'atrophie intestinale est présente depuis plus de 30 ans - dans 18% des cas.
Diagnostics atrophie intestinale
Afin d'obtenir l'image la plus complète de la maladie existante et de choisir par la suite les bonnes tactiques de traitement, le médecin prescrit un diagnostic complet, y compris les études de laboratoire et d'instruments.
Les tests sanguins sont effectués en premier. Ceci est nécessaire pour identifier le processus inflammatoire ou allergique, afin de déterminer l'anémie possible (en raison de la perte de sang), afin d'évaluer la qualité des processus métaboliques (protéine, électrolyte à l'eau) et la probabilité d'implication du foie ou d'autres organes internes. Des diagnostics de laboratoire sont également effectués afin d'évaluer l'efficacité du traitement prescrit et de surveiller la dynamique.
En plus des tests sanguins généraux et biochimiques, le médecin peut prescrire une étude des indicateurs des anticorps antinutrophiles cytoplasmiques périnucléaires (Panca), des anticorps Saccharomyces (ASCA), etc.
L'analyse des selles comprend le coprogram, la réaction de Gregersen (détermine la présence de sang caché). Dans le même temps, des impuretés possibles du mucus, du pus, du sang dans les excréments sont détectés.
En présence d'un processus infectieux et de la nécessité de sélectionner les médicaments antibactériens prescrivent la culture bactériologique et la PCR.
L'endoscopie est l'une des principales procédures instrumentales d'atrophie intestinale. La méthode peut être utilisée à la fois en ambulatoire et en hospitalisation. Au premier stade de l'examen endoscopique, le médecin explique au patient comment se préparer correctement à la procédure. Dans presque tous les cas, la préparation nécessite du nettoyage de la cavité intestinale à l'aide de laxatifs spéciaux, du lavement nettoyant ou des deux en combinaison. Il est interdit au jour de l'examen endoscopique prévu de manger (petit déjeuner), il est autorisé à boire de l'eau. En général, la technique implique l'introduction d'un tube endoscopique à travers l'anus, équipé d'un dispositif d'éclairage et d'une caméra vidéo. Ainsi, le spécialiste peut examiner visuellement la condition du tissu muqueux et déterminer les signes caractéristiques de l'atrophie intestinale. Si nécessaire, une biopsie - une particule de tissu intestinal - est prise en même temps, puis envoyée pour un examen histologique.
Le diagnostic instrumental endoscopique peut être représenté par de telles procédures:
- Rectoromomoscopie à l'aide d'un rectoromanoscope rigide dans la zone du rectum et du côlon sigmoïde;
- Fibroileocolonoscopie utilisant un endoscope flexible dans le côlon et l'iléon;
- Fibrosigmoïdoscopie utilisant un endoscope flexible dans le rectum et le côlon sigmoïde;
- Fibrocolonoscopie utilisant un endoscope flexible dans le côlon.
La durée de ces procédures peut varier de 20 à 30 minutes à une heure et demie (par exemple, si une anesthésie superficielle est utilisée).
La radiographie n'est commandée que lorsque l'endoscopie ne peut pas être effectuée pour une raison quelconque.
Une autre méthode courante, l'irrigoscopie, implique l'administration de lavement d'une suspension de baryum - un agent de contraste radiographique - au patient, après quoi les rayons X de l'intestin sont pris. De plus, après la vidange, l'air est introduit dans la cavité intestinale et prends à nouveau des photos. En conséquence, le spécialiste obtient une image du rétrécissement et de la dilatation de l'intestin, des zones d'inflammation ou des changements superficiels dans la muqueuse.
La radiographie de revue est autorisée à exclure le développement de complications - telles que la perforation ou l'élargissement toxique de l'intestin.
L'échographie dans l'atrophie intestinale n'est pratiquement pas utilisée en raison d'une faible information. [ 7]
Diagnostic différentiel
Avant de passer à un diagnostic à part entière, le médecin doit exclure la présence chez le patient de nombreuses maladies qui fonctionnent avec une image clinique et endoscopique similaire. Parmi ces pathologies:
- Entérocolite infectieuse (étiologie parasite, bactérienne, virale);
- La maladie de Crohn;
- Forme ischémique d'entérocolite (causée par une carence en apport sanguin à la paroi intestinale);
- Diverticulite;
- Entérocolite causée par la prise de certains médicaments;
- Entérocolite de radiation;
- Une tumeur maligne du côlon;
- Ulcère solitaire rectal;
- Endométriose chez les femmes, etc.
Ces maladies peuvent montrer une symptomatologie similaire à celle de l'atrophie intestinale. Cependant, le traitement de ces pathologies est fondamentalement différent. C'est pourquoi à l'apparition des premiers signes du trouble, le patient doit consulter un médecin et n'essaie pas de diagnostiquer et de traiter la maladie par eux-mêmes.
Il est souvent difficile de différencier l'atrophie intestinale et la maladie de Crohn. S'il y a des doutes, le médecin prescrit des diagnostics supplémentaires:
- Immunologique;
- Radiologique;
- Endoscopique.
Faire du bon diagnostic est extrêmement important, même si de nombreuses maladies présentées ont des mécanismes de développement similaires. Même dans ces situations, le traitement est toujours différent. Dans de rares cas, un diagnostic d'entérocolite non classifié (indifférencié) est posé: lorsque pour une raison quelconque, un diagnostic précis ne peut être établi.
Le diagnostic de la maladie cœliaque est un problème distinct. Contrairement aux maladies associées aux allergies alimentaires (y compris les allergies au gluten), la maladie cœliaque ne peut pas être directement liée à la consommation d'aliments contenant du gluten. L'implication du gluten dans les dommages du tissu intestinal ne peut être détectée que dans le cours de l'analyse morphologique de la biopsie muqueuse. L'atrophie des villosités de l'intestin grêle est caractéristique non seulement de la maladie cœliaque, mais aussi d'infections intestinales aiguës ou de carence en immunoglobulines.
Quant à la diverticulite, il s'agit d'une atrophie des muscles intestinaux avec son expansion dans les zones basses. Il s'agit d'une pathologie chronique dans laquelle les parois du gros intestin forment des renflements en forme de sac à travers la couche de musculature. Le diagnostic de diverticulite n'est pas établi tant que le médecin exclut complètement la présence de cancer. Il est important de se rappeler que les patients reçoivent souvent un diagnostic de diverticule et de cancer colorectal en même temps. Parfois, le cancer et la diverticulose existent ensemble dans le même segment du côlon.
Qui contacter?
Traitement atrophie intestinale
Immédiatement après le diagnostic, un patient atteint d'atrophie intestinale est prescrit un régime spécial, qui est important pour observer strictement. Les spécialistes élaborent un plan alimentaire individualisé, qui décrit toutes les recommandations sur la composition et les règles de cuisson, le régime alimentaire.
Les médicaments sont utilisés en fonction des indications et des résultats diagnostiques. Si un processus infectieux est détecté, un antibiothérapie peut être prescrit. Pour réduire le syndrome de la douleur, des antispasmodiques sont utilisés. Dans la plupart des cas, il est approprié d'utiliser des médicaments qui peuvent restaurer la microflore intestinale normale. Si indiqué, des laxatifs ou astringents peuvent être nécessaires.
Pendant les périodes d'exacerbation inflammatoire, excluent les assaisonnements, les aliments frits et gras, les graisses réfractaires, les viandes et les saucisses fumées, les sauces, les conservateurs et les marinades. Les champignons et les noix, les pâtisseries et les crêpes fraîches, le café et le cacao (y compris le chocolat), les sodas et la crème glacée, la restauration rapide et les collations, les fruits et légumes crus, le lait et les fruits secs sont interdits.
Les aliments recommandés incluent une bouillie sans produits laitiers à base de riz, de flocons d'avoine, de sarrasin, de sémoline. Autorisés les œufs, les soupes de céréales et de légumes (sans passivation), la viande maigre blanche et le poisson de mer cuit à la vapeur, le pain léger séché, les galettes, les russes, la purée de légumes (y compris la pomme de terre), les fruits cuits au four sans peau (pommes ou poires), les composés non concentrés et les soures, la gelée naturelle non acidique. La nourriture est cuite à la vapeur, bouillie, en purée ou en purée, cuit au four, servie au chaud.
Dans les périodes de rémission, la nourriture ne peut pas être broyée ou purée. Intrez dans le régime naturel des jus naturels avec une dilution d'eau 50/50, des baies non acidiques, de la confiture, de la marmelade, des guimauves, du concombre frais.
Les produits laitiers sont introduits en rémission stable. La préférence est donnée au fromage cottage non acidique d'une teneur en matières grasses moyennes (peut se présenter sous forme de casseroles ou de gâteaux au fromage cuites à la vapeur), du yaourt naturel et du kéfir. Le fromage dur non sharp ne peut être consommé que si la fonction normale de la défécation.
Si un patient reçoit un diagnostic de maladie cœliaque, la principale méthode thérapeutique est une adhésion stricte à vie à un régime sans gluten. Le régime est complètement exempt de blé, de seigle, d'orge, d'avoine dans toutes leurs manifestations. Ainsi, sous le pain d'automne, des pâtes, de la farine d'avoine, du blé ou de la sémoline. L'effet positif de la modification du régime devient perceptible au cours des premières semaines.
Le choix des types de traitement conservateur et chirurgical est déterminé en fonction de la gravité et de l'étendue du processus atrophique, l'efficacité de la thérapie précédemment conduite, le degré de risque de complications. [ 8]
Les indications d'intervention chirurgicale comprennent:
- Absence de l'effet nécessaire du traitement conservateur ou de l'impossibilité de sa continuation;
- Le développement de complications intestinales;
- Traiter la tumeur maligne ou ses risques accrus.
La prévention
Malheureusement, la plupart des gens pensent à leur propre santé trop tard, lorsque la maladie se développe déjà, il existe des symptômes prononcés. Beaucoup, même en connaissant la présence du problème, continuent de négliger les conseils du médecin, ignorent les recommandations sur une alimentation saine et un mode de vie actif, considérant qu'il est une question de difficulté et inefficace. Pendant ce temps, la prévention la plus efficace du développement de l'atrophie intestinale est tout simplement simple et efficace. Il se compose des recommandations suivantes:
- Mangez régulièrement, à peu près au même moment;
- Consommer une quantité suffisante de liquide à température ambiante (calcul du volume optimal de liquide - de 30 à 40 ml par 1 kg de poids corporel);
- Évitez les bonbons, les aliments avec des conservateurs, les viandes fumées, les épices épicées, les graisses animales;
- Inclure des produits laitiers fermentés, des fibres, des huiles végétales dans le régime alimentaire quotidien.
Il est obligatoire d'abandonner les mauvaises habitudes bien connues. Il est prouvé que l'alcool et la nicotine contribuent au développement des processus inflammatoires du tractus gastro-intestinal, de l'oncologie, des pathologies du foie et du pancréas, qui est due à l'influence négative des alcools, des toxines, des composés chimiques. Important: les problèmes digestifs, y compris l'atrophie intestinale, peuvent indirectement provoquer non seulement des cigarettes conventionnelles, mais aussi des narguilés, des IQOS et ainsi de suite.
Une autre mesure préventive importante consiste à adopter une approche consciente de votre propre santé. L'automédication ne doit pas être pratiquée: si des symptômes suspects apparaissent, il est nécessaire de visiter votre médecin de famille et de subir des diagnostics. Une utilisation injustifiée et inappropriée des médicaments peut entraîner des conséquences très malheureuses. Par exemple, l'atrophie intestinale peut être provoquée par une utilisation prolongée de médicaments anti-inflammatoires non stéroïdiens, une antibiothérapie prolongée, une utilisation analphabète de médicaments corticostéroïdes. Pas moins dangereux et toutes sortes de procédures folkloriques avec une efficacité non prouvée: cette catégorie comprend une variété de soi-disant "nettoyage" du tractus gastro-intestinal, de Tyubazhi, de jeûne prolongé, etc. Toute procédure doit être convenu à l'avance avec un médecin et effectué uniquement avec sa permission et en vertu de sa supervision.
Afin de prévenir les maladies de l'estomac et des intestins, il est recommandé de normaliser l'état psycho-émotionnel, d'éviter le surmenage, de stress, de réactions excessives à des situations de vie difficiles possibles (licenciement, divorce, etc.). Dans ces situations, peut aider les séances de méditation, psychologue de conseil, formation sportive, raccourci automatique. Dans certains cas, des sédatifs spéciaux peuvent être pris sur l'insistance du médecin.
La prévention comprend également la lutte contre l'obésité: elle consiste en une bonne nutrition et à l'exercice. Il est connu qu'un poids corporel excessif provoque l'apparition de problèmes avec le pancréas et le foie, contribue à une diminution de la motilité intestinale. Pour vous débarrasser des kilos en trop, vous devez considérer soigneusement et suivre un régime, dont la base devrait être des légumes et des fruits, des céréales, de la viande blanche maigre et des fruits de mer. Une alimentation saine est nécessairement complétée par une activité physique compétente et dosée.
Ces mesures peuvent progressivement stabiliser le métabolisme, renforcer l'immunité, saturer le sang en oxygène, améliorer l'état psycho-émotionnel. En conséquence - une personne évitera le développement de diverses maladies du système digestif, y compris l'atrophie intestinale, et préserve sa propre santé pendant longtemps.
Prévoir
L'atrophie intestinale est un changement pathologique grave dans la structure intestinale. Si le traitement est négligé ou que des mesures thérapeutiques prématurées peuvent développer de graves complications, des saignements internes, des changements irréversibles dans le système digestif.
Pour améliorer le pronostic de la maladie, évitez les changements morphologiques supplémentaires et le développement du cancer du côlon, il est recommandé:
- Consultez votre médecin au moins deux fois par an;
- Effectuer régulièrement une endoscopie routine (la fréquence est déterminée par le médecin en fonction de l'intensité des anomalies morphologiques dans l'intestin);
- Faites régulièrement des tests sanguins pour la détection en temps opportun de l'anémie et l'évaluation de la dynamique du traitement;
- Adhérer au régime prescrit par le médecin traitant;
- Suivez tous les médicaments prescrits par votre médecin;
- Coordonnez avec les médecins pour prendre tous les médicaments qui peuvent nuire à l'état des tissus intestinaux.
L'atrophie intestinale est une maladie caractérisée par l'amincissement de la muqueuse intestinale, qui est due à l'influence de facteurs négatifs. Initialement, le processus inflammatoire progresse progressivement, la muqueuse est détruite au mécanisme ligamentaire musculaire de la partie affectée du tractus gastro-intestinal. En raison du processus pathologique prolongé, la lumière de l'organe creux se rétrécit, sa fonction est progressivement perdue.
L'atrophie intestinale s'accompagne d'un certain nombre de symptômes non spécifiques qui aggravent considérablement la qualité de vie du patient. Et certaines complications peuvent constituer une menace non seulement pour la santé, mais aussi pour la vie du patient. Malheureusement, il y a souvent des difficultés à l'établissement en temps opportun du diagnostic correct, car la symptomatologie de l'atrophie intestinale est similaire à d'autres maladies de cet organe. Néanmoins, si le diagnostic est posé à temps et correctement, et que le traitement prescrit est correct, le pronostic peut être considéré comme conditionnellement favorable. Il est impossible de guérir complètement la maladie, mais il est souvent possible d'arrêter son développement ultérieur.

