Expert médical de l'article
Nouvelles publications
Érythème migrant
Dernière revue: 07.06.2024

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
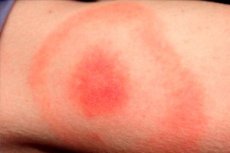
Les derniers mois du printemps, de l'été et de l'automne chaude sont la saison de l'activité de nombreux insectes, y compris les tiques d'ixodides. En conséquence, c'est aussi le moment de l'incidence maximale des infections transportées par de telles tiques. L'infection la plus courante est considérée comme une borréliose de lyme, ou une boreliose transmise par les tiques, ou lyme Disease. Un signe typique de cette pathologie est l'érythème migrans, une manifestation cutanée de la maladie qui se produit dans le domaine de la morsure d'une tique infectée. Le pathogène pénètre dans la peau humaine avec le liquide salivaire de l'insecte. L'infection est diagnostiquée et traitée dans un service de maladies infectieuses en utilisant des antibiotiques et une thérapie symptomatique. [ 1]
Épidémiologie
L'érythème migrans est une lésion cutanée infectieuse qui se produit principalement après la morsure d'un insecte porteuse de la borréliose. L'infection se propage très rapidement, donc l'érythème a tendance à s'élargir rapidement.
La maladie se développe quel que soit l'âge, la race ou le sexe d'une personne. La plupart des cas se produisent chez les personnes âgées de 21 à 60 ans.
Le site de développement le plus courant des érythème migrans est le torse supérieur et inférieur, la tête et les membres supérieurs.
L'érythème migratoire est le stade initial de la borréliose, qui est endémique aux États-Unis, en Australie, aux pays européens et en Sibérie. Dans la grande majorité des cas, la maladie est enregistrée pendant la saison chaude.
La première description des érythème migrans a été faite il y a plus d'un siècle par le médecin Afzelius, et un peu plus tard par le Dr Lipschutz. Cependant, l'essence de la maladie n'a été clarifiée que relativement récemment - dans 70 à 80 ans du XXe siècle, lorsque l'agent causal a été isolé et que la borréliose de l'infection a été décrite. À ce jour, l'érythème migrans est pratiquement associé à cette infection et est considéré comme une sorte d'indicateur de la maladie de Lyme (le deuxième nom de la borréliose).
Causes érythème migrant
L'agent causal le plus courant de l'érythème migrans est un spirochète du genre Borrelia, qui est directement lié aux tiques d'ixodes. Avec la sécrétion salivaire de l'insecte pendant une morsure, le spirochète pénètre dans les tissus humains. Des signes caractéristiques se développent sur la peau dans la zone affectée.
De la zone de pénétration avec la lymphe et le flux sanguin, l'infection se propage aux organes internes, aux articulations, aux ganglions lymphatiques, au système nerveux. Les spirochètes morts libèrent une substance endotoxique dans les tissus, ce qui implique un certain nombre de processus immunopathologiques.
En général, nous pouvons nommer deux causes de base (les plus courantes) pour le développement d'érythème migrans, et ils sont tous dus à des attaques d'acariens:
- Morsure d'un tick infecté ixodes dummini ou de Pacificus;
- Bice de coche Lone Star ou Amblyomma Americanum.
Une tique peut "téter" la peau d'une personne tout en marchant dans un parc ou une forêt. Ces insectes peuvent vivre dans l'herbe, sur des buissons et des arbres, ainsi que des oiseaux, des rongeurs et d'autres animaux. Les porteurs d'infection sont assez répandus: dans notre pays, on les trouve presque partout, en particulier pendant la saison estivale. [ 2]
Facteurs de risque
Le principal groupe de risques pour le développement d'érythème migrans peut être décrit comme des travailleurs d'organisations forestières, de chasseurs et de pêcheurs, des personnes qui travaillent sur des parcelles de dacha, dans des jardins et des jardins végétaux, ainsi que ceux qui visitent régulièrement des plantations forestières pour collecter des baies et des herbes sauvages.
Les touristes et les vacanciers ordinaires qui aiment passer leur temps libre plus près de la nature peuvent souffrir de piqûres de tiques et du développement d'érythème migrans. Les spécialistes ne conseillent pas de visiter des zones d'habitat d'insectes possibles sans nécessité particulière, et surtout dans la période de mai à juillet. Si vous devez toujours aller dans la forêt, il est souhaitable de choisir les sentiers battus, sans plonger dans les fourrés. Soit dit en passant, les tiques sont plus visibles sur les vêtements de couleur claire.
La défense immunitaire d'une personne est d'une grande importance dans le développement d'érythème migrans. Dans le contexte d'une forte immunité, l'érythème n'est souvent pas manifesté: cependant, cela ne signifie pas que l'entrée de l'agent causal de la borréliose dans les tissus n'impliquera pas une infection et le développement ultérieur du processus infectieux-inflammatoire. [ 3]
Pathogénèse
L'agent infectieux de l'érythème migrans est le plus souvent la bactérie à Gram négative Borrelia spirochite, qui est transportée par des tiques infectées.
Habituellement, dans la nature, ces insectes vivent dans les parcs forestiers, sur les rives des rivières et des lacs, près de l'herbe de masse et des plantations de fleurs. Une personne est capable de s'infecter par une morsure: c'est à partir de cet endroit sur la peau que le développement de l'érythème migrans commence. Peu importe la rapidité avec laquelle la coche est retirée du corps: l'infection pénètre immédiatement dans le corps au moment de la morsure, ainsi que la sécrétion salivaire de l'insecte.
Pendant l'attaque, l'acarien mord la peau, brisant son intégrité. Une partie de l'agent pathogène s'installe directement dans la plaie, le reste se propage avec la circulation sanguine et le flux lymphatique dans tout le corps, s'attardant dans les ganglions lymphatiques.
L'érythème migrans est considéré comme un signe sans équivoque et typique de l'apparition de la borréliose ou de la maladie de Lyme. L'élargissement de l'image clinique avec le début de la participation multiorganique est noté environ quatre semaines après le début de l'érythème. Cependant, environ 30% des patients atteints de borréliose ne montrent pas d'érythème migrans. Les spécialistes attribuent cela aux particularités individuelles de l'immunité humaine, ainsi qu'au volume d'infection infiltrée et à la virulence des bactéries.
L'agent infectieux pénètre dans les tissus et dans les couches les plus profondes - grâce aux vaisseaux lymphatiques. Un processus inflammatoire avec une composante allergique se développe. Des processus exsudatifs et prolifératifs se produisent avec la participation des cellules du système protecteur et réticulo-endothélial, des lymphocytes et des macrophages. Le pathogène est lié, car il est perçu par les structures comme un agent étranger. Dans le même temps, la prolifération cellulaire est stimulée, les lésions tissulaires dans la zone de morsure guérissent.
L'érythème migrant directement est une conséquence d'une réaction excessive du réseau vasculaire cutané, de l'inhibition de la circulation sanguine et de l'augmentation de la pression plasmatique sur les vaisseaux capillaires. En conséquence, une certaine quantité de plasma est libérée dans le derme, l'œdème commence et un tache dépassant au-dessus de la peau saine se développe. Plus vers le derme, il y a une migration des lymphocytes T du système vasculaire: ils font un contrôle sur les "invités non invités" et détruisent le pathogène restant. L'érythème est originaire de la zone centrale de la morsure. Dans le domaine de la lésion d'origine, la réponse inflammatoire s'allume et les frontières continuent d'élargir au détriment des lymphocytes T et des structures cellulaires du derme. L'érythème migratoire a tendance à augmenter centrifuge.
Symptômes érythème migrant
Une papule rougeâtre se forme sur la peau sur le site mordonné et augmente quotidiennement de diamètre ("écarts"). Cet élargissement peut durer de une à plusieurs semaines. La taille diamétrique du spot dépasse souvent 50 mm. Lorsque la papule s'élargit, la partie centrale de l'érythème devient pâle.
Une réaction similaire se produit dans la zone de la morsure: le plus souvent, le torse supérieur, les fesses et les extrémités sont affectés. Les bordures de l'endroit sont généralement aplaties, sans signes de pelage. La pathologie n'est presque jamais trouvée sur les surfaces plantaires et palmiers.
L'érythème chronique migrans est un type de dermatose infectieuse causée par des Borrelia qui sont entrées dans les tissus après une morsure de tique. Certaines victimes, en plus des érythème migrans, ont des manifestations plus graves de la maladie, en particulier la méningite.
La zone de morsure est généralement un endroit violacé-rouge, qui se fait connaître après une certaine période de temps après la lésion. L'élément pathologique se dilate rapidement et acquiert une forme ovale, semi-circulaire ou en forme d'anneau. La taille moyenne du spot est de 50 à 150 mm. En règle générale, une personne est mordue par un seul insecte, donc le spot est généralement unique.
Les sensations subjectives sont principalement absentes, il n'y a aucune plainte dans le contexte de la rougeur cutanée. Après un certain temps, l'érythème migrans disparaît progressivement, laissant souvent une trace particulière sous la forme d'un endroit pigmenté, qui s'allume également et éclaircit au fil du temps.
Les patients individuels peuvent se plaindre de picotements, de démangeaisons légères et d'un état général d'inconfort. Si les complications se joignent, l'image clinique se développe et est complétée par de nouveaux symptômes pertinents. [ 4]
Premiers signes
Les érythème migrans transmis par les tiques apparaissent généralement 3-30 jours après la morsure de la tique. Cependant, dans certains cas, la période d'incubation peut durer jusqu'à 90 jours.
La zone de l'érythème a l'apparence d'une tache rosée ou rougeâtre avec une papule dans la zone de la morsure d'insecte. La formation a une petite convexité, le contour augmente et change constamment. Lorsque vous le touchez, vous pouvez ressentir une légère chaleur. À mesure qu'il augmente, la zone centrale devient plus légère, l'érythème acquiert l'apparition d'un anneau. Le stade initial chez les patients individuels peut être accompagné d'une légère démangeaison et d'une malaise douloureuse.
D'autres symptômes de fond peuvent inclure:
- Troubles du sommeil;
- Une légère augmentation de la température;
- Faiblesse, une sensation constante de fatigue;
- Douleur de la tête, étourdissements.
Étapes
L'érythème migrans dans la maladie de Lyme a 3 étapes:
- Localisé tôt;
- Disséminé tôt;
- En retard.
Entre les stades précoces et tardifs, il y a généralement un laps de temps sans manifestations symptomatiques évidentes.
Décomposons chacune des étapes séparément.
- L'érythème migrans dans la borréliose est un symptôme de base précoce et se trouve chez la plupart des patients. Le début de son développement est l'apparition d'un endroit rougeâtre comme une papule dans la zone de la peau de bite à tiques. Le panneau apparaît environ un mois après la morsure, mais il peut apparaître plus tôt - même le troisième ou le quatrième jour. Il est important que tous les patients ne savent pas qu'ils ont été attaqués par un insecte: beaucoup ne le réalisent pas et ne font donc pas partie d'abord à la rougeur. Au fil du temps, la zone rouglée "se propage", une zone de lucidité se forme entre les parties centrales et périphériques. Le centre est parfois épaissi. S'il n'est pas traité, l'érythème migrans résout généralement dans environ un mois.
- Le stade précoce disséminé montre des signes de propagation de l'agent pathogène dans tout le corps. Après l'achèvement de la première étape et la disparition des érythème migrans, qui n'ont pas été correctement traités, de nombreux éléments secondaires en forme d'anneau apparaissent sur la peau, sans partie centrale compactée. De plus, la neuromyalgie et les signes pseudo-grippaux (inconfort général, raideur des muscles occipitaux et fièvre) apparaissent. De tels symptômes durent parfois plusieurs semaines. En raison de la non-spécificité du tableau clinique, la maladie est souvent mal diagnostiquée, donc le traitement est incorrectement prescrit. Chez certains patients, en plus des symptômes ci-dessus, il existe des douleurs lombaires, une dyspepsie, des maux de gorge, une élargissement des ganglions de la rate et des lymphatiques. Le tableau clinique de la deuxième étape de l'érythème migrans est souvent instable et change rapidement, mais les signes constants sont une mauvaise santé générale et une perte de force, qui durent depuis assez longtemps - plus d'un mois. Chez certains patients, il existe un syndrome fibromyalgique caractérisé par une douleur généralisée, une fatigue. Les signes immédiatement des érythème migrans sur la peau sont capables de réapparaître, mais dans une variation plus légère. Les troubles neurologiques rejoignent (environ 15% des cas), précédant le développement de l'arthrite. Le plus souvent, de tels troubles sont représentés par la méningite lymphocytaire, la névrite crânienne, les radiculoneuropathies. Les troubles myocardiques (myopericardite, blocages autrioventriculaires) sont notés dans moins de 10% des cas.
- S'il n'y a pas de traitement supplémentaire, l'érythème migrans et les lésions infectieuses passent au stade suivant, qui se développe plusieurs mois ou même des années après la lésion transmise par les tiques. La plupart des patients développent l'arthrite et les articulations deviennent gonflées et douloureuses. La formation et même la rupture des kystes de Baker sont possibles. Parmi les signes communs de la maladie figurent l'inconfort général, la faiblesse, une légère augmentation de la température. En l'absence de traitement supplémentaire, l'atrophie se développe sous forme d'acrodermatite chronique, de polyneuropathie, d'encéphalopathie.
Formes
L'érythème est une rougeur anormale de la peau ou des éruptions rouges causées par une augmentation du flux sanguin vers les capillaires - et non dans tous les cas, le problème est dû à l'entrée de Borrelia spirochetes dans les tissus. L'érythème migrans est classé en plusieurs variétés, et chacun a ses propres signes et causes spécifiques.
- L'érythème migrans de Darier est une maladie rare et mal comprise. Il se manifeste dans le contexte des symptômes d'exacerbation de l'infection virale latente provoquée par le virus d'Epstein-Barr. La pathogenèse de ce type d'érythème n'est pas encore claire.
- La migration de l'érythème nodosum est un type spécifique de processus inflammatoire dans le tissu adipeux (panniculite), qui se caractérise par l'apparition de nodules sous-cutanés douloureux palpables d'une teinte rouge et rouge violet rougeâtre, plus souvent dans les jambes inférieures. La pathologie se produit à la suite de la provocation d'une maladie systémique avec une infection streptococcique, une entérocolite et une sarcoïdose.
- L'érythème nécrolytique migrans est provoqué par le développement de Glucagonoma, qui provient des cellules α du pancréas chez les patients atteints de diabète sucré. La pathologie se manifeste par une éruption érythémateuse cyclique avec des cloques superficielles sur les bords, accompagnées d'une sensation de démangeaisons ou de brûlures. L'examen histologique détermine la nécrose des couches épidermiques supérieures avec un gonflement et des kératinocytes nécrosés.
- L'érythème migrans afzelius lipschutz est le type de pathologie le plus courant, qui est le stade initial du développement de la borréliose des tiques (maladie de Lyme).
- L'érythème migrans de Gammel est une éruption cutanée spécifique, des démangeaisons, des strièmes et des guirlandes, qui se produisent dans le fond des processus oncologiques dans le corps. L'érythème a l'apparence de centaines d'éléments en forme d'anneau ressemblant à l'urticaire, mais dispersé partout sur le torse. Souvent, l'endroit est similaire à une peau d'arbre ou d'un tigre. La principale caractéristique de la maladie est un changement rapide des contours, ce qui justifie pleinement le nom des rougeurs migratoires (modifiables).
Complications et conséquences
L'érythème migrans résout le plus souvent environ un mois après le début (parfois après plusieurs mois). Des taches transitoires et pigmentées restent sur la peau. Pendant un certain temps, le patient connaîtra des démangeaisons légères, un engourdissement et une diminution de la sensibilité à la douleur.
Si l'érythème migrans n'est pas traité ou traité de manière incorrecte, la pathologie se transforme en une forme chronique: le processus inflammatoire croissant contribue au développement de troubles atrophiques et dégénératifs - principalement dans le système nerveux. Les patients commencent à avoir des problèmes de sommeil, d'attention et de mémoire se détériorent, il y a une labilité émotionnelle, un sentiment constant d'anxiété. Étant donné que de telles réactions sont une conséquence de la démyélinisation des fibres nerveuses, le patient progresse de l'encéphalomyélite, l'encéphalopathie avec des crises de type épileptique se développe. Les nerfs crâniens (optique, vestibulocochléaire) peuvent être affectés. Des symptômes pathologiques tels que les acouphènes, les étourdissements, la diminution de l'acuité visuelle, la distorsion de la perception visuelle. Avec d'autres dommages à la moelle épinière, la sensibilité est perturbée et l'engourdissement se produit dans l'un des compartiments vertébraux.
Diagnostics érythème migrant
Le diagnostic d'érythème migrans est posé par un médecin infectieux, en tenant compte des informations obtenues en examinant et en interviewant le patient. Dans la plupart des cas, l'examen visuel est suffisant pour faire un diagnostic, en particulier dans le cas d'une piqûre de tique éprouvée. À un stade précoce, le diagnostic de laboratoire n'est pas si informatif, car l'érythème migrans est détecté avant que les résultats positifs des tests sérologiques n'apparaissent. [ 5]
Pour confirmer la nature infectieuse de la maladie, des tests sanguins (anticorps contre Borrelia, test immuno-enzymatique ou ELISA) sont effectués. L'étude est considérée comme positive si les indicateurs suivants sont détectés:
- Igm à Borrelia est 1:64 ou plus;
- IgG à Borrelia est 1: 128 ou plus.
De telles études ne sont pas toujours indicatives, elles sont donc réalisées plusieurs fois, avec un certain intervalle de temps.
Dans les zones endémiques pour la maladie de Lyme, de nombreux patients présentent des médecins pour des symptômes similaires de la maladie mais sans signe d'érythème migrans. Chez ces individus, un titre IgG élevé contre un titre IgM normal peut indiquer une infection passée mais pas une infection aiguë ou chronique. De tels cas peuvent conduire à une antibiothérapie prolongée et inutile si elle est mal interprétée.
Le diagnostic instrumental comprend la microscopie de divers biomatériaux: sang, liquide céphalo-rachidien, lymphe, liquide intra-articulaire, spécimens de biopsie tissulaire, etc.
S'il n'y a pas d'éruption cutanée sous forme d'érythème migrans, il devient plus difficile de faire un diagnostic correct.
Diagnostic différentiel
Selon les manifestations cliniques, les érythème migrans doivent souvent être distingués des autres maladies:
- Infection respiratoire aiguë;
- Bardeaux roses;
- Type érythémateux gonflement;
- Processus allergique en réponse à une morsure d'insecte.
Dans les États d'Amérique du Sud et la côte atlantique, les piqûres d'insectes Amblyomma Americanum peuvent provoquer une éruption cutanée similaire à l'érythème migrans accompagnée de signes systémiques non spécifiques. Cependant, le développement de la borréliose dans cette situation est hors de question.
Qui contacter?
Traitement érythème migrant
Les patients avec un cours modéré ou compliqué d'érythème migrans sont admis au service des maladies infectieuses pour un traitement hospitalier. Les cas légers peuvent être traités comme des patients externes.
Pour neutraliser l'agent infectieux de la maladie, des antibiotiques du groupe tétracycline ou des pénicillines semi-synthétiques sont utilisés (injections et administration interne de médicaments). Dans les érythème chroniques migrans, il est approprié d'utiliser des médicaments de céphalosporine de la dernière génération (en particulier, ceftriaxone ). [ 6]
Il est obligatoire de mener une thérapie symptomatique et symptomatique:
- Traitement de détoxification, correction de l'équilibre acide-base (administration des solutions de glucose-sel);
- Traitement d'Antiéma (administration de diurétiques sous forme de furosémide, réogluman).
Pour optimiser la circulation sanguine capillaire dans les tissus prescrit:
- Médicaments cardiovasculaires ( cAVINTON, TRENTAL, INTENON);
- Antioxydants (tocophérol, acide ascorbique, aCTOVEGIN );
- Médicaments nootropes, vitamines du groupe B;
- Analgésiques et médicaments anti-inflammatoires ( indométhacine, paracétamol, méloxicam);
- Agents Optimiser les processus neuromusculaires (prosérine, distigmine).
Le traitement est prolongé, prescrit par un médecin sur une base individuelle.
La prévention
Les méthodes de base pour prévenir les érythème migrans sont les mêmes que celles pour prévenir l'infection par la borréliose.
Il est nécessaire de prêter attention à la bonne sélection de vêtements lorsque vous allez travailler ou se reposer à l'extérieur, marcher dans le parc ou la ceinture forestière. Il est obligatoire d'utiliser des couvre-chefs, qu'il s'agisse d'un chapeau, d'un panama ou d'un foulard. Les vêtements sont mieux pour choisir des couleurs claires, avec des manches longues. De manière optimale, si les poignets dans la zone des mains et des tibias seront denses, sur la bande élastique. Les chaussures doivent être fermées.
Sur les vêtements et les parties exposées du corps (à l'exclusion du visage), il est recommandé d'appliquer des répulsifs spéciaux - des préparations externes qui repoussent les insectes, y compris les tiques.
Lorsque vous rentrez chez vous - après une promenade, un repos ou après un travail de travail - vous devez inspecter soigneusement vos vêtements, votre corps et vos cheveux pour les tiques.
Il est également nécessaire de connaître les règles de base pour retirer l'insecte, si elle pénètre dans le corps. La tique doit être étroitement saisie au niveau de sa pénétration dans la peau, en utilisant des pincettes propres ou tout simplement des doigts pour maintenir l'insecte à angle droit, le tordre et le retirer. La zone de la morsure doit être traitée avec une solution antiseptique (par exemple, toute lotion d'alcool, vodka, etc.). Il est souhaitable de mettre la tique dans un pot propre et de l'emmener à la station sanitaire-épidémiologique (SSE) la plus proche pour évaluer la probabilité d'infection. S'il n'y a aucune possibilité d'examiner l'insecte, il est brûlé.
La plaie résultante est régulièrement inspectée et la température corporelle est mesurée pendant quatre semaines. Ceci est nécessaire pour détecter en temps opportun les premiers signes de pathologie. L'appel à un médecin doit devenir obligatoire si la zone affectée se révèle avoir de tels symptômes:
- Rougeur avec des contours marqués brillamment, avec une taille diamétrique de 30 mm ou plus;
- Douleur dans la tête, étourdissements d'origine inconnue;
- Douleur lombaire;
- Une augmentation de la température supérieure à 37,4 ° C.
Certains experts recommandent l'administration prophylactique d'antibiotiques (pénicilline, série de tétracycline, céphalosporines) après une morsure de tique:
- Dans les cinq jours, si l'antibiothérapie a commencé dès le premier jour de la morsure;
- Dans les 14 jours si cela fait trois jours ou plus depuis la morsure.
L'auto-administration des antibiotiques est inacceptable: les médicaments sont prescrits par un médecin infectieux sur la base des soupçons et des symptômes.
Prévoir
Le pronostic pour la vie est favorable. Cependant, s'ils ne sont pas traités, la maladie peut devenir chronique, avec d'autres dommages au système nerveux, aux articulations, avec une capacité de travail et de handicap. Dans de nombreux cas, les patients doivent limiter leur activité professionnelle, s'il s'accompagne de charges excessives sur les organes affectés.
L'approche moderne du traitement des érythème migrans suppose toujours un effet complexe: il est dans de telles conditions que nous pouvons parler de la plus grande efficacité et du pronostic favorable pour les patients.

