Expert médical de l'article
Nouvelles publications
Syndrome post phlébitique des membres inférieurs
Dernière revue: 04.07.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
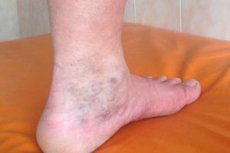
Un syndrome est un ensemble de symptômes qui survient dans certaines conditions, dans le contexte de pathologies préexistantes. Ainsi, dans le contexte de varices et de phlébothrombose, un ensemble de symptômes appelé « syndrome post-thrombophlébitique » (PTFS) peut se développer. La particularité du PTFS est que ses symptômes graves, caractéristiques, apparaissent quelque temps après un épisode de thrombose aiguë, et qu'ils sont encore plus difficiles à traiter que la maladie sous-jacente.
Causes syndrome post-thrombotique
Lorsqu'on étudie les causes de diverses pathologies, on se retrouve généralement confronté à une situation où plusieurs facteurs peuvent simultanément provoquer une maladie spécifique. Dans le cas du syndrome post-thrombophlébitique, la cause des symptômes très désagréables est unique: un thrombus dans les vaisseaux des membres inférieurs et les troubles hémodynamiques qu'il entraîne.
Nous savons déjà que tout obstacle à la circulation sanguine réduit son intensité, ce qui nuit aux organes irrigués par le vaisseau malade. Concernant les membres inférieurs, deux maladies sont considérées comme l'une des causes les plus fréquentes de troubles circulatoires:
- phlébothrombose, dans laquelle la formation d'un thrombus commence dans les veines principales profondes qui traversent le tissu musculaire,
- thrombophlébite, qui dans la plupart des cas est une complication des varices, lorsque des caillots sanguins se forment dans les veines superficielles situées à proximité de la graisse sous-cutanée.
Le syndrome post-thrombophlébitique est un ensemble de symptômes caractéristiques de la thrombose veineuse profonde (phlébothrombose), diagnostiquée, selon les statistiques, chez 10 à 20 % de la population mondiale. De plus, environ 2 à 5 % des personnes, plusieurs années après une crise aiguë de thrombose vasculaire, présentent des symptômes prononcés de PTFS, qui apparaissent dans le contexte d'une insuffisance veineuse chronique en développement.
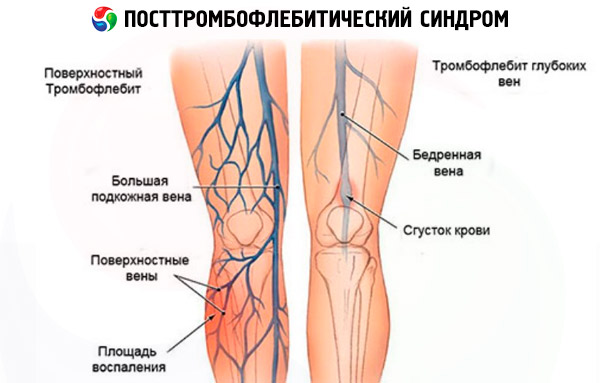
Bien que le syndrome post-thrombophlébitique soit principalement diagnostiqué chez les patients atteints de phlébothrombose, les facteurs de risque de développement d'un syndrome post-thrombophlébitique peuvent être considérés comme toute maladie veineuse présentant un risque de thrombose et d'occlusion veineuse (varices, thrombophlébite). Dans ce cas, la phlébothrombose est une complication des maladies mentionnées ci-dessus. En revanche, le syndrome post-thrombophlébitique lui-même se caractérise par une dilatation veineuse secondaire et une altération du trophisme des tissus mous qui en résulte.
Pathogénèse
Ainsi, la cause des symptômes du syndrome post-thrombophlébitique est un caillot sanguin (thrombus) qui se forme dans la lumière du vaisseau, peut y migrer, grossir et finalement provoquer des troubles circulatoires aigus des membres inférieurs. La pathogénèse du syndrome post-thrombophlébitique repose sur le comportement du thrombus à l'intérieur de la veine.
Le caillot sanguin qui en résulte a deux voies de réalisation de soi:
- lyse ou dissolution du thrombus (plus tôt et rapidement cela se produit, moins cela entraînera de conséquences négatives),
- une modification de la structure d'un thrombus non dissous avec formation de tissu conjonctif dense qui, en se développant, bloque la lumière du vaisseau, perturbant la circulation sanguine dans celui-ci (occlusion vasculaire).
Le résultat dépendra du processus qui prédomine: lyse ou remplacement du thrombus par du tissu conjonctif.
Dans la plupart des cas, la lyse du thrombus sous l'influence d'enzymes et de médicaments se produit rapidement et la lumière des veines profondes est restaurée. Cela n'exclut pas la formation répétée de thrombus, mais aucun symptôme de PTFS n'est observé.
Il arrive que le thrombus ne soit pas complètement résorbé, mais seulement partiellement, ce qui constitue un obstacle à la circulation sanguine, sans toutefois être suffisamment grave pour entraîner des troubles trophiques tissulaires irréversibles. Cependant, il n'est pas exclu qu'avec le temps, ces troubles se reproduisent, car si l'inflammation des tissus vasculaires n'est pas éliminée, il est difficile d'éviter la destruction des structures responsables de la circulation sanguine dans les veines.
Si, pour une raison quelconque, le thrombus ne se dissout pas pendant longtemps, bloquant le flux sanguin et provoquant des troubles hémodynamiques, le vaisseau lui-même et les organes qu'il nourrit en souffrent. Généralement, la lyse du thrombus débute quelques mois après sa formation. Elle survient dans le contexte d'un processus inflammatoire des parois veineuses, et plus l'inflammation dure, plus le risque de formation de tissu fibreux est élevé.
Dans ce cas, il y a une prolifération de tissu conjonctif, une destruction des valves voisines des veines principales, qui sont réparties le long des vaisseaux et fonctionnent sur le principe d'une pompe, dirigeant le sang vers le cœur, et une perturbation grave et irréversible de la circulation sanguine dans celles-ci.
Le processus inflammatoire altère les parois et les valvules des veines des membres inférieurs. Progressivement, sur plusieurs mois ou années, les valvules se détruisent parallèlement aux modifications du thrombus. Cette destruction entraîne une augmentation de la pression artérielle dans les vaisseaux, qui débordent et les parois veineuses sclérosées, fragilisées par le processus inflammatoire, ne peuvent plus supporter une telle pression et un tel étirement. Une stagnation sanguine se produit dans les vaisseaux veineux profonds.
Normalement, le flux sanguin dans les membres inférieurs est dirigé de bas en haut, et le sang pénètre dans les vaisseaux profonds depuis les vaisseaux superficiels, et non l'inverse. Lorsque le système valvulaire des veines profondes est endommagé et que ces vaisseaux débordent, les veines perforantes, qui peuvent être considérées comme des transitions entre les vaisseaux veineux superficiels et profonds, sont également impliquées. Les veines perforantes ne peuvent plus contenir la pression sanguine dans les veines profondes et la laissent circuler en sens inverse.
L'insuffisance des veines principales et leur incapacité à pomper efficacement le sang entraînent un écoulement sanguin dans les petits vaisseaux, non conçus pour supporter une pression aussi forte, et une distension excessive. Ce phénomène est appelé varices, et dans ce cas, il est secondaire au syndrome de fatigue post-traumatique.
Toutes les veines des membres inférieurs sont impliquées dans ce processus pathologique, qui provoque de graves troubles hémodynamiques et, par conséquent, des processus vitaux des tissus environnants. En effet, elles reçoivent nutriments et oxygène grâce au flux sanguin, mais si le sang stagne, il n'est pas enrichi en substances utiles et en oxygène. Les tissus mous, dont le métabolisme est perturbé, sont les premiers à souffrir.
L'insuffisance veineuse sévère provoque un gonflement des jambes et la formation d'ulcères trophiques persistants et persistants sur la peau des membres inférieurs. Le gonflement des jambes est dû à une augmentation de la pression vasculaire, ce qui entraîne un écoulement partiel du sang dans les tissus environnants. Cela entraîne une diminution du volume sanguin restant dans les vaisseaux, et le gonflement lui-même empêche la libération et la pénétration des nutriments du sang dans les couches profondes des tissus mous. Cela conduit à la formation d'ulcères cutanés et, dans les cas graves, à des modifications gangréneuses des structures plus profondes.
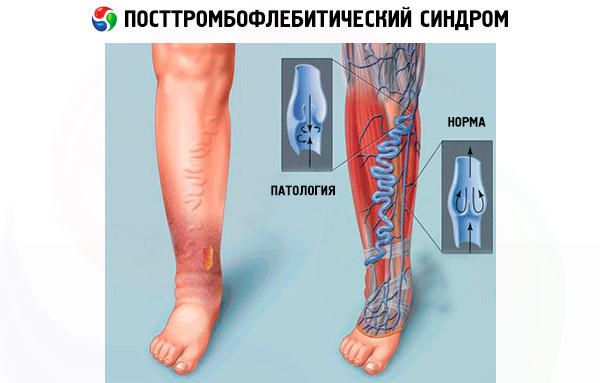
La pression artérielle dans les vaisseaux des membres inférieurs atteint son maximum en position debout. Il n'est donc pas surprenant que, même après une courte station debout, les patients atteints de PTFS ressentent un gonflement important des jambes et une sensation de lourdeur douloureuse.
Puisque l'on considère que la cause de ce phénomène est un thrombus, il est utile d'évoquer les facteurs pouvant favoriser sa formation. Parmi les causes courantes de caillots sanguins dans les vaisseaux sanguins, on peut citer:
- maladies qui entraînent une augmentation de la viscosité du sang, y compris des pathologies graves du cœur et des poumons,
- opérations chirurgicales au cours desquelles des lésions des vaisseaux sanguins se produisent,
- immobilisation à long terme, provoquant une stagnation du sang et des processus inflammatoires dans les vaisseaux,
- lésions des parois internes des vaisseaux sanguins causées par des agents pathogènes ou des produits chimiques, y compris des médicaments,
- diverses blessures aux membres.
Le surpoids, le diabète, le cancer du bassin, les traitements hormonaux (corticoïdes, contraceptifs), la grossesse et l'accouchement ont un impact négatif sur l'état des veines des membres inférieurs. Ces facteurs ne provoquent pas en eux-mêmes de syndrome post-thrombophlébitique, mais ils peuvent provoquer des maladies veineuses et des thromboses, qui peuvent parfois devenir une complication du syndrome post-thrombophlébitique.
Symptômes syndrome post-thrombotique
Certains auteurs qualifient le syndrome post-thrombophlébitique de maladie, car ses symptômes sont une manifestation d'insuffisance veineuse, entraînant de graves problèmes de santé. Ce n'est pas pour rien que le syndrome post-thrombophlébitique est qualifié de pathologie difficile à traiter, car il se caractérise par une évolution chronique avec progression des symptômes.
Les premiers signes de PTFS peuvent être considérés comme les manifestations suivantes, auxquelles il convient de prêter attention sans attendre l'apparition de symptômes plus caractéristiques:
- l'apparition sur la peau des jambes d'un réseau translucide de capillaires, de varicosités ou de petits épaississements en forme de tubercules qui se forment le long des veines (selon diverses sources, des varices secondaires des veines superficielles sont observées chez 25 à 60 % des patients atteints du syndrome post-thrombophlébitique),
- gonflement sévère, persistant et à long terme des tissus des membres inférieurs, non associé à une maladie rénale (ce symptôme est typique pour tous les patients, bien que sa gravité puisse varier),
- une sensation de jambes fatiguées et lourdes même avec des charges légères (par exemple, une personne a dû faire la queue pendant 10 à 15 minutes),
- épisodes de crampes dans les jambes non liés à l'eau froide (ils surviennent le plus souvent la nuit, perturbant le sommeil des patients),
- altération de la sensibilité des tissus des membres inférieurs,
- l'apparition d'une sensation de jambes tremblantes à la suite d'une station debout ou d'une marche prolongée.
Peu après, des douleurs et une sensation de distension des jambes apparaissent, soulageant le membre au-dessus de l'horizon, favorisant ainsi l'écoulement du sang. Les patients tentent de s'allonger, ou au moins de s'asseoir, et de placer le membre douloureux en position horizontale, réduisant ainsi la pression artérielle. Dans ce cas, ils ressentent un soulagement notable.
Il convient de noter que l'apparition des premiers symptômes de PTFS n'indique pas le début de la maladie. L'insuffisance veineuse est une pathologie progressive qui débute dès la lyse du thrombus, mais ses premiers signes n'apparaissent qu'après plusieurs mois, le plus souvent après 5 à 6 ans. Ainsi, au cours de la première année suivant une crise aiguë de thrombose vasculaire, seuls 10 à 12 % des patients présentent des symptômes de PTFS. Ce chiffre augmente régulièrement à l'approche de la limite des six ans.
Le principal symptôme du syndrome post-thrombophlébitique est un gonflement prononcé du tibia. Pourquoi le tibia souffre-t-il? Le flux sanguin dans les veines est ascendant, et quel que soit l'endroit où le thrombus obstrue le vaisseau, une congestion sera observée dans la zone située sous le thrombus. Il s'agit du tibia, de la région du muscle gastrocnémien et de la cheville.
Suite à l'augmentation de la pression artérielle, du liquide s'accumule dans les muscles, qui n'a plus d'espace pour s'écouler tant que la lumière du vaisseau affecté n'est pas rétablie. La situation est compliquée par la perturbation du flux lymphatique qui en résulte, caractéristique de l'insuffisance veineuse. La nécessité d'évacuer d'importants volumes de liquide entraîne une dilatation compensatoire des vaisseaux lymphatiques, ce qui affecte leur tonus, altère le fonctionnement des valvules et provoque une défaillance du système lymphatique.
Le syndrome œdémateux du PTFS est généralisé et persistant. Après plusieurs mois, un tissu fibreux dense et inélastique se forme à la place des tissus mous œdémateux du tibia et de la cheville, comprimant les fibres nerveuses et les vaisseaux sanguins, compliquant ainsi la situation et provoquant des troubles de la sensibilité et des douleurs dans les jambes.
Le gonflement se localise le plus souvent au niveau de la jambe: le tibia et la cheville. Cependant, dans certains cas, si le thrombus est haut (les veines iliaques ou fémorales sont touchées), un gonflement peut également être observé au niveau de la cuisse et du genou. Avec le temps, l'intensité du gonflement peut diminuer légèrement, mais il ne disparaît pas complètement.
L'œdème du syndrome post-thrombophlébitique présente une similitude notable avec le même symptôme observé dans les varices des jambes. L'œdème est plus intense le soir, ce qui entraîne des difficultés à enfiler les chaussures et à fermer les fermetures éclair des bottes. La jambe droite est généralement moins touchée que la gauche.
En raison du gonflement des tissus mous pendant la journée, le soir, vous pouvez voir des rayures et des bosses sur la peau dues à la compression de la bande élastique des chaussettes et des chaussures serrées.
Le matin, le gonflement de la jambe affectée diminue, mais même après une nuit de repos, la sensation de fatigue et de lourdeur persiste. Le patient peut ressentir une douleur lancinante, légère ou intense, dans le membre, légèrement atténuée par le mouvement. Il souhaite étirer le pied, mais des crampes peuvent survenir. Des crampes peuvent également apparaître lorsque le membre affecté est trop fatigué, lorsque le patient doit rester debout ou marcher longtemps.
La douleur associée au syndrome de fatigue post-traumatique (PTFS) n'est pas aiguë, ce qui ne la rend pas moins atroce. Il s'agit d'une douleur sourde, accompagnée d'une sensation de distension due à un débordement des vaisseaux sanguins et à un gonflement des tissus mous. Seul le fait de lever la jambe au-dessus de l'horizon peut soulager la douleur, mais ce n'est qu'une solution temporaire.
Mais la présence de douleur, contrairement au syndrome œdémateux, n'est pas obligatoire pour le syndrome de fatigue post-traumatique. Certains patients ressentent de la douleur uniquement en appuyant sur les tissus de la jambe douloureuse, au niveau des muscles du mollet ou du bord interne de la plante du pied.
Avec la progression de l'insuffisance veineuse, des plaies persistantes non cicatrisantes – des ulcères trophiques – commencent à apparaître sur la face interne des chevilles et des tibias. Ce symptôme est observé chez un patient sur cent présentant un syndrome post-thrombophlébitique. Cependant, ces plaies n'apparaissent pas soudainement. Certains signes précèdent le processus ulcéreux:
- Apparition de zones d'hyperpigmentation dans la partie inférieure du tibia et de la cheville, entourant la jambe comme un anneau. La peau peut prendre une teinte rose vif ou rougeâtre, ce qui s'explique par la pénétration des globules rouges des veines affectées dans la couche sous-cutanée.
- Par la suite, la peau de cette zone change de couleur, devenant plus foncée avec une teinte brune.
- Les caractéristiques tactiles des tissus mous changent également. La peau et les muscles deviennent plus denses, des zones de dermatite et des lésions eczémateuses suintantes peuvent apparaître sur le corps, et des démangeaisons cutanées peuvent survenir.
- Si vous creusez plus profondément, vous pouvez voir la présence de foyers inflammatoires dans les tissus superficiels et profonds des membres inférieurs.
- En raison de troubles circulatoires chroniques, les tissus mous s'atrophient et changent de couleur pour devenir blanchâtres.
- Au dernier stade du PTFS, des plaies spécifiques se forment au niveau du site de localisation des modifications dégénératives du tissu musculaire et du tissu sous-cutané, à partir desquelles l'exsudat est constamment libéré.
Il est important de noter que le syndrome post-thrombophlébitique peut évoluer différemment selon les personnes. Chez certains patients, les symptômes apparaissent rapidement et complètement, tandis que d'autres peuvent ne même pas soupçonner la maladie.
Formes
Le syndrome post-thrombophlébitique peut se manifester sous différentes formes. Les plus courantes sont les variantes œdémateuses et œdémateuses-varieuses. Dans le premier cas, le symptôme principal est un gonflement important des extrémités; dans le second, on observe des manifestations variqueuses, caractérisées par un gonflement des tissus qui s'intensifie le soir, l'apparition de réseaux vasculaires et de scellements le long des veines profondes.
Selon la classification mondialement connue développée par les scientifiques GH Pratt et MI Kuzin au milieu des années soixante du siècle dernier, il existe 4 types de syndrome post-thrombophlébitique, une pathologie qui est une conséquence lointaine de la thrombose veineuse aiguë:
- Œdème-douleur. Ses principales manifestations sont un gonflement des jambes, une sensation de lourdeur, de distension et de douleur dans les jambes, surtout en cas de station debout ou de marche prolongée, ainsi que des crampes dans les membres inférieurs.
- Varices. Dans ce cas, le syndrome œdémateux est moins prononcé, mais les symptômes de varices secondaires sont évidents.
- Mixte. Elle se caractérise par une combinaison de symptômes de formes antérieures de la maladie.
- Ulcéré. Le type le moins fréquent de PTFS, caractérisé par l'apparition d'ulcères trophiques sur les jambes.
Comme nous l’avons déjà dit, le SSPT est une maladie progressive qui passe par 3 étapes principales dans son développement:
- Stade 1 – syndrome des jambes lourdes, lorsque des symptômes tels qu’un gonflement du membre affecté en fin de journée, des douleurs dans celui-ci, une sensation de distension et de fatigue au moindre effort prévalent.
- Stade 2 – modifications dégénératives des tissus causées par des troubles trophiques: syndrome d’œdème constant généralisé, compaction des tissus, décoloration de la peau, apparition de foyers eczémateux et inflammatoires.
- Stade 3 – formation d’ulcères trophiques.
Il existe une autre classification datant de 1972, établie par le chirurgien soviétique V.S. Savelyev. Selon cette classification, le syndrome post-thrombophlébitique se divise en plusieurs types et formes:
- Par localisation de la zone affectée:
- forme fémoro-poplitée ou inférieure (le gonflement est localisé principalement au niveau du tibia et de la cheville),
- forme ilio-fémorale ou moyenne (l'œdème peut toucher la partie distale de la cuisse, la région du genou, le tibia)
- forme supérieure (la veine cave inférieure est atteinte, le membre entier peut gonfler).
- Selon la taille de la zone affectée:
- forme commune,
- forme localisée.
- Par forme (symptômes):
- œdémateux,
- varices oedémateuses.
VS Savelyev identifie les stades suivants du syndrome post-thrombophobe:
- étape de compensation,
- stade de décompensation sans apparition de troubles trophiques,
- stade de décompensation avec perturbation du trophisme tissulaire et apparition d'ulcères.
Selon la classification développée par les scientifiques russes LI Klioner et VI Rusin en 1980, le syndrome post-thrombophlébitique est divisé en:
- par localisation de la veine affectée:
- veine cave inférieure (son tronc et ses segments),
- veine iliaque,
- vaisseaux ilio-fémoraux,
- segments fémoraux de vaisseaux veineux.
- selon l'état de perméabilité du vaisseau:
- oblitération ou obstruction complète des veines,
- recanalisation (restauration partielle ou complète de la perméabilité des vaisseaux veineux).
- selon le degré de perturbation du flux sanguin:
- forme compensée
- forme sous-compensée
- forme décompensée de PTFS.
Étant donné que l'insuffisance veineuse chronique (PTFS) est une manifestation clinique de l'insuffisance veineuse chronique (IVC), les médecins utilisent souvent la classification internationale de l'IVC selon le système CEAP, développé en 1994. Selon ce système, les degrés d'insuffisance veineuse suivants peuvent être considérés:
- elle se caractérise par une absence totale de symptômes de la maladie détectés lors de l'examen physique ou de la palpation,
- l'apparition de varicosités (télangiectasie) et de vaisseaux translucides jusqu'à 3 mm de diamètre sous forme de bandes sombres ou de mailles,
- varices (apparition de ganglions sombres et plutôt mous et de veines bombées),
- œdème (fuite d'eau et d'électrolytes des vaisseaux malades vers les tissus environnants),
- l'apparition de symptômes cutanés correspondant à des pathologies veineuses:
- un changement de couleur de la peau vers le brun et le noir causé par la fuite et la destruction des globules rouges, libérant de l'hémoglobine, ce qui provoque la couleur foncée de la peau,
- compaction des tissus mous causée par le manque d'oxygène et l'activation des leucocytes (lipodermatosclérose),
- l'apparition de foyers inflammatoires avec des éruptions eczémateuses et un processus érosif, provoqués par un ralentissement du flux sanguin et l'activation de médiateurs inflammatoires.
- l'apparition d'un ulcère trophique sur fond de symptômes cutanés existants, qui guérit ensuite,
- de graves troubles du trophisme tissulaire, qui ont provoqué l'apparition d'ulcères trophiques à long terme non cicatrisants.
Dans ce système, il existe également une échelle selon laquelle un patient peut recevoir une invalidité:
- 0 – aucun symptôme de la maladie,
- 1 – les symptômes existants permettent au patient de rester capable de travailler sans mesures de soutien particulières,
- 2 – les manifestations de la maladie n’empêchent pas une personne de travailler à temps plein avec la disponibilité de mesures de soutien,
- 3 – les mesures de soutien et la thérapie en cours ne permettent pas au patient de travailler pleinement, il est reconnu comme inapte.
Complications et conséquences
Le syndrome post-thrombophlébitique est une pathologie chronique évolutive, généralement considérée comme une complication de maladies veineuses préexistantes de nature inflammatoire et dégénérative. Il convient de préciser que le syndrome post-thrombophlébitique n'est pas une complication aussi dangereuse que le décollement et la migration d'un thrombus dans la thrombose aiguë des veines des membres inférieurs. Ce syndrome a une évolution assez sévère et un tableau clinique désagréable, mais n'entraîne pas en soi le décès du patient, bien qu'il complique considérablement sa vie.
Il est impossible de se débarrasser complètement du syndrome de fatigue chronique (SFC). Un traitement efficace et une adaptation du mode de vie ne feront que freiner la progression des troubles trophiques. Un œdème prolongé entraîne des troubles de la circulation lymphatique et la formation d'un lymphœdème, un gonflement important des tissus des jambes dû à une stagnation du système lymphatique. Dans ce cas, le membre augmente considérablement de volume, devient dense et sa mobilité est altérée, ce qui peut entraîner une invalidité.
La formation d'un lymphœdème est également associée à des troubles trophiques des tissus mous. L'atrophie des tissus mous entraîne une diminution de leur tonus, une altération de la sensibilité du membre et, par conséquent, une limitation de l'activité motrice, entraînant une perte partielle ou totale de la capacité de travail.
Au fil du temps, des ulcères suintants et réfractaires peuvent apparaître, la capacité de régénération des tissus étant sensiblement réduite. Toute plaie ouverte peut être considérée comme un facteur de risque de développement d'une infection. L'introduction d'infection, de poussière ou de saleté dans la plaie peut entraîner une septicémie ou le développement d'une gangrène purulente. Une personne peut tout simplement perdre un membre si sa vie en dépend.
Quoi qu'il en soit, la progression du SSPT, quelle que soit la forme du syndrome, conduit à terme à une invalidité. La rapidité de cette évolution dépend des mesures prises pour ralentir l'évolution de la maladie. Il est essentiel de comprendre que l'insuffisance veineuse n'est pas seulement un défaut esthétique se traduisant par un gonflement du membre et des veines. Il s'agit d'un problème grave qui affecte la qualité de vie du patient et ses capacités professionnelles, ce qui est important pour les personnes en âge de travailler. Et même si le processus est irréversible, il est toujours possible de l'enrayer et de retarder l'apparition de l'invalidité.
Diagnostics syndrome post-thrombotique
Le syndrome post-thrombophlébitique est un ensemble de symptômes correspondant aux différents stades d'évolution de l'insuffisance veineuse, pouvant survenir pour diverses raisons. Il est essentiel pour le phlébologue d'identifier ces causes et de tenter de réduire la gravité des symptômes, qui impactent négativement la vie des patients, grâce au traitement prescrit.
Le tableau clinique de la maladie, c'est-à-dire les symptômes révélés lors de l'examen physique, de la palpation et de l'interrogatoire du patient, permet d'établir un diagnostic préliminaire. Cependant, dans de nombreux cas, les patients ne se plaignent de rien et ne se souviennent pas d'un épisode de thrombose aiguë des vaisseaux des membres inférieurs. En cas d'obstruction de gros vaisseaux, une douleur intense, une sensation de lourdeur et de distension dans la jambe, un œdème tissulaire, une augmentation de la température corporelle et des frissons peuvent apparaître. En revanche, la thrombose des petites veines peut ne se manifester d'aucune façon, de sorte que la personne peut même ne pas se souvenir d'un tel événement aux conséquences si désagréables.
Les examens prescrits dans ce cas (analyse sanguine et coagulogramme) ne peuvent révéler qu'une inflammation et une augmentation de la coagulation sanguine, facteurs prédisposant à la formation de caillots sanguins. Sur cette base, le médecin peut suspecter une pathologie: thrombophlébite, varices, thrombose vasculaire ou leur complication, la maladie post-thrombophlébitique.
Si le patient a déjà consulté pour des maladies vasculaires, il est plus facile pour le médecin de suspecter le développement d'un syndrome de fatigue chronique post-traumatique. Cependant, lors de la première consultation, il est plus difficile de comprendre les causes des symptômes désagréables, similaires aux pathologies décrites précédemment. C'est là que le diagnostic instrumental entre en jeu: il permet d'évaluer la perméabilité vasculaire, de détecter les foyers de varices et de conclure à la présence de lésions tissulaires trophiques invisibles.
Auparavant, les pathologies veineuses étaient diagnostiquées à l'aide de tests. Il s'agissait notamment du test de marche de Delbe-Perthes, qui consistait à attacher la jambe du patient avec un garrot au niveau de la cuisse et à le forcer à marcher pendant 3 à 5 minutes. L'affaissement et le gonflement des vaisseaux sous-cutanés permettaient d'évaluer la perméabilité des veines profondes. Cependant, ce test donnait de nombreux résultats erronés, ce qui remettait en question sa pertinence.
Le test de Pratt n° 1 est également utilisé pour évaluer l'état des vaisseaux profonds. Pour ce faire, le tour de tibia du patient est mesuré en son centre. La jambe est ensuite étroitement bandée avec un bandage élastique en position allongée afin de comprimer les vaisseaux sous-cutanés. Après que le patient se soit levé et ait bougé activement pendant 10 minutes, on lui demande d'exprimer ses sentiments et d'évaluer visuellement le volume du tibia. Une fatigue rapide et des douleurs au niveau des muscles du mollet, ainsi qu'une augmentation du tour de tibia, mesuré à l'aide d'un mètre, indiqueront une pathologie des veines profondes.
La performance et l'état des valvules des veines perforantes peuvent être évalués par le test de Pratt n° 2 avec bandage et garrot, le test de Sheinis à trois garrots et une version modifiée de ce test développée par Talman. Les tests de Troyanov et de Gakkenbrukh permettent d'évaluer l'état des veines superficielles.
Ces études fournissent suffisamment d'informations au médecin, faute de possibilité de réaliser des examens instrumentaux. Certes, la plupart des établissements médicaux sont aujourd'hui équipés du matériel nécessaire, et pas seulement des échographies. Il faut dire que la qualité des informations et la précision des résultats des méthodes d'examen instrumental sont bien supérieures à celles des tests diagnostiques cités.
De nos jours, le diagnostic précis des maladies veineuses est réalisé grâce à l'échographie duplex (USDS). Cette méthode permet de diagnostiquer aussi bien la présence d'un thrombus dans les veines profondes que le rétrécissement de la lumière vasculaire dû à l'accumulation de masses thrombotiques ou à la prolifération de tissu conjonctif lors de la lyse du thrombus. Les informations affichées sur l'écran permettent au médecin d'évaluer la gravité de la pathologie, c'est-à-dire l'ampleur de l'obstruction du flux sanguin par les masses thrombotiques.
L'échographie Doppler (UZGD) est tout aussi pertinente dans le syndrome post-thrombophlébitique. Cet examen permet d'évaluer l'uniformité du flux sanguin, d'identifier la cause de son altération, d'évaluer la viabilité des valvules veineuses et les capacités compensatoires du lit vasculaire. Normalement, le médecin doit observer des parois veineuses lisses, sans inclusions étrangères à l'intérieur des vaisseaux, et les valvules doivent osciller rythmiquement au rythme de la respiration.
La cartographie Doppler couleur est devenue particulièrement populaire en PTFS, permettant de détecter les zones d'absence de flux sanguin en raison d'une obstruction veineuse par des masses thrombotiques. Plusieurs voies de circulation sanguine de dérivation (collatérales) peuvent être détectées au niveau du site de localisation du thrombus. Ce flux sanguin sous la zone d'occlusion ne répond pas aux mouvements respiratoires. Au-dessus de la veine obstruée, l'appareil ne reçoit pas de signal réfléchi.
La phlébographie fonctionnelle dynamique (une des méthodes d'évaluation de l'état vasculaire) avec produit de contraste est beaucoup moins fréquente en PTFS. Elle permet de détecter des irrégularités du contour des vaisseaux veineux, une inversion du flux sanguin des veines profondes vers les veines superficielles via des veines perforantes dilatées, et la présence de collatérales. Lors de certains exercices, le patient peut constater un ralentissement de l'élimination du produit de contraste des vaisseaux veineux et une absence de produit de contraste dans la zone d'occlusion veineuse.
Des méthodes diagnostiques telles que la phlébographie par ordinateur et la phlébographie par résonance magnétique permettent également de déterminer l'occlusion vasculaire. Cependant, elles ne fournissent pas d'informations sur l'état dynamique du système veineux.
Une méthode diagnostique supplémentaire pour les pathologies veineuses est la phlébomanométrie, qui permet de mesurer la pression intraveineuse. La phlébographie radionucléide permet de déterminer la nature et la direction du flux sanguin non seulement dans les membres inférieurs, mais aussi dans l'ensemble du système veineux.
Diagnostic différentiel
Le diagnostic différentiel du syndrome post-thrombophlébitique permet de distinguer le PTFS des maladies présentant une symptomatologie similaire. Il est essentiel de comprendre à quoi le médecin a affaire: des varices d'origine héréditaire ou liées au mode de vie du patient, ou des varices secondaires, typiques d'une maladie post-thrombotique. Le PTFS se développe suite à une thrombose veineuse, ce qui peut être indiqué dans l'anamnèse. Cela peut également être mis en évidence par des signes tels que la dispersion des varices, typique chez la plupart des patients, une sévérité élevée des troubles trophiques, une gêne dans les jambes lors du port de bas élastiques, de collants, de chaussettes hautes, ou de la pose d'un bandage élastique, en cas de compression des veines superficielles.
La thrombose veineuse aiguë, dont les symptômes sont similaires à ceux du syndrome de fatigue post-traumatique (SFT), se caractérise par une douleur intense et oppressante dans les jambes, plongeant le patient dans un état de stupeur. De plus, la phase aiguë de la maladie ne dure pas plus de deux semaines, après quoi les symptômes s'atténuent sans entraîner de modifications trophiques. Après plusieurs mois, voire plusieurs années, des sensations désagréables dans les jambes peuvent réapparaître, ce qui peut indiquer le développement d'un syndrome post-thrombophlébitique.
Une augmentation du volume des membres inférieurs peut également être observée en cas de fistules antrioféniques congénitales. Dans ce cas, les jambes peuvent également s'allonger, présenter de multiples manifestations de varices, une pilosité excessive et des taches brunes informes dispersées.
Les patients souffrant d'insuffisance cardiaque et rénale peuvent également se plaindre d'un gonflement important des jambes. Cependant, dans ce cas, il ne s'agit que d'un gonflement, sans douleur ni modifications trophiques. De plus, en cas de PTFS, c'est généralement la jambe où le thrombus s'est formé qui est touchée, tandis qu'en cas d'insuffisance cardiaque ou rénale, le gonflement est observé sur les deux membres simultanément.
D'autres pathologies vasculaires présentant les mêmes symptômes que le PTFS sont l'endartérite oblitérante et l'athérosclérose des vaisseaux des membres inférieurs. Cependant, dans ce cas, il s'agit de lésions non pas des vaisseaux veineux, mais des artères périphériques, grandes et petites, décelables lors d'un diagnostic instrumental.
Qui contacter?
Traitement syndrome post-thrombotique
Pour en savoir plus sur le traitement, consultez ces articles:
Médecine traditionnelle et traitement du syndrome post-thrombophlébitique à l'aide de médicaments et de chirurgie.
La prévention
Comme on peut le constater, traiter le syndrome post-thrombophlébitique (SPT) est une tâche ingrate. De nombreux patients de chirurgiens vasculaires conviendront probablement qu'il serait plus facile de prévenir la maladie que d'en gérer immédiatement les conséquences. Or, la prévention du syndrome post-thrombophlébitique consiste à prévenir les épisodes de thrombose veineuse aiguë, ce qui s'apparente davantage à un mode de vie sain.
Les principales règles de prévention de la thrombose vasculaire et de ses complications sont les suivantes:
- S'abstenir de mauvaises habitudes, qu'il s'agisse de boire de l'alcool, de fumer ou de souffrir de troubles alimentaires. L'alcoolisme et le tabagisme ont un effet toxique sur l'organisme, qui affecte inévitablement la qualité du sang et l'état des vaisseaux sanguins. La suralimentation entraîne un surpoids et une augmentation du stress sur les membres inférieurs et toutes leurs structures (vaisseaux, os, cartilages, muscles, etc.).
- Privilégiez une alimentation équilibrée. L'alimentation doit contenir une grande quantité d'aliments riches en vitamines, minéraux, acides aminés et bioflavonoïdes, autant de substances qui participent à la construction des cellules vivantes et à leurs fonctions vitales. Cependant, il est conseillé de limiter les aliments riches en lipides et en glucides, surtout en cas de surpoids ou de diabète.
- Au printemps et en hiver, lorsque notre corps ne reçoit pas suffisamment de nutriments provenant des aliments, nous devons l’aider à maintenir ses fonctions en prenant des complexes de vitamines et de minéraux en pharmacie.
- Il est important de surveiller son apport en eau. Un apport insuffisant en liquide entraîne souvent une augmentation de la viscosité sanguine. Les médecins recommandent de boire au moins 2 litres d'eau par jour, y compris les boissons, les entrées et les jus.
En cas de problèmes du tractus gastro-intestinal, accompagnés de diarrhée et de vomissements, il est nécessaire d'effectuer une thérapie de déshydratation, qui empêchera l'épaississement du sang et la formation de caillots sanguins.
- L'hypodynamie est le meilleur allié de tout phénomène stagnant, y compris l'insuffisance veineuse. Un mode de vie et un travail sédentaires entraînent un ralentissement du métabolisme cellulaire. D'où surpoids, troubles métaboliques, fragilisation des vaisseaux sanguins, etc.
En plus d’une série quotidienne d’exercices physiques, vous devriez inclure dans votre vie des promenades au grand air, du vélo, de la natation et du yoga.
Lorsque vous travaillez sur ordinateur ou effectuez tout autre travail sédentaire, il est essentiel de faire des pauses, pendant lesquelles il est recommandé de taper du talon sur le sol, de marcher sur la pointe des pieds, de rouler du talon aux orteils, de lever les genoux, etc.
- Si vous souffrez de troubles de la coagulation sanguine, il est important de prendre des anticoagulants selon la prescription de votre médecin et de traiter les maladies veineuses débutantes sans attendre qu'elles commencent à se manifester avec toutes sortes de complications.
Considérer le syndrome post-thrombophlébitique comme une maladie à part entière n'a aucun sens, car il ne survient pas seul, mais est la conséquence d'une thrombose vasculaire aiguë. Or, la thrombose n'est rien d'autre qu'une conséquence d'un mode de vie malsain. Une pathologie dont l'apparition aurait pu être évitée dans la plupart des cas. Or, dans notre vie, nous ne prêtons attention à notre santé que lorsque les symptômes de la maladie apparaissent et que la prévention devient inutile, laissant la place aux traitements.
Prévoir
Malgré les nombreuses méthodes existantes de traitement conservateur et chirurgical du syndrome post-thrombophlébitique, et malgré le recours à diverses méthodes thérapeutiques non conventionnelles, le pronostic de la maladie reste défavorable. Même les traitements chirurgicaux efficaces ne donnent de bons résultats que chez les patients jeunes et à un stade peu avancé de la maladie. Compte tenu de la destruction de l'appareil valvulaire veineux, les espoirs de résultats positifs sont faibles, les prothèses valvulaires étant encore en phase de développement.
Le PTFS est une maladie veineuse évolutive, et la seule possibilité aujourd'hui est une rémission durable, possible si le processus de destruction des vaisseaux veineux et de leurs valvules est ralenti. Dans ce cas, une rémission stable n'est possible que si le patient suit systématiquement et régulièrement les instructions et recommandations du médecin.
Même si les symptômes désagréables du syndrome post-thrombophlébitique ont disparu et que le patient a ressenti un soulagement notable, il est encore trop tôt pour arrêter le traitement. En effet, le risque de thrombose vasculaire à répétition persiste et, pour prévenir une rechute, les patients devront prendre des anticoagulants pendant un certain temps, qui fluidifient le sang et préviennent l'agrégation plaquettaire.
La durée du traitement anticoagulant peut varier en fonction du stade de la maladie et de ses causes. La durée et la fréquence de traitement sont déterminées par le médecin traitant, suivi par le patient tout au long de sa vie. En général, le traitement dure au moins six mois et, en cas de thrombose récurrente, des anticoagulants sont prescrits à vie. Si rien n'est fait, la maladie progressera et le patient deviendra rapidement invalide.
Le pronostic le plus sombre concerne les patients atteints d'ulcères trophiques, car les plaies qui ne cicatrisent pas à long terme favorisent les infections bactériennes, provoquant des processus purulents et une nécrose tissulaire. Dans certains cas, une gangrène se développe et la jambe doit être amputée. Et même si cela n'arrive pas, le processus inflammatoire chronique de l'organisme altère la santé et le bien-être de la personne, provoquant des perturbations du système immunitaire et le développement d'allergies.


 [
[