Expert médical de l'article
Nouvelles publications
Mélanome métastatique
Dernière revue: 04.07.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
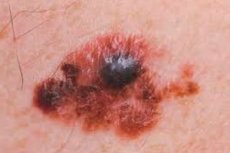
Le dernier (quatrième) stade de l'une des formes de cancer les plus agressives, lorsque les couches profondes de la peau sont déjà atteintes et que des néoplasmes secondaires se sont propagés non seulement aux ganglions lymphatiques les plus proches, mais aussi aux ganglions distaux, est diagnostiqué comme un mélanome métastatique. Si des organes internes vitaux sont touchés, seul un miracle peut sauver le patient.
Qu'est-ce que c'est?
La couche superficielle de la peau contient des cellules contenant de la mélanine, une substance pigmentaire qui nous donne un beau bronzage, une couleur de cheveux et d'yeux unique, ainsi que des grains de beauté et des taches de rousseur uniques sur notre peau.
La prolifération progressive et incontrôlée des mélanocytes, se produisant à un endroit précis du corps, non seulement sur la peau exposée, mais aussi sur les muqueuses, sous l'action mutagène des rayons ultraviolets (dont la dose est propre à chaque patient), est un mélanome. Au début du processus, lorsqu'il est préférable de le traiter, il ressemble souvent à un nouveau grain de beauté plat, de forme irrégulière, sans manifestation particulière. Par conséquent, le mélanome est souvent détecté à un stade avancé, ce qui entraîne des résultats décevants.
Le mélanome métastase-t-il? Oui, et assez rapidement. C'est cette capacité à métastaser qui caractérise l'agressivité des tumeurs malignes. Comparé à d'autres formes de cancer de la peau, guérissables même à un stade relativement avancé, dans le cas du mélanome, « retarder la progression est synonyme de mort ».
Épidémiologie
Parmi toutes les tumeurs malignes, le mélanome représente un à quatre cas sur cent. Les habitants des pays du Sud, d'origine caucasienne et constamment exposés à un ensoleillement naturel accru, sont plus susceptibles de contracter la maladie. Les autres types de cancer de la peau sont dix fois plus fréquents, mais le mélanome les surpasse plusieurs fois en agressivité. Chaque année, environ 50 000 personnes meurent d'un mélanome dans le monde (selon l'Organisation mondiale de la santé).
Les taux d'incidence les plus élevés sont enregistrés chez les Australiens et les Néo-Zélandais blancs (23 à 29,8 cas pour 100 000 habitants). Chez les Européens, ce taux est deux à trois fois inférieur, soit environ 10 consultations primaires pour 100 000 habitants par an. Les Africains et les Asiatiques sont 8 à 10 fois moins susceptibles de souffrir de mélanome que les personnes blanches, quel que soit leur lieu de résidence. Les statistiques montrent que le nombre de cas de tumeurs cutanées malignes est en augmentation, notamment le nombre de patients diagnostiqués avec un mélanome dans le monde, qui double chaque décennie.
Le mélanome est très rarement diagnostiqué chez l'enfant. La plupart des sources indiquent que l'âge le plus probable pour l'apparition du mélanome se situe entre 30 et 50 ans. Les statistiques médicales de la Fédération de Russie indiquent que la plupart des patients consultent pour une tumeur après avoir dépassé le cap des 50 ans (en 2008, l'âge moyen des premiers recours était de 58,7 ans).
Le risque de développer un « cancer de la peau noire », comme on appelle aussi le mélanome, sur une peau apparemment saine et claire est à peu près égal à la probabilité de malignité des nævus existants.
La dégénérescence des mélanocytes peut survenir n'importe où sur la peau, mais la localisation néoplasique la plus fréquente est la peau du dos chez les hommes, celle du tibia chez les femmes et le visage chez les personnes âgées. Le mélanome cutané est deux fois plus fréquent chez les femmes que chez les hommes.
Selon les statistiques, le mélanome métastase toujours dans les ganglions lymphatiques, sans compter les stades initiaux, lorsqu'il n'y a tout simplement pas encore de métastases. Il s'agit du principal organe cible. Ensuite, dans environ 60 % des cas, les métastases se localisent dans la peau.
La fréquence d'apparition des lésions métastatiques des organes internes est la suivante: poumons (environ 36 %), foie (environ un tiers des cas, parfois appelé premier organe cible), cerveau - un cinquième des cas de mélanome secondaire; tissu osseux - jusqu'à 17 %; tube digestif - pas plus de 9 %.
Causes mélanome métastatique
Les rayons ultraviolets stimulent la production de mélatonine. Une exposition excessive aux radiations est responsable de l'apparition de mutations dans les mélanocytes, déclenchant leur croissance et leur reproduction incontrôlées.
L'origine du rayonnement ultraviolet peut également être importante. La lumière naturelle du soleil (généralement des brûlures) peut déclencher le développement d'un mélanome. Dans ce cas, le facteur quantitatif est dangereux. Les rayons ultraviolets artificiels, en particulier ceux obtenus dans les solariums modernes et sécurisés, quelle que soit la durée d'exposition, augmentent le risque de mélanome de 74 %. Cette conclusion a été tirée par des oncologues américains du Minnesota, sur la base des résultats d'une étude de trois ans. Ils ont constaté que le mélanome se développe 2,5 à 3 fois plus souvent chez les adeptes des solariums que chez les personnes n'y ayant jamais été.
Le groupe à risque comprend les personnes à la peau claire – blondes, albinos, rousses. Les personnes ayant des antécédents familiaux de mélanome ou de nombreux grains de beauté doivent être vigilantes. Le risque accru de développer cette tumeur est associé à un trouble héréditaire de l'activité du gène qui inhibe les modifications tumorales dans les cellules.
Les nævus pigmentaires déjà présents sur la peau sont dangereux en termes de transformation maligne: géants, complexes, borderline, bleus. De plus, le nævus d'Ota, la mélanose de Dubreuil et la xérodermie pigmentaire présentent un risque mélanogène.
Les facteurs de risque de développement d’une prolifération maligne des mélanocytes comprennent le fait de vivre dans des zones à forte radioactivité ou à fort ensoleillement, de travailler dans des industries dangereuses, des coups de soleil périodiques ou même uniques pouvant entraîner des cloques, des traumatismes des taches de naissance et des troubles métaboliques.
Chacune des causes mentionnées ci-dessus, souvent combinée, peut déclencher la pathogenèse de l'apparition de mélanocytes atypiques et de leur hyperprolifération. La plupart des patients atteints de mélanome, notamment au stade métastatique, présentent une altération de la séquence normale de la cascade de signalisation du gène BRAF, mais pas tous. Ce n'est pas la seule cible moléculaire dans la pathogenèse du mélanome. D'autres n'ont pas encore été identifiées, mais des efforts importants sont déployés à cette fin.
Le mécanisme de malignité des nævus existants comprend à la fois des facteurs héréditaires et externes – insolation excessive, traumatisme, etc.
La pathogenèse du mélanome se distingue en deux phases principales: superficielle ou horizontale, lorsque la propagation se produit dans le même plan que la surface cutanée, au niveau de l'épithélium, et verticale, lorsque la tumeur commence à se développer vers l'intérieur, dans les couches profondes de la peau et la graisse sous-cutanée. Les métastases apparaissent lorsque le processus passe à la phase de propagation verticale et atteint les vaisseaux lymphatiques et sanguins. Les cellules cancéreuses sont transportées par la lymphe vers les ganglions lymphatiques proches, puis plus éloignés, et, grâce au flux sanguin, elles atteignent même les organes vitaux les plus éloignés. Le mélanome présentant de multiples métastases, non seulement aux ganglions lymphatiques distaux, mais aussi aux organes internes, présente le pronostic le plus sombre. Le diagnostic tardif est la principale raison du diagnostic de « mélanome métastatique ». Il reflète un processus profondément négligé.
Les métastases après l'ablation d'un mélanome sont le plus souvent détectées au cours de la première année. Cependant, il arrive qu'elles apparaissent beaucoup plus tard. Le processus métastatique n'a pas encore été entièrement étudié, mais on sait que, même après avoir pénétré du lit vasculaire vers l'organe cible, les cellules dégénérées et leurs conglomérats peuvent rester cliniquement indétectables pendant longtemps et se manifester de manière inattendue, de nombreuses années plus tard.
Plus le temps écoulé depuis le traitement radical est long, plus le risque estimé de métastases diminue. Après sept ans, il atteint un minimum. Cependant, il existe des cas de métastases tardives (après un intervalle de dix ans sans récidive). Un cas unique de tumeur secondaire est connu, apparu 24 ans après l'ablation de la tumeur primaire.
À quel stade le mélanome métastase-t-il?
Les cliniciens distinguent cinq stades principaux du mélanome (0-IV), en plus, ils distinguent des stades intermédiaires qui prennent en compte l'épaisseur, le taux de division cellulaire dans la lésion, la présence d'ulcères et différents types de métastases.
Au troisième stade du mélanome, des formations secondaires sont déjà détectées dans les ganglions lymphatiques, les vaisseaux et/ou les zones cutanées (satellites) les plus proches. Aux stades IIIA et IIIB, la présence de cellules altérées ne peut être déterminée que par microscopie du frottis et de la lymphe ponctionnée; aux stades IIIC et IIID, une augmentation des ganglions lymphatiques régionaux est constatée par palpation, et les lésions cutanées par examen visuel.
Le stade IV correspond à l'apparition de tumeurs secondaires palpables, au moins dans les ganglions lymphatiques situés à distance du foyer primaire. À ce stade, toutes les zones éloignées de la peau et du tissu musculaire, ainsi que les organes internes, peuvent être touchés. Les localisations les plus fréquentes sont les poumons, le foie, le cerveau et les os. Le diagnostic de mélanome métastatique est posé lorsque des métastases sont détectées.
Aux stades initial (in situ), premier et deuxième du mélanome, sa propagation à la peau et aux ganglions lymphatiques les plus proches est indétectable, même au microscope. Cependant, les concepts oncologiques modernes suggèrent qu'avec l'apparition d'une tumeur maligne, il existe presque immédiatement un risque de métastase. Les cellules modifiées se détachent constamment de la formation primaire et sont transférées vers de nouveaux sites par voie lymphogène (hématogène), où elles s'arrêtent et se développent, formant des métastases. Ce processus est assez complexe: les cellules du lit vasculaire interagissent entre elles et avec d'autres facteurs, et la plupart meurent sans métastases. Au début, les métastases apparaissent lentement et imperceptiblement, mais dans le cas d'un mélanome ayant atteint une profondeur de plus de 1 mm, ce qui correspond uniquement au deuxième stade, il existe déjà un risque de détection de tumeurs secondaires quelque temps après son ablation.
Ce néoplasme est le plus souvent classé à l'aide de la classification TNM développée par l'American Cancer Society, qui reflète trois catégories:
- T (traduction tumorale: tumeur) – reflète la profondeur de la propagation du processus, la présence (absence) de lésions de surface, le taux de division des noyaux des cellules modifiées (le mélanome métastatique est codé T3-T4 avec des ajouts de lettres);
- N (Node Lymph – ganglion lymphatique) – reflète la présence de lésions dans les ganglions lymphatiques, l'index numérique indique leur nombre, l'index des lettres, en particulier b, indique que la lymphadénopathie est palpable ou même visible visuellement;
- M (métastase) – métastase à distance (métastases M1 présentes, M0 – aucune détectée).
Le mélanome touche principalement les ganglions lymphatiques proches les uns des autres, appelés ganglions sentinelles. Au stade métastatique précoce, ils sont retirés; ce stade de la maladie présente un pronostic relativement favorable.
Une métastase cutanée située à une distance maximale de 2 cm de la tumeur mère est appelée métastase satellite. Il s'agit généralement de plusieurs amas de cellules cancéreuses (identifiés au microscope) ou de nodules de petite ou de grande taille. Les néoplasmes secondaires cutanés situés au-delà de cette zone de deux centimètres sont appelés métastases de transit. Les métastases cutanées, en particulier de transit, sont considérées comme un signe défavorable, tout comme celles affectant les organes internes.
 [ 9 ]
[ 9 ]
Symptômes mélanome métastatique
Pour éviter le diagnostic de « mélanome métastatique », vous devez examiner périodiquement les grains de beauté sur votre corps et, si l'un d'entre eux soulève des doutes sur sa bénignité, vous devez consulter un dermato-oncologue.
Les premiers signes qui doivent alerter sont une augmentation notable de la taille du grain de beauté sur la surface de la peau (plus de 5 mm) et/ou verticalement au-dessus; une forme asymétrique, des bords festonnés irréguliers; des changements notables de forme et de couleur: zones dépigmentées asymétriques, points et zones de couleurs différentes. Il existe généralement plusieurs symptômes alarmants; une croissance rapide signifie que le grain de beauté gagne environ un millimètre par mois dans toutes les directions.
Les symptômes ultérieurs comprennent des démangeaisons dans la zone, une inflammation de la peau autour du grain de beauté suspect, une dépigmentation, une perte de poils qui poussaient auparavant dessus, une desquamation de la surface du grain de beauté et l'apparition de nodules sur celui-ci.
Une surface humide, ulcérée ou saignante, sans traumatisme, constitue un symptôme défavorable. Une surface vernie sans motif cutané est également défavorable, tout comme une sensation palpatoire de changement de densité de la formation.
L'apparition de satellites à la surface de la peau entourant un grain de beauté suspect – des nodules ou des taches pigmentées (rose chair), c'est-à-dire des métastases sur la peau voisine, indique que le stade du mélanome est au moins IIIC.
Le mélanome peut se développer sous plusieurs formes. On distingue les suivantes:
- le plus fréquent (plus de 2/3 des cas) - s'étendant superficiellement, ressemblant à une tache brune, presque plate, de forme irrégulière et de couleur inégale (zones plus foncées, couleur chair, gris-rosé), localisées plus souvent sur le tronc et les membres; au fil du temps, la surface s'assombrit, devient brillante, s'abîme facilement, saigne, s'ulcère; la phase horizontale peut durer de plusieurs mois à sept à huit ans (elle a un pronostic plus favorable); après le début de la phase verticale, la tumeur commence à croître vers le haut et vers l'intérieur, des métastases rapides se produisent;
- le mélanome nodulaire (nodulaire) se développe immédiatement verticalement (il n'y a pas de phase de croissance horizontale) - il s'élève au-dessus de la peau en forme de dôme, a une pigmentation différente, souvent inégale (parfois dépigmentée), des limites claires et la forme d'un cercle ou d'un ovale, une surface lisse, brillante et facilement endommagée; parfois, il ressemble à un polype sur une tige; il se développe rapidement - de six mois à un an et demi;
- mélanome lentigo (mélanose maligne) - taches sans forme spécifique ni limites claires, ressemblant à de grandes taches de rousseur, la croissance horizontale est très lente de dix à vingt ans, plus souvent trouvée chez les personnes âgées sur les parties exposées du corps et du visage, la phase verticale se manifeste par le fait que les bordures deviennent en zigzag ou ondulées, la tache commence à s'élever au-dessus de la peau, des nodules, des ulcères, des croûtes, des fissures apparaissent à sa surface - cette phase est lourde d'apparition de métastases;
- Le mélanome tacheté (acral-lentigineux) est un type rare, affecte principalement la peau foncée, se développe sur les doigts, les paumes, les pieds, sous l'ongle (une bande sombre se forme).
Les mélanomes se développant sur les muqueuses présentent un risque élevé de métastases. Ils sont généralement détectés par hasard lors d'examens chez un dentiste, un ORL, un proctologue ou un gynécologue. La pigmentation de ces formations est généralement visible et irrégulière.
L'amélanome asymptomatique est extrêmement rare. Il est souvent diagnostiqué à un stade avancé. Il peut être de tout type: superficiel, nodulaire, lentigineux.
Les signes généraux du mélanome métastatique, comme tous les cancers aux stades avancés, se manifestent par un malaise constant, une anémie, une maigreur, une pâleur, une diminution de l'immunité et, par conséquent, des infections virales respiratoires aiguës lentes sans fin et des exacerbations de pathologies chroniques existantes.
À quoi ressemblent les métastases du mélanome?
Les néoplasmes secondaires cutanés sont visibles. Les métastases satellites se présentent sous la forme de multiples petites taches sombres ou nodules situés à proximité de la tumeur mère ou du site de son ablation. Cette forme est typique des localisations de la formation primaire sur la peau du tronc ou des membres. Les métastases satellites du mélanome se propagent par les vaisseaux lymphatiques et apparaissent dans environ 36 % des cas. Elles peuvent être associées à des métastases ganglionnaires, qui surviennent chez plus de la moitié des patients atteints de mélanome métastatique.
Les nodules (métastases sous-cutanées du mélanome), propagés par la lymphe, ressemblent généralement à des tumeurs sous- ou intradermiques, souvent ulcérées et saignantes. Ils sont généralement localisés. Les foyers nodulaires secondaires, résultant d'une dissémination hématogène, ressemblent à de multiples ganglions ronds ou ovales disséminés sur tout le corps, mais leurs localisations préférées sont le thorax, le dos et l'abdomen. La peau qui les recouvre est intacte, de couleur chair ou bleutée, lorsque la mélanine accumulée transparaît sous sa fine couche. Leur taille varie généralement de 50 mm à 4 cm. Aux tailles supérieures, les tumeurs peuvent fusionner, la peau s'amincit, devient brillante et l'intégrité du tégument est altérée (fissures, ulcères). À première vue, les tumeurs cutanées secondaires peuvent ressembler à des lipomes, des kystes épidermoïdes, des cicatrices ou des dermatoses. Les métastases du mélanome dans le tissu adipeux sous-cutané peuvent ne pas être visibles à l'examen externe, mais peuvent être détectées par palpation.
Les métastases cutanées érysipéliennes du mélanome sont rares (moins de 1,5 %). Dans ce cas, la surface cutanée est envahie par des mélanocytes défectueux par voie lymphatique. Elles sont typiques de la localisation de la tumeur mère sur les zones temporales du cuir chevelu, des poignets, des jambes et du thorax. Leur aspect ressemble à celui de l'érysipèle: la peau autour de la lésion primaire est douloureuse, bleutée et gonflée. Elles peuvent être associées à des lésions satellites.
Rarement, mais un peu plus fréquemment que dans le cas d'un érysipèle (jusqu'à 4 % des cas, principalement en cas de mélanome localisé au tibia), des métastases cutanées thrombophlébitiques surviennent. Les lésions douloureuses sont hyperémiques, avec des veines superficielles dilatées. La localisation est régionale, et la voie de propagation des cellules cancéreuses est lymphogène.
Lorsque les cellules du mélanome se détachent et pénètrent dans le flux lymphatique, elles attaquent d'abord les ganglions sentinelles. Ils constituent la première barrière à la propagation des cellules cancéreuses et sont les premiers à souffrir. Dans un premier temps, les métastases ganglionnaires du mélanome sont détectées par microscopie de leur contenu, obtenu par ponction. À un stade plus avancé, les ganglions les plus proches de la tumeur mère sont déjà hypertrophiés et facilement palpables, voire visibles. Cependant, même si deux ou trois ganglions sentinelles sont touchés et qu'il n'y a plus de propagation, ils peuvent être retirés. Si des métastases sont détectées dans des ganglions distants du système lymphatique, l'état du patient est considéré comme bien pire, bien que leur nombre et leur localisation soient importants.
Le degré de lésion le plus grave correspond à la situation où des cellules cancéreuses errantes se sont installées dans les organes internes. Elles sont transportées par voie hématogène dans tout l'organisme et affectent des organes vitaux, qui, en tout ou partie, sont généralement impossibles à retirer. Concernant les métastases aux organes internes, l'expression « regarder » est incorrecte. Elles se manifestent de manière symptomatique et sont visualisées par diverses méthodes instrumentales – échographie, IRM, radiographie – et sont également détectées par des analyses de laboratoire.
Les métastases cérébrales du mélanome sont des amas de mélanocytes en division continue dans différentes parties du cerveau, ce qui entraîne différents symptômes. Les tumeurs cérébrales métastatiques se caractérisent par un malaise général, une perte d'appétit et de poids, et de la fièvre. Les manifestations cérébrales générales peuvent se manifester par des maux de tête, des nausées, des vomissements, des troubles du sommeil, de la démarche, de la coordination des mouvements, de la mémoire, de la parole et des changements de personnalité. Les métastases cérébrales du mélanome peuvent provoquer une hémorragie intracrânienne, des convulsions, une parésie et une paralysie, ainsi que d'autres troubles neurologiques selon la lésion. Par exemple, les métastases hypophysaires du mélanome se manifestent par des céphalées, une ophtalmoplégie (paralysie du nerf oculomoteur) et d'autres troubles visuels, une soif intense et une polyurie (diabète insipide neurogène). À des fins diagnostiques, l'imagerie par résonance magnétique cérébrale est prescrite, mais elle ne permet pas toujours de déterminer avec précision l'origine et la qualité de la tumeur.
Les métastases hépatiques du mélanome, outre des symptômes généraux de malaise, se manifestent par des nausées et des vomissements constants, notamment après la consommation d'aliments non diététiques, une gêne hépatique et un ictère. La palpation révèle également une augmentation et une compaction de l'organe, ainsi qu'une splénomégalie. L'échographie révèle que la surface du foie est recouverte de tubercules denses.
La composition biochimique du sang est perturbée. Des vomissements incontrôlables durant plus d'une journée, notamment avec du sang, des selles noires et une hypertrophie de l'abdomen sont des symptômes qui nécessitent une prise en charge urgente.
Le mélanome métastase souvent aux poumons; dans certaines sources, cet organe est considéré comme la cible principale, dans d'autres, le foie ou le cerveau. Cette localisation de la tumeur secondaire se manifeste, outre les symptômes généraux, par un essoufflement, une respiration sifflante, une respiration irrégulière, une toux sèche constante avec expectorations mal évacuées, parfois avec un mélange de sang, des douleurs thoraciques et une température élevée.
La tumeur est généralement visualisée par radiographie. Les métastases peuvent être focales et de forme arrondie. Leur faible extension est plus favorable. Elles sont d'origine hématogène. Le plus souvent, dans le mélanome, on observe des métastases infiltrantes d'origine lymphogène, qui ressemblent à un assombrissement local ou à un réseau enchevêtré dans les poumons sur l'image. En pratique, on observe principalement des formes mixtes.
Les métastases osseuses du mélanome se manifestent par des douleurs locales persistantes et des fractures fréquentes. L'apparition de cellules malignes dans les os et la croissance tumorale perturbent l'équilibre métabolique entre les ostéoblastes, qui synthétisent les jeunes cellules de la matrice osseuse, et les ostéoclastes, qui détruisent le tissu osseux. Dans la plupart des cas, les ostéoclastes et les processus de résorption osseuse sont activés sous l'influence des cellules cancéreuses. Cependant, l'activité ostéoblastique prédomine parfois, contribuant à une compaction osseuse anormale, bien que les formes mixtes soient les plus fréquentes.
Le mélanome métastase osseuse est moins fréquent que le foie, les poumons et le cerveau. Les métastases apparaissent d'abord au niveau de la colonne vertébrale, puis au niveau des côtes, du crâne, des os iliaques et du sternum. Ensuite, les cellules cancéreuses envahissent les os du bassin (typique de la localisation de la tumeur mère dans l'aine) et, enfin, les os de l'omoplate. Les tumeurs secondaires sont localisées dans les parties médullaires, qui servent à accumuler le calcium, et elles préfèrent les os spongieux, bien irrigués. Les os tubulaires sont extrêmement rarement impliqués dans le processus pathologique, lorsque tous les emplacements « favorables » sont déjà occupés.
Les processus ostéolytiques conduisent à une hypercalcémie, qui affecte négativement le déroulement de divers processus dans le corps - les reins, les systèmes nerveux central et cardiovasculaire et le tractus gastro-intestinal en souffrent.
Les métastases cardiaques du mélanome apparaissent à un stade avancé de la maladie. Dans le mélanome, cette localisation est plus fréquente que dans les autres foyers primaires. Les cellules cancéreuses migrent souvent vers le cœur depuis les poumons, y parvenant par le système lymphatique et la circulation sanguine. Le plus souvent, les métastases se localisent dans le péricarde, puis dans n'importe quelle cavité cardiaque. Les valvules et l'endocarde sont rarement touchés. Les tumeurs métastatiques cardiaques se manifestent par une altération de l'activité cardiaque, sont détectées tardivement et n'ont pas d'incidence sur le mécanisme de mortalité et de survie.
Si les métastases se propagent au tractus gastro-intestinal, des symptômes dyspeptiques apparaissent. Dans le contexte des manifestations générales d'intoxication cancéreuse, on observe épuisement, faiblesse, douleurs abdominales, flatulences, nausées et vomissements. En cas de localisation œsophagienne, on observe tout d'abord une altération de la déglutition. La douleur est localisée derrière le sternum et dans la partie supérieure de l'abdomen; une perforation des parois et des saignements peuvent survenir. Une tumeur gastrique se caractérise par des douleurs épigastriques, des nausées, des vomissements et des selles noires et goudronneuses. Une tumeur pancréatique secondaire se manifeste par des symptômes de pancréatite chronique. Les métastases intestinales du mélanome sont extrêmement rares, mais elles sont les plus malignes. Elles se manifestent par des symptômes de dysfonctionnement intestinal, pouvant entraîner une perforation des parois ou une occlusion intestinale.
Il est extrêmement rare qu'un mélanome, en tant que néoplasme primaire, se développe sur la muqueuse du tube digestif; des formations secondaires s'y produisent beaucoup plus souvent.
Le mélanome achromatique, c'est-à-dire non coloré, est souvent détecté à un stade avancé, lorsque des métastases sont déjà apparues. Il se caractérise par les mêmes symptômes cliniques, à la différence près qu'il n'est pas caractérisé par une couleur foncée spécifique, ce qui attire immédiatement l'attention. Le mélanome achromatique (non pigmenté) apparaît sur une zone cutanée propre. Ses formes sont normales: couleur chair avec une teinte rougeâtre, rosâtre ou grisâtre. Comme le mélanome pigmenté, il se développe rapidement et change de forme. Il est asymétrique, à bords irréguliers ou nodulaire, peut saigner, démanger, se couvrir de croûtes et d'ulcères.
Les métastases du mélanome non pigmenté se propagent de la même manière et aux mêmes organes. Beaucoup considèrent cette forme de mélanome comme plus maligne; on pense que les métastases apparaissent et se propagent dans tout le corps beaucoup plus tôt que dans le cas d'un cancer « noir » ordinaire. Cette opinion est peut-être due au fait que les patients atteints d'une tumeur achromatique consultent souvent les médecins avec des métastases déjà prononcées, sans savoir qu'ils sont atteints d'un mélanome.
Le mélanome métastatique est souvent douloureux et nécessite parfois un soulagement constant. Les métastases cérébrales et osseuses sont les plus douloureuses.
Complications et conséquences
Les métastases du mélanome sont presque toujours multiples, ce qui les rend très difficiles à combattre. De plus, le stade métastatique survient lorsque l'organisme n'a plus la force de résister. Les tumeurs secondaires perturbent le fonctionnement de tous les organes vitaux et entraînent le décès des patients.
Après l'ablation d'un mélanome, même à un stade initial favorable et en l'absence de métastases détectables, il n'existe aucune garantie d'absence de récidive. Jusqu'à 90 % de ces événements surviennent dans les deux premières années suivant le traitement, mais il est recommandé de se soumettre à des examens réguliers chez un dermato-oncologue, car il arrive que la maladie se déclare après une longue période sans récidive.
Le mélanome métastatique cutané est déjà une forme complexe en soi. De plus, des complications postopératoires fréquentes sont possibles: suppuration, infection, douleur persistante localisée au niveau des incisions.
L'indice mitotique, qui reflète la capacité des cellules à se diviser, est d'une importance capitale pour le pronostic. Un indice mitotique élevé indique une division cellulaire intense. S'agissant de cellules cancéreuses, un mélanome lentigo présentant un indice métastatique élevé (apparemment mitotique) présente une forte probabilité de métastases.
Diagnostics mélanome métastatique
Le premier examen diagnostique consiste en un examen externe du patient, une palpation des ganglions lymphatiques et une dermatoscopie, notamment dans un milieu d'immersion spécial, permettant une bonne visualisation de la couche cornée de l'épiderme et une détermination assez précise de la dangerosité d'un grain de beauté suspect. Pour ce faire, ses paramètres (forme, taille, contours, couleur irrégulière, présence de structures blanc-bleu) sont analysés selon la règle ABCDE. Il existe également un logiciel permettant de comparer les photographies d'un grain de beauté suspect avec celles de la base de données, mais ce type de diagnostic n'est pas encore répandu. En présence d'un nævus suspect, outre un examen approfondi de la peau et des muqueuses visibles, le patient subit une radiographie thoracique en deux incidences (directe et latérale), ainsi qu'une échographie des ganglions lymphatiques, des organes abdominaux et du bassin.
Les méthodes invasives d'examen (biopsie) de la formation primaire elle-même dans le mélanome ne sont pas autorisées. Une analyse cytologique d'un frottis prélevé à la surface de la formation peut être réalisée.
La conclusion finale sur le stade et la morphologie de la formation est tirée après un examen histologique de la môle retirée, la profondeur exacte de sa germination et l'indice mitotique sont déterminés.
Cependant, pour détecter les micrométastases dans les ganglions sentinelles non encore hypertrophiés, la méthode de biopsie à l'aiguille fine par aspiration sous contrôle échographique est de plus en plus utilisée, permettant d'abandonner les dissections ganglionnaires prophylactiques traumatiques.
La biopsie est utilisée pour certaines localisations de métastases, par exemple dans les poumons.
Avant l’opération, le patient subit des tests cliniques standards pour évaluer son état de santé.
Si des signes cliniques indiquent la présence de métastases dans le foie, des tests hépatiques sont effectués et le taux de lactate déshydrogénase (LDH) est évalué.
Les métastases du mélanome sont généralement multiples. Des outils diagnostiques instrumentaux modernes permettent de les détecter: radiographie (radiographie, tomodensitométrie), imagerie par résonance magnétique (IRM), échographie, fibrogastroscopie, scintigraphie.
Diagnostic différentiel
Un diagnostic différentiel est réalisé entre les nævus à risque et les nævus bénins, en fonction du stade de la maladie et de la présence de métastases uniques ou multiples. Ce diagnostic est essentiel pour choisir la stratégie d'assistance la plus efficace.
Aux stades initiaux, ainsi que dans les tumeurs solitaires et métastatiques uniques, le traitement chirurgical est fondamental, même en présence de micrométastases - en association avec un traitement médicamenteux.
On distingue un mélanome disséminé de la peau, pour lequel le traitement chirurgical n'est plus pertinent, mais un traitement médicamenteux palliatif est effectué.
Les tumeurs secondaires se distinguent des autres néoplasmes, souvent bénins, tels que les métastases de lipomes ou de mélanomes de la graisse sous-cutanée, les schwannomes mélaniques du ganglion de Gasser ou les mélanomes métastatiques de la base de la fosse crânienne moyenne. Les métastases cardiaques se distinguent des conséquences cliniques de la chimiothérapie et de l'exposition aux radiations.
 [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ]
[ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ]
Qui contacter?
Plus d'informations sur le traitement
La prévention
Toute maladie est plus facile à prévenir qu'à guérir. Le mélanome est généralement incurable à un stade avancé. Un diagnostic précoce et précis constitue donc la principale prévention de la progression de la maladie et de l'apparition de métastases, lorsque le pronostic vital est plus sombre.
Les experts recommandent d'éliminer tout grain de beauté qui vous dérange, même le plus inoffensif, non pas dans des salons de beauté, mais dans des établissements médicaux spécialisés, en utilisant des méthodes d'élimination qui permettent de procéder à un examen histologique ultérieur du tissu retiré.
La prévention du mélanome repose sur une bonne hygiène de vie au soleil: éviter les coups de soleil, les brûlures et les rougeurs. Les bains de soleil doivent être pratiqués tôt le matin ou après 16 h, lorsque les rayons du soleil sont moins agressifs. Le temps passé au soleil doit également être limité.
Si vous avez des grains de beauté sur votre corps, vous devez essayer de les protéger des rayons du soleil, porter des chapeaux à larges bords les jours ensoleillés, des vêtements légers, naturels mais fermés, utiliser des lunettes de soleil de haute qualité et des crèmes avec un filtre léger d'au moins SPF15.
À la lumière de nouvelles recherches, il est préférable d'éviter complètement de se rendre dans des solariums, car la lumière ultraviolette artificielle, même obtenue à partir des sources les plus modernes et les plus sûres et lorsque les intervalles de temps recommandés sont respectés, n'est pas absolument inoffensive pour la peau.
Les personnes à risque doivent redoubler de prudence.
L'alimentation doit être complète; de nombreux aliments ont des propriétés antitumorales: carottes fraîches, persil, tomates, potiron. Les amateurs de café sont moins susceptibles de développer un cancer de la peau, ont conclu des chercheurs de Boston. Il est utile de consommer des aliments contenant du sélénium (viande et abats, champignons, oignons, ail, pain noir, noix du Brésil) et de la vitamine E (huiles végétales, graines de tournesol et la plupart des noix, pois, haricots, chou, œufs).
Après l'ablation d'un mélanome à un stade précoce, il est recommandé de suivre un traitement à base de plantes médicinales cytostatiques qui préviennent la propagation des métastases. Parmi ces plantes, on trouve le chaga, la veselka, la racine d'or, la chélidoine, le chardon commun, le gui blanc et la liane de Sibérie (prêtre), entre autres. Un traitement homéopathique postopératoire peut également apporter des bénéfices tangibles et prévenir les rechutes.
Prévoir
Si l'on parle de mélanome métastatique avec métastases à distance, les patients présentant un tel diagnostic présentent un risque élevé de décès dans les cinq premières années suivant le diagnostic. Ce risque est estimé à plus de 80 %. Cependant, il n'atteint toujours pas 100 %!
Combien de temps vivent les personnes atteintes d'un mélanome de stade IV? Les données sont décevantes: malgré tous les efforts des médecins, même les patients des groupes de recherche ne survivent en moyenne pas plus d'un an. Bien que différents cas soient connus, une guérison complète est possible; il ne faut donc pas baisser les bras.
La survie à cinq ans est légèrement supérieure chez les patients atteints d'un mélanome de stade léger. Au stade III de la maladie, avec métastases ganglionnaires régionales, ainsi que chez les patients présentant une extension verticale du mélanome à une profondeur supérieure à 4 mm (stades II b et c) après traitement radical, la probabilité de rechute est estimée à 50-80 %.

