Expert médical de l'article
Nouvelles publications
Cardiomyopathie ischémique
Dernière revue: 07.06.2024

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
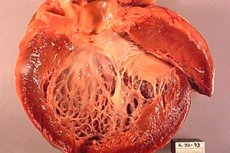
La cardiomyopathie ischémique (ICM) est une maladie cardiaque qui se développe à la suite de l'ischémie du muscle cardiaque, c'est-à-dire une approvisionnement insuffisante du sang et de l'oxygène au muscle cardiaque. Cette condition peut se produire en raison du rétrécissement ou du blocage des artères coronaires qui fournissent du sang au cœur. La cardiomyopathie ischémique peut entraîner une détérioration de la fonction cardiaque et du développement de l'insuffisance cardiaque.
Les facteurs de risque importants pour le développement de la cardiomyopathie ischémique sont l'athérosclérose (dépôt de cholestérol sur les parois artérielles), l'hypertension artérielle (pression artérielle), le tabagisme, le diabète, les troubles du métabolisme des lipides, la prédisposition familiale et d'autres facteurs qui contribuent au développement de l'athérosclérose.
Les principaux symptômes de la cardiomyopathie ischémique peuvent inclure:
- Douleur thoracique ou pression (angine) qui peut se produire avec l'exercice ou le stress.
- Essoufflement et fatigue.
- Ressentir un fort rythme cardiaque ou des rythmes cardiaques irréguliers.
- Gonflement (par exemple, gonflement des jambes).
- Faiblesse et détérioration de la santé générale.
Le diagnostic de la cardiomyopathie ischémique est généralement posé après diverses investigations telles que l'ECG, l'échocardiographie, la coronarographie et les tests d'exercice cardiaque. Le traitement de l'ICM comprend la correction des facteurs de risque (par exemple, le traitement de l'hypertension artérielle, l'arrêt du tabagisme), la pharmacothérapie pour améliorer la circulation sanguine vers le cœur et gérer les symptômes, et parfois la chirurgie telle que l'angioplastie avec le stenting ou la greffe de pontage coronaire. Le traitement peut également inclure des changements de style de vie tels que l'exercice régulier, le régime alimentaire et la consommation modérée d'alcool.
Les soins médicaux précoces et l'adhésion aux recommandations de traitement peuvent améliorer considérablement le pronostic des patients atteints de cardiomyopathie ischémique. [ 1]
Causes cardiomyopathie ischémique
Voici les principales causes de cardiomyopathie ischémique:
- Athérosclérose de l'artère coronaire: La cause la plus courante de la cardiomyopathie coronaire est l'athérosclérose, qui fait former les plaques à l'intérieur des artères, les rétrécissant ou les bloquant. Cela interfère avec l'apport sanguin normal du muscle cardiaque.
- La sténose de l'artère coronaire: l'énose St, ou rétrécissement des artères coronaires peut également provoquer une cardiomyopathie coronaire. Cela peut être dû à l'athérosclérose ainsi qu'à d'autres facteurs.
- Thrombose ou embolie: la formation de caillots sanguins (caillots sanguins) dans les artères coronaires ou une embolie (une partie d'un caillot ou d'une plaque brisant) peut également bloquer l'approvisionnement en sang au cœur et provoquer une cardiomyopathie coronaire.
- Hypertension artérielle: une augmentation persistante de la pression artérielle peut augmenter la charge de travail sur le cœur et conduire au développement de la cardiomyopathie ischémique.
- Diabète: Le diabète sucré est un facteur de risque d'athérosclérose et de cardiomyopathie ischémique, car il peut endommager les parois des vaisseaux et favoriser la formation de plaque.
- Fumer: le tabagisme est un facteur de risque d'athérosclérose et donc de la cardiomyopathie ischémique.
- Prédisposition génétique: les facteurs héréditaires peuvent également jouer un rôle dans le développement de cette maladie.
- Autres facteurs de risque: Cela comprend l'obésité, l'inactivité physique, une mauvaise alimentation, une consommation excessive d'alcool et un stress.
Pathogénèse
La pathogenèse de l'ICM est liée à divers facteurs qui conduisent finalement à la détérioration de la fonction musculaire cardiaque. Voici les principales étapes de la pathogenèse du CHF:
- Athérosclérose de l'artère coronaire: La principale cause de la CAO est l'athérosclérose, dans laquelle la couche intérieure des artères (Intima) devient endommagée et les dépôts gras, appelés plaques, s'accumulent. Ces plaques peuvent croître en taille et usurper la lumière des artères, qui rétrécit ou bloque le flux de sang vers le muscle cardiaque.
- Ischémie: le rétrécissement ou le blocage des artères coronaires entraîne une alimentation limitée en oxygène au cœur, ce qui provoque une ischémie. Le manque d'oxygène peut provoquer des douleurs thoraciques (angine de poitrine) et endommager les cellules cardiaques.
- Destruction des cellules cardiaques: dans l'ischémie chronique, les cellules cardiaques peuvent commencer à mourir en raison du manque d'oxygène. Ce processus est appelé nécrose et peut entraîner une zone de tissu mort dans le cœur.
- Remodelage cardiaque: les dommages permanents aux cellules cardiaques et à la nécrose entraînent un remodelage du cœur. Cela signifie que le muscle cardiaque devient moins capable de se contracter et de pomper le sang efficace.
- Insuffisance cardiaque: Par conséquent, le cœur peut perdre sa capacité à maintenir la production sanguine cardiaque normale, conduisant au développement de l'insuffisance cardiaque. Les patients atteints de l'ICM peuvent ressentir des symptômes tels que l'essoufflement, la fatigue et l'enflure.
Les facteurs de risque tels que le tabagisme, l'hypertension artérielle, le diabète et les troubles du métabolisme des lipides peuvent exacerber le développement de l'athérosclérose et de la cardiomyopathie ischémique.
Symptômes cardiomyopathie ischémique
Les symptômes de la cardiomyopathie ischémique peuvent être similaires à ceux des maladies coronariennes (CHD) et inclure:
- Douleur thoracique (angine de poitrine): douleur ou pression dans la poitrine qui peut se propager au cou, aux épaules, aux bras ou au dos. La douleur survient généralement avec de l'exercice ou du stress et peut se calmer au repos ou après avoir pris la nitroglycérine.
- Essoufflement: essoufflement à court ou à long terme pendant l'activité physique ou même au repos.
- Fatigue et faiblesse: fatigue et faiblesse constantes, en particulier avec un effort léger.
- Palpitations du cœur: rythmes cardiaques inhabituels, pulsation ou sensation de palpitations.
- Bouette: gonflement dans les jambes, les tibias, les chevilles ou même l'abdomen.
- Étourdissements et perte de conscience: ces symptômes peuvent survenir lorsque le cœur ne peut pas fournir suffisamment de sang et d'oxygène au cerveau.
- Perte de poids: perte de poids sans cause apparente.
- Maux de tête: maux de tête, parfois causés par l'hypoxie (manque d'oxygène) en raison d'un mauvais apport sanguin.
Étapes
La cardiomyopathie ischémique peut passer par plusieurs étapes en fonction de la gravité et de la durée de la maladie. Les étapes de l'ICM incluent les éléments suivants:
- Étape latente ou préclinique: À ce stade, le patient peut avoir des risques pour la cardiomyopathie coronaire, tels que l'athérosclérose de l'artère coronaire, mais peut ne pas présenter de symptômes. Il est important d'avoir des examens médicaux réguliers et de contrôler les facteurs de risque.
- Angine pectoralisage: À ce stade, le patient commence à ressentir de la douleur ou de la pression dans la poitrine (angine de poitrine) en réponse à l'exercice ou au stress. Cela est généralement dû à une perturbation temporaire de l'approvisionnement en sang au muscle cardiaque en raison du rétrécissement des artères coronaires.
- Étape d'ischémie aiguë: À ce stade, des épisodes d'ischémie plus graves et prolongés (manque d'approvisionnement en sang au cœur) se produisent. Le patient peut subir des infarctus du myocarde (crises cardiaques) et avoir des dommages importants au muscle cardiaque.
- Étape d'ischémie chronique: Après plusieurs infarctus du myocarde et / ou une ischémie prolongée du muscle cardiaque, une cardiomyopathie ischémique chronique peut se développer. À ce stade, le muscle cardiaque peut perdre sa capacité à se contracter et à pomper le sang efficace, entraînant une baisse de la fonction cardiaque.
- Étape d'insuffisance cardiaque: finalement, le CHF peut conduire au développement d'une insuffisance cardiaque, lorsque le cœur est incapable de pomper le sang efficace dans tout le corps. Cela peut se manifester par un essoufflement, un gonflement, une faiblesse et d'autres symptômes.
Le niveau de gravité et la progression de l'ICM peuvent varier d'un patient à l'autre. [ 2]
Complications et conséquences
La cardiomyopathie ischémique peut provoquer de graves complications et avoir de graves conséquences sur la santé pour le patient, surtout si elle n'est pas traitée correctement ou si le patient ne suit pas les recommandations de traitement. Voici quelques-uns des complications et conséquences possibles:
- Insuffisance cardiaque: l'ICM peut entraîner une capacité altérée du cœur à pomper suffisamment de sang pour répondre aux besoins du corps. Cela peut provoquer des symptômes tels que l'essoufflement, l'enflure et la fatigue.
- Infarctus du myocarde: ICM est l'un des facteurs de risque d'infarctus du myocarde (crise cardiaque) car il est associé à l'athérosclérose et au rétrécissement des artères coronaires.
- Arythmies: La cardiomyopathie ischémique peut provoquer des perturbations du rythme cardiaque, y compris la fibrillation auriculaire et la fibrillation ventriculaire. Ces arythmies peuvent être dangereuses et peuvent nécessiter un traitement.
- Bouette: l'insuffisance cardiaque, qui peut être une complication de l'ICM, peut provoquer un gonflement dans les jambes, les tibias, les chevilles ou même les poumons.
- Mort: Dans les cas graves d'ICM, surtout s'ils ne sont pas traités, cela peut entraîner des complications mortelles telles qu'une insuffisance cardiaque aiguë ou un infarctus du myocarde.
- Limitation d'activité: ICM peut limiter l'activité physique d'un patient et altérer sa qualité de vie.
- Problèmes psychologiques et émotionnels: les maladies cardiaques graves peuvent provoquer un stress, une anxiété et une dépression chez les patients.
- Interventions chirurgicales: Dans certains cas, l'ICM peut nécessiter des procédures chirurgicales telles que l'angioplastie ou la greffe de pontage coronarien.
Diagnostics cardiomyopathie ischémique
Le diagnostic de la cardiomyopathie ischémique comprend un certain nombre de méthodes cliniques, instrumentales et de laboratoire qui aident à déterminer la présence et l'étendue des dommages cardiaques. Voici les principales méthodes de diagnostic ICM:
- Évaluation clinique:
- Rassembler les antécédents médicaux et familiaux: le médecin pose des questions sur les symptômes, le risque de développer l'ICM, la présence de conditions médicales dans la famille et d'autres facteurs de risque.
- Examen physique: Le médecin effectue un examen physique général, notamment en écoutant le cœur et les poumons, évaluant le pouls, la pression artérielle et les signes d'insuffisance cardiaque.
- Électrocardiographie (ECG): un ECG enregistre l'activité électrique du cœur. Des changements ECG tels que les changements de segment ST-T peuvent être observés chez les patients atteints de ICM, ce qui peut indiquer une ischémie du muscle cardiaque.
- Échocardiographie (échographie cardiaque): L'échocardiographie utilise des ondes échographiques pour créer une image du cœur et de ses structures. Cette méthode peut évaluer la taille et la fonction du cœur, détecter les changements dans la contractilité du muscle cardiaque et identifier les lésions de la valve.
- Scintigraphie myocardique: Il s'agit d'une étude de radio-isotope qui peut identifier les zones du muscle cardiaque avec l'approvisionnement en sang limité.
- Coronarographie: Il s'agit d'un test invasif dans lequel un agent de contraste est injecté par un cathéter dans les artères coronaires pour évaluer leur état et détecter les blocages possibles. La coronarographie peut être utilisée pour planifier des procédures chirurgicales telles que l'angioplastie ou le pontage coronarien.
- Tests sanguins: Les tests de laboratoire peuvent inclure la mesure des niveaux de créatinine kinase (CK) et de troponine spécifique cardiaque, ce qui peut indiquer des dommages musculaires cardiaques.
- Test d'exercice: un ECG de contrainte ou un test de contrainte peut être utilisé pour détecter l'ischémie pendant l'activité physique.
Le diagnostic de l'ICM nécessite une combinaison de différentes méthodes, et le choix de recherches spécifiques dépend de la situation clinique et des recommandations du médecin.
Le diagnostic de cardiomyopathie ischémique (ICM) est généralement posé sur la base d'une constellation de symptômes cliniques, de résultats de laboratoire et d'instruments. Voici quelques-uns des critères et des méthodes utilisés pour diagnostiquer ICM:
- Symptômes cliniques: Le patient peut se plaindre de symptômes tels que l'angine de poitrine (douleur thoracique ou pression), l'essoufflement, la fatigue, le rythme cardiaque irrégulier et d'autres signes d'anomalies cardiaques. Il est important d'effectuer un examen approfondi et d'interviewer le patient pour identifier les symptômes caractéristiques.
- Électrocardiogramme (ECG): un ECG peut révéler des changements de rythme cardiaque et d'activité électrique qui sont caractéristiques de l'ICM. Cela peut inclure la présence d'arythmies, des zones de conduction ralentie et des changements dans la forme et la durée des complexes QRS.
- Échocardiographie (échographie cardiaque): L'échocardiographie peut aider à visualiser les structures et la fonction du cœur. Avec l'ECM, les changements dans la structure de la paroi cardiaque et la fonction contractile peuvent être détectés.
- Coronarographie: Il s'agit d'un test invasif qui utilise un agent de contraste pour visualiser les artères coronaires. Si une sténose (rétrécissement) des artères est trouvée, elle peut confirmer la présence d'ischémie et d'AKI.
- Surveillance cardiaque: la surveillance de l'ECG à long terme peut aider à détecter les arythmies et les changements dans l'activité cardiaque qui peuvent être caractéristiques de l'ICM.
- Biomarqueurs: des niveaux élevés de biomarqueurs tels que les troponines et la créatine kinase-MB peuvent indiquer des dommages musculaires cardiaques, qui peuvent se produire dans l'ICM.
- Enquête sur les antécédents médicaux et les facteurs de risque: le médecin examinera également les antécédents médicaux du patient, y compris la présence de facteurs de risque tels que l'hypertension, le diabète, le tabagisme, la prédisposition héréditaire et autres.
Une combinaison de différentes méthodes et investigations est souvent nécessaire pour établir le diagnostic de l'AKI. Il est important que le diagnostic soit posé par un cardiologue, et en cas de présumé AKI, un spécialiste doit être consulté pour un examen et un traitement plus détaillés.
Diagnostic différentiel
Le diagnostic différentiel de la cardiomyopathie ischémique (ICM) consiste à identifier et à distinguer cette condition des autres conditions qui peuvent avoir des symptômes ou des caractéristiques similaires. Il est important d'identifier correctement l'ICM afin de fournir au patient le meilleur traitement et la meilleure gestion de son état. Voici quelques conditions qui peuvent être incluses dans le diagnostic différentiel de l'ICM:
- Cardiomyopathie hypertrophique (HCM): HCM est une condition dans laquelle les parois du ventricule gauche sont trop épaisses, ce qui peut entraîner des symptômes similaires au HCM, comme l'angine de poitrine et la fatigue. Cependant, HCM a d'autres caractéristiques sur l'échocardiographie qui aident au diagnostic différentiel.
- Cardiomyopathie hypertensive: la cardiomyopathie hypertensive est associée à l'hypertension artérielle (pression artérielle élevée). Il peut provoquer un épaississement de la paroi ventriculaire gauche et une angine de poitrine. La détermination et la surveillance des niveaux de la pression artérielle peuvent aider dans le diagnostic différentiel.
- Stenosissyndrome aortique: La sténose aortique est un rétrécissement de la valve aortique du cœur, qui peut provoquer une poitrine et d'autres symptômes similaires à l'ICM.
- Hypertension pulmonary: l'hypertension pulmonaire est une pression accrue dans les artères pulmonaires, ce qui peut également provoquer un essoufflement et une fatigue similaires aux symptômes de l'ICM.
- Autres causes de douleurs thoraciques: les douleurs thoraciques peuvent être causées par diverses raisons telles que l'ostéochondrose, les problèmes respiratoires et même les conditions d'anxiété.
Pour établir un diagnostic différentiel de l'ICM, un médecin peut effectuer un certain nombre de tests, notamment un électrocardiogramme (ECG), une échocardiographie, une coronarographie (angiographie contrastée du cœur) et une revue des antécédents médicaux et des symptômes du patient.
Qui contacter?
Traitement cardiomyopathie ischémique
La cardiomyopathie ischémique (ICM) est une maladie grave, et le traitement implique une approche complète qui peut inclure le traitement médicamenteux, la chirurgie et les changements de style de vie. Voici les principaux aspects du traitement ICM:
-
Thérapie médicamenteuse:
- Médicaments hypocholestérolémiants: les statines peuvent aider à réduire le taux de cholestérol sanguin et à ralentir la progression de l'athérosclérose.
- Médicaments de la pression artérielle: les bêta-bloquants, les inhibiteurs de l'enzyme de conversion de l'angiotensine (ACEIS) et d'autres médicaments sont utilisés pour contrôler la pression artérielle et réduire la charge de travail du cœur.
- Des médicaments pour réduire la pression sur votre cœur: les nitrates et les médicaments antianginaux peuvent aider à soulager les douleurs thoraciques et à réduire la pression sur votre cœur.
- Médicaments antiplaquettaires: L'aspirine et d'autres médicaments sont utilisés pour empêcher les caillots sanguins de se former dans les vaisseaux sanguins.
-
Méthodes chirurgicales:
- Chirurgie coronarienne: Il s'agit d'une intervention chirurgicale dans laquelle les "shunts" (transferts) sont créés autour des zones rétrécies ou bloquées des artères coronaires pour restaurer le flux sanguin normal vers le cœur.
- Angioplastie et stenting: procédures dans lesquelles les artères rétrécies sont élargies et un stent (prothèse) est placé pour garder le navire ouvert.
-
Traitement des troubles du rythme cardiaque: Si un patient a un ICM accompagné d'arythmies, un traitement peut être nécessaire pour éliminer ou contrôler les arythmies.
-
Changements de style de vie:
- Une alimentation saine: suivre un régime qui limite les graisses et le sel peut aider à contrôler les facteurs de risque.
- Activité physique: l'exercice régulier, supervisé par votre médecin, peut renforcer votre cœur et vos vaisseaux sanguins.
- Cessation fumeurs: Le tabagisme est un facteur de risque grave de cardiomyopathie ischémique.
- Gestion du stress: pratiquer la relaxation, la méditation et le maintien du bien-être psychologique peuvent réduire le stress et avoir un impact positif sur la santé cardiaque.
-
Le suivi régulier avec votre médecin: les patients atteints de l'ICM sont invités à surveiller régulièrement leur état et à suivre tous les rendez-vous chez le médecin.
Le traitement de l'ICM doit être individualisé et dépend des circonstances spécifiques et de la gravité de la maladie chez chaque patient. [ 3]
Lignes directrices cliniques
Les recommandations cliniques pour la gestion de la cardiomyopathie ischémique (ICM) peuvent varier en fonction de la gravité de la maladie, des facteurs individuels et des antécédents médicaux du patient. Voici des recommandations générales couramment utilisées pour la gestion de l'ICM:
-
Traitement des médicaments:
- Statines: Des médicaments hypocholestérolémiants tels que l'atorvastatine ou la simvastatine peuvent être prescrits pour réduire le risque d'athérosclérose et empêcher la formation de nouvelles plaques dans les artères.
- Médicaments de pression artérielle: Si un patient a une pression artérielle élevée, les médicaments pour le contrôler peuvent être prescrits.
- Médicaments pour gérer le diabète sucré: si le patient souffre de diabète sucré, le traitement doit être personnalisé pour contrôler la glycémie.
- Thérapie antithrombotique: L'aspirine et / ou d'autres médicaments peuvent être prescrits pour prévenir les caillots sanguins.
-
Traitement des perturbations du rythme cardiaque: si un patient a ICM accompagné d'arythmies, un traitement peut être nécessaire pour les corriger ou les contrôler.
-
Traitement chirurgical:
- Chirurgie de pontage coronaire: Si des artères coronaires rétrécies sont présentes, une chirurgie coronarienne peut être recommandée pour restaurer le flux sanguin normal vers le cœur.
- Angioplastie et stenting: procédures pour élargir et garder les artères rétrécies ouvertes.
-
Changements de style de vie:
- Une alimentation saine: suivre un régime qui limite les graisses et le sel peut aider à contrôler les facteurs de risque.
- Activité physique: l'exercice régulier, supervisé par votre médecin, peut renforcer votre cœur et vos vaisseaux sanguins.
- L'émission fumeuse: le tabagisme est un facteur de risque grave pour l'ICM.
- Gestion du stress: pratiquer la relaxation, la méditation et le maintien du bien-être psychologique peuvent réduire le stress et avoir un impact positif sur la santé cardiaque.
-
Le suivi régulier avec votre médecin: les patients atteints de l'ICM sont invités à surveiller régulièrement leur état et à suivre toutes les commandes du médecin.
-
Suivant les recommandations de votreDoctor: il est important de coopérer avec votre médecin et de suivre ses recommandations pour obtenir les meilleurs résultats de traitement et de gestion pour cette maladie cardiaque.
Le traitement de l'ICM doit être individualisé et les patients doivent discuter de leur plan de traitement avec leur médecin pour déterminer la meilleure façon de gérer cette condition.
Prévoir
Le pronostic de la cardiomyopathie ischémique (ICM) dépend de plusieurs facteurs, notamment la gravité de la maladie, l'efficacité du traitement et l'adhésion du patient aux recommandations de modification du mode de vie. Les facteurs importants affectant le pronostic de l'ICM comprennent:
- Degré de dommages musculaires cardiaques: plus le muscle cardiaque est endommagé et dégénéré, moins le pronostic est favorable. Une fonction cardiaque réduite peut entraîner une insuffisance cardiaque et une qualité de vie réduite.
- Temps pour commencer le traitement: détection précoce et initiation d'un traitement efficace peut améliorer considérablement le pronostic. Le traitement comprend un traitement médicamenteux, une angioplastie, une greffe de pontage coronarien ou même une transplantation cardiaque en cas de décompensation sévère.
- Contrôle des facteurs de risque: contrôler l'hypertension artérielle, réduire le cholestérol, arrêter de fumer, contrôler le diabète sucré et maintenir un mode de vie sain peut améliorer le pronostic et ralentir la progression de l'ICM.
- Mode de vie: L'activité physique, une alimentation saine et la gestion du stress peuvent réduire le fardeau du cœur et aider à améliorer le pronostic.
- Conformité au traitement: il est important de suivre les recommandations de votre médecin et de prendre des médicaments prescrits. Une mauvaise gestion de la maladie peut aggraver le pronostic.
- Cohorbidités: La présence d'autres conditions médicales, telles que la maladie rénale chronique ou le diabète sucré, peut aggraver le pronostic et compliquer le traitement.
Le pronostic de l'ICM peut varier d'un cas à l'autre. Dans certains cas, avec un bon contrôle des facteurs de risque et un traitement efficace, les patients peuvent vivre une vie active et de qualité. Dans d'autres cas, en particulier avec une décompensation cardiaque sévère et un manque de traitement efficace, le pronostic peut être moins favorable.
Causes de la mort
La cardiomyopathie ischémique est une maladie cardiaque grave qui peut entraîner diverses complications et éventuellement provoquer la mort du patient. La principale cause de décès dans l'ICM est généralement une complication telle que:
- Infarctus du myocarde (crise cardiaque): l'une des complications les plus dangereuses de l'ICM. Cette condition se produit lorsque le flux sanguin dans les artères coronaires du cœur est complètement ou partiellement bloqué, entraînant une nécrose d'une partie du muscle cardiaque. Si un infarctus du myocarde n'est pas rapidement suivi par des mesures médicales, cela peut entraîner la mort.
- Insuffisance cardiaque: ICM peut provoquer une insuffisance cardiaque chronique, dans laquelle le cœur est incapable de pomper efficacement le sang dans tout le corps. Cette condition peut entraîner une mauvaise santé et éventuellement provoquer la mort.
- Arythmies: ICM peut provoquer des arythmies cardiaques telles que la fibrillation auriculaire ou la fibrillation ventriculaire. Ces arythmies peuvent être dangereuses et mortelles.
- Angina: ICM peut provoquer une angine (douleur thoracique), ce qui peut entraîner un infarctus du myocarde ou des arythmies s'il n'est pas traité.
- Anévrisme cardiaque et dissection aortique: ces complications peuvent également survenir à la suite de l'ICM et mettent la vie en danger.
Le risque de décès dans l'ICM augmente considérablement si le patient ne reçoit pas de traitement en temps opportun et adéquat, ne contrôle pas les facteurs de risque (par exemple, la pression artérielle, le cholestérol), ne surveille pas le mode de vie et ne suit pas les recommandations du médecin.
Littérature utilisée
- Shlyakhto, E. V. Cardiologie: Guide national / éd. Par E. V. Shlyakhto. - 2e éd., Révision et addendum - Moscou: Geotar-Media, 2021
- Cardiologie selon Hurst. Volumes 1, 2, 3. 2023
- Cardiomyopathie ischémique. Paukov Vyacheslav Semyonovich, Gavrish Alexander Semyonovich. 2015

