Expert médical de l'article
Nouvelles publications
Lymphadénectomie
Dernière revue: 23.04.2024

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
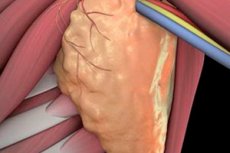
La lymphadénectomie, ou lymphadénectomie, est une intervention chirurgicale qui implique l'ablation des ganglions lymphatiques et un examen plus approfondi de la présence de cellules atypiques. La lymphadénectomie est limitée ou complète, selon l'ampleur de l'opération. La probabilité de développer des complications après une telle procédure est assez élevée. Cependant, l'intervention vous permet souvent d'arrêter la propagation des structures cancéreuses et de sauver ainsi la vie du patient.
Indications pour la procédure
Le principal objectif du système lymphatique est de transporter le liquide des tissus vers le système circulatoire et de fournir une immunité, ce qui implique une protection contre les bactéries, les virus et les cellules atypiques.
Le système lymphatique se compose de nœuds, de vaisseaux et de petits capillaires vasculaires. La lymphe coule à travers les vaisseaux et les nœuds sont des formations en forme de haricot localisées le long de tout le système et agissant comme des filtres qui piègent tous les objets étrangers.
Les plus grands groupes de nœuds sont observés dans le cou, les aisselles, le bassin et l'aine.
Le système lymphatique est le premier à accepter la propagation des cellules tumorales du foyer vers d'autres points du corps: parfois, ces cellules restent dans les ganglions lymphatiques et continuent à y croître. Ce processus est appelé métastase. En supprimant plusieurs ganglions lymphatiques, le médecin peut déterminer si le patient a des métastases.
La lymphadénectomie est utilisée non seulement pour le diagnostic, mais également pour bloquer davantage la divergence des structures cancéreuses dans le corps.
En outre, les indications sont une douleur intense dans la région des ganglions lymphatiques, ainsi que l'inefficacité du traitement conservateur.
La lymphadénectomie pour cancer est une étape intégrale d'une approche qualifiée et complète du traitement de l'oncopathologie. Même avant l'opération, le chirurgien clarifie la probabilité de lésions des ganglions lymphatiques «sentinelles» et de leurs groupes, qui sont directement impliqués dans la sortie de lymphe de la zone touchée par le processus tumoral. La suspicion de la présence de métastases dans un collecteur lymphatique spécifique est une indication directe pour la réalisation d'une lymphadénectomie. En règle générale, les capillaires lymphatiques, les vaisseaux sortants, les directions du flux lymphatique, y compris les ganglions lymphatiques régionaux et distants, ainsi que les tissus environnants sont sujets à élimination. Une telle opération peut améliorer considérablement la qualité de vie des patients postopératoires et accélérer leur rétablissement.
Préparation
La phase préparatoire n'est pas difficile, mais obligatoire. Il comprend les activités séquentielles suivantes:
- Consultation avec l'oncochirurgien qui effectuera la lymphadénectomie, ainsi qu'avec l'anesthésiste.
- Accord sur les principaux points et dates de l'intervention.
- Diagnostic préopératoire, qui comprend une analyse d'urine générale, des tests sanguins généraux et biochimiques, une échographie et parfois une biopsie à l'aiguille fine des ganglions lymphatiques.
- Examen par un thérapeute, avec une évaluation de la probabilité de contre-indications à la chirurgie.
- Annulation de médicaments pouvant affecter négativement le déroulement de l'opération et la période postopératoire (par exemple, anti-inflammatoires non stéroïdiens, barbituriques, héparine, etc.).
- La veille de la lymphadénectomie, le patient doit limiter son alimentation, ne pas trop manger, abandonner les aliments lourds, gras et sucrés. Ne pas manger ni boire le jour de la chirurgie.
Technique lymphadénectomie
Le plus souvent, en présence d'oncologie, les chirurgiens ont recours à des types de lymphadénectomie chirurgicale tels que la dissection des ganglions lymphatiques au niveau des aisselles (pour le cancer du sein), la dissection cervicale (pour le cancer de la glande thyroïde, ou du cou et de la tête), Lymphadénectomie D2 avec ablation des ganglions situés dans l'estomac et le foie et de la rate (pour le cancer de l'estomac). [1]
Dans la plupart des cas, un chirurgien qualifié peut prédire vers quels ganglions lymphatiques les cellules anormales se déplaceront lors de la propagation des métastases. Les nœuds qui seront affectés en premier lieu sont appelés nœuds de signal. C'est pourquoi le médecin supprime d'abord nécessairement ces ganglions, qui sont immédiatement envoyés à la recherche - biopsie des ganglions sentinelles.
Pour déterminer les ganglions prioritaires pour la lymphadénectomie, une procédure de cartographie est effectuée: une substance radio-isotopique (indicateur) est injectée dans la zone touchée, indiquant la direction du flux lymphatique.
La durée de l'opération de lymphadénectomie est en moyenne d'une heure. Cependant, la durée peut varier en fonction de la nature de la chirurgie.
- La lymphadénectomie pelvienne peut être réalisée en utilisant un accès laparoscopique et laparotomie. Lors de la laparoscopie, les conditions du pneumopéritoine sont observées (de 10 à 15 mm Hg), la laparoscopie et les trocarts sont utilisés. Le péritoine pariétal est disséqué sur la zone des vaisseaux iliaques, dans une direction parallèle aux vaisseaux iliaques externes. Assurez-vous d'examiner les uretères. À l'aide de pinces, le tissu périaventique est capturé avec des ganglions lymphatiques et des vaisseaux situés dans la région proximale de l'incision. Une pince fermée décolle le tissu de la partie frontale des vaisseaux iliaques externes. Après cela, le nerf obturateur est isolé et tout le tissu localisé autour des vaisseaux iliaques internes, ainsi que les ganglions lymphatiques, est retiré. Les ganglions lymphatiques situés au niveau de la veine iliaque externe sont particulièrement soigneusement retirés. Il est préférable que la chaîne entière soit excisée dans son ensemble. En conclusion, le tissu adipeux est retiré avec des nœuds localisés à l'intérieur de l'espace entre les vaisseaux artériels et veineux iliaques externes. Le biomatériau est envoyé pour une analyse histologique, les vaisseaux endommagés sont coagulés pour éviter les saignements - pour cela, une électrochirurgie est utilisée. [2]
- La lymphadénectomie inguinale dans la version classique est réalisée selon la description de l'oncologue français Duquesne. L'essence de l'opération consiste en l'excision des ganglions lymphatiques de la zone fémorale-inguinale avec le tissu, le fascia et un élément de la grande veine saphène fémorale. Tout d'abord, le chirurgien fait une incision verticale au-dessus du milieu du ligament inguinal et en dessous, en le disséquant jusqu'à la couche de graisse sous-cutanée. Le tissu cutané est séparé au niveau du fascia sous-cutané superficiel. La graisse sous-cutanée est excisée pour exposer la paroi abdominale iliaque et tout le triangle fémoral. Ensuite, l'incision est étendue à la musculature sous-jacente, après quoi la grande veine saphène est isolée, bandée et croisée au sommet du triangle fémoral. Le tissu avec les ganglions lymphatiques est poussé vers l'intérieur, le muscle sartorius est retiré à l'aide de crochets: cela aide à examiner le lit fémoro-vasculaire. La zone de tissu enlevée et la paroi externe du vagin vasculaire sont isolées des vaisseaux fémoraux, soulevées jusqu'à la zone de fixation de la grande veine saphène directement à la veine fémorale. Le biomatériau est retiré et transféré pour des recherches ultérieures. [3]
- La lymphadénectomie axillaire prend rarement plus de 60 minutes. En règle générale, le chirurgien fait une incision dans la zone de l'aisselle d'environ 50 à 60 mm L'intervention est réalisée sous anesthésie générale, parfois en association avec une mastectomie radicale. Lors d'une tumorectomie, les ganglions peuvent être retirés plus tard ou pendant une intervention chirurgicale. Dans la version classique, les ganglions lymphatiques de la première rangée et de la partie inférieure de la deuxième rangée sont principalement retirés, après quoi ils sont envoyés pour un examen histologique. En général, une dizaine de nœuds sont excisés (une lymphadénectomie complète implique une excision d'environ deux douzaines de nœuds). Dans la version complète, les ganglions lymphatiques appartenant à toutes les rangées de la chaîne axillaire sont excisés, mais de telles opérations ne sont actuellement pas effectuées aussi souvent. L'intervention conservatrice implique la dissection des tissus de cinq à sept centimètres sous l'aisselle. Les tissus prélevés sont envoyés pour examen dont les résultats peuvent être obtenus en quelques jours. Un tel diagnostic est nécessaire pour prescrire un traitement postopératoire supplémentaire, qui peut inclure une chimiothérapie, une radiothérapie, etc. [4]
- La lymphadénectomie cervicale est due au fait que des métastases de foyers oncologiques du cou et de la tête se trouvent souvent dans les ganglions lymphatiques cervicaux régionaux. Dans ce cas, l'intervention Crail, du nom du chirurgien américain, est considérée comme l'option classique. L'opération consiste en l'ablation complexe des ganglions suprahyoïdiens, cervicaux et supraclaviculaires d'un côté, simultanément avec la glande salivaire sous-maxillaire, la veine jugulaire interne, les muscles scapulo-hyoïdiens et sterno-cléido-mastoïdiens. La lymphadénectomie cervicale est indiquée pour le cancer de la région laryngé-gorge, de la glande thyroïde, des glandes salivaires, de la langue, de la bouche ou du nasopharynx. Le plus souvent, ces options chirurgicales sont effectuées sous la forme d'une ablation radicale de tous les ganglions lymphatiques cervicaux (niveau 1-5), d'une excision modifiée ou sélective ou d'une méthode radicale étendue. Une autre méthode courante est considérée comme une intervention douce, impliquant l'ablation des ganglions lymphatiques et des tissus. Cette méthode est appelée dissection cervicale fonctionnelle: pendant l'opération, le muscle sternocléidomastoïdien, la veine jugulaire interne et le nerf accessoire sont préservés. [5]
- La lymphadénectomie inguinale-fémorale est utilisée pour éliminer les métastases cancéreuses dans les ganglions lymphatiques inguinaux et fémoraux. Le chirurgien fait deux incisions semi-ovales dans une direction parallèle à l'aine. Après dissection de la peau et de la couche adipeuse sous-cutanée, les lambeaux tissulaires sont séparés jusqu'à l'aponévrose des muscles obliques externes de l'abdomen et jusqu'au milieu du triangle fémoral. Le ligament inguinal est sectionné en enlevant le fascia de la musculature oblique externe. Le tissu pré-pubien est retiré, la base du triangle fémoral est exposée. Ensuite, la fibre est coupée, en partant de la pointe de l'épine iliaque antéro-supérieure jusqu'au milieu du triangle fémoral, ainsi que du tubercule de l'os pubien jusqu'à l'apex. Le bloc de tissu et les ganglions lymphatiques est retiré, après quoi ils procèdent à la lymphadénectomie iliaque. Une telle technique opératoire permet de réduire la durée des cicatrices, de réduire le risque d'infection pénétrant dans la plaie et d'optimiser l'aspect esthétique de la zone postopératoire. [6]
- La lymphadénectomie rétropéritonéale consiste à retirer les ganglions rétropéritonéaux du système lymphatique. La chirurgie abdominale consiste en une excision radicale des tissus adipeux, des ganglions lymphatiques de l'espace rétropéritonéal. Les complications postopératoires possibles peuvent être l'infertilité, l'éjaculation rétrograde dans la vessie. Ceci est dû au fait que lors de l'intervention, les fibres sympathiques efférentes postganglionnaires, responsables de l'éjaculation, sont croisées et se situent en para-aortal sous le niveau de l'abduction de l'artère mésentérique inférieure. Les foyers métastatiques minimaux sont considérés comme ceux dont les dimensions ne dépassent pas 20 mm: après l'élimination de ces métastases, la probabilité de complications postopératoires est réduite au minimum. [7]
- La lymphadénectomie iliaque est réalisée dans le cadre de la chirurgie ilio-inguinale-fémorale avec métastases vérifiées aux ganglions lymphatiques inguinaux. La lymphadénectomie bilatérale est appropriée pour les lésions cancéreuses du pénis ou de la vulve. La méthode classique de Duquesne, décrite au siècle dernier, est utilisée. Une longue incision longitudinale est pratiquée au milieu du ligament inguinal (avec son intersection). Le point d'incision supérieur est situé à 7 cm au-dessus du ligament inguinal et le point inférieur coïncide avec l'apex du triangle fémoral. Les greffes tissulaires sont séparées selon le niveau du fascia sous-cutané superficiel, la couche adipeuse sous-cutanée est excisée, exposant la partie iliaque de la paroi abdominale avec le triangle fémoral. Ensuite, un grand vaisseau veineux sous-cutané est isolé, ligaturé et croisé dans le coin inférieur de la plaie, le bloc de ganglions lymphatiques avec des fibres est pris vers l'intérieur et les muscles du tailleur vers l'extérieur. Les tissus prélevés sont progressivement séparés des vaisseaux fémoraux, les élevant jusqu'à la zone de confluence du grand vaisseau veineux saphène du fémur et de la veine fémorale. Les muscles obliques nerveux et externes sont disséqués, le péritoine est déplacé dans la direction médiale, les tissus et les ganglions lymphatiques sont séparés le long des vaisseaux iliaques. Le tissu iliaque est prélevé avec le tissu fémoral-inguinal. Les tissus sont suturés en couches. Si nécessaire, une chirurgie plastique de la région de l'aine est effectuée. La lymphadénectomie ilio-inguinale-fémorale implique généralement l'ablation d'une moyenne de huit à onze nœuds. [8]
- La lymphadénectomie para-aortique est une excision radicale des ganglions lymphatiques périaortiques. L'intervention est réalisée sous anesthésie générale en utilisant des méthodes endovidéochirurgicales. La portée d'une telle opération comprend le prélèvement de tissu contenant des ganglions lymphatiques au-dessus et en dessous du niveau de l'artère mésentérique inférieure, jusqu'à la ligne supérieure dans la zone du bord supérieur de la veine rénale gauche. La lymphadénectomie para-aortique est utilisée avec succès pour traiter le cancer de l'endomètre. Une laparotomie médiane est réalisée au-dessus du foramen ombilical et est réalisée sous la symphyse pubienne. L'utilisation d'un accès extra-péritonéal est possible. Le ligament rond utérin est sectionné pour éviter d'endommager les vaisseaux épigastriques inférieurs. Le péritoine pariétal est disséqué, la zone de l'uretère est visualisée. Le ligament entonnoir-pelvien est sectionné, ligaturé. Le péritoine est disséqué vers le bas jusqu'au ligament utérin rond le long de l'artère iliaque externe. Le ligament est serré, croisé et attaché. La lymphadénectomie est réalisée directement près de la branche de l'artère iliaque interne. Le bloc tissulaire séparé, situé latéralement au système vasculaire, est serré et sectionné, et l'extrémité proximale est ligaturée pour bloquer le flux lymphatique. Ensuite, le tissu transvasal et les ganglions lymphatiques sont retirés le long des parois latérales des vaisseaux jusqu'au niveau du nerf obturateur. Les ganglions qui sont médiaux par rapport à l'artère iliaque externe et à l'entrée du canal fémoral sont également soumis à une excision. La couche adipeuse avec des ganglions lymphatiques le long de la veine iliaque externe jusqu'à la fosse obturatrice est également séparée. Après avoir détecté le nerf obturateur, la fosse obturatrice est visualisée et le tissu est retiré entre le nerf obturateur et le vaisseau artériel de la vessie supérieure. Le tissu est serré, croisé et attaché. Les manipulations sont effectuées très soigneusement, en évitant d'endommager les veines. Ensuite, l'artère utérine est sectionnée et ligaturée, et les ganglions lymphatiques le long des vaisseaux iliaques internes sont retirés. Les nœuds supprimés sont envoyés pour un examen histologique. [9], [10]
- La lymphadénectomie pour le cancer du sein est réalisée en relation avec les ganglions situés dans l'aisselle du côté affecté. L'excision peut également s'étendre aux ganglions cervicaux, supraclaviculaires et sous-claviers. L'opération est réalisée en combinaison avec l'ablation du sein, en tout ou en partie. Le chirurgien fait une incision dans les aisselles jusqu'à 6 cm de long La lymphadénectomie est réalisée directement à plusieurs niveaux de disposition mutuelle des nœuds au muscle pectoral mineur. Le premier niveau comprend les ganglions lymphatiques situés sous ce muscle, le deuxième niveau - ceux qui sont immédiatement en dessous du muscle et le troisième - ceux situés au-dessus du muscle pectoral. Dans le hall de la tumorectomie, les nœuds du premier et du deuxième niveau sont supprimés. Si une mastectomie est effectuée - une résection radicale de la glande mammaire avec lymphadénectomie régionale, les ganglions appartenant aux premier, deuxième et troisième niveaux sont excisés, avec une reconstruction mammaire plastique supplémentaire. Une telle opération prend environ une heure et demie en moyenne. [11]
À ce jour, les experts ne sont pas parvenus à un consensus sur l'opportunité de retirer tous les ganglions lymphatiques régionaux pour tout processus oncologique dans les glandes mammaires. La plupart des chirurgiens et mammologues estiment qu'une telle intervention radicale n'est nécessaire que dans les cas extrêmes, lorsqu'il existe un risque clair de propagation de métastases. La présence d'une telle indication est vérifiée en effectuant une biopsie sentinelle, ou une biopsie ganglionnaire sentinelle. Les ganglions sentinelles comprennent ceux qui sont les plus proches du foyer de la tumeur - c'est en eux que les cellules atypiques tombent d'abord et que les métastases se forment. Par conséquent, une intervention impliquant l'ablation d'un ganglion sentinelle devient toujours la bonne façon de déterminer la probabilité de métastase d'un néoplasme. Si la biopsie montre un résultat négatif (aucune cellule anormale n'est trouvée), il n'est pas nécessaire de procéder à une lymphadénectomie à grande échelle avec élimination de tous les niveaux des ganglions lymphatiques. [12], [13]
- La thyroïdectomie avec lymphadénectomie est une chirurgie standard du cancer de la thyroïde. Le plus souvent, un tel cancer métastase au sixième groupe (central) de ganglions lymphatiques cervicaux. Les experts recommandent et pratiquent la thyroïdectomie avec ablation centrale simultanée des ganglions lymphatiques pour les tumeurs cancéreuses de plus de 10 mm. Cette approche réduit la probabilité de rechute et élimine la nécessité d'une chirurgie répétée dans ce domaine. Dans ce cas, la lymphadénectomie centrale implique l'excision des ganglions pré-laryngé, de paire et prétrachéale, ainsi que ceux situés le long de la surface interne de l'artère carotide et de la veine jugulaire interne. [14]
- La résection du rectum avec lymphadénectomie étendue peut être réalisée selon différentes méthodes, qui dépendent principalement du segment intestinal dans lequel la tumeur se développe. Si le tiers supérieur du rectum est touché, une opération appelée résection antérieure est effectuée. Si le tiers central est affecté, l'opération antérieure basse est effectuée. Les première et deuxième interventions sont effectuées à travers la cavité abdominale. Le médecin fait une incision dans la paroi abdominale à gauche du nombril. Après avoir trouvé et retiré le foyer de la tumeur, il connecte les segments restants de l'intestin, enlève les ganglions lymphatiques voisins, examine attentivement tous les tissus et les sutures. Si nécessaire, un drainage est installé (pendant plusieurs jours). Le plus difficile et traumatisant pour le patient est l'ablation chirurgicale du tiers rectal inférieur. Cette intervention est appelée résection périnéale abdominale, ou opération de Miles: elle implique l'ablation de la tumeur en conjonction avec l'anus. Afin de fournir au patient la possibilité de selles, le chirurgien crée une colostomie permanente. Le déroulement de l'opération est généralement le suivant: le médecin fait une incision dans le segment inférieur de la cavité abdominale et dans la région périnéale, enlève le sigmoïde et le rectum, ainsi que l'anus et les ganglions lymphatiques voisins. Dans la plupart des cas, le patient doit subir un traitement supplémentaire avec des médicaments de chimiothérapie. Une telle intervention peut durer plusieurs heures (en moyenne - 2,5 heures). [15],
- La lymphadénectomie pancréatoduodénale est un type courant de chirurgie pour l'adénocarcinome de la tête du pancréas, qui comporte deux rangées de ganglions lymphatiques régionaux. Ces nœuds entourent l'organe ou sont situés autour de gros vaisseaux voisins (l'aorte abdominale avec des branches, y compris le tronc coeliaque, les artères rénales et mésentériques supérieures). Pour clarifier le stade oncologique du cancer du pancréas, il est recommandé de retirer et de soumettre au diagnostic histologique au moins dix ganglions lymphatiques. Après avoir traversé le ligament gastrocolique, le chirurgien effectue une viscérolyse d'adhésion dans la bourse omentale, mobilise le bord inférieur de la glande, exposant la veine mésentérique supérieure. Ensuite, il traverse les vaisseaux gastro-épiploïques droits. Le duodénum est mobilisé selon la méthode de Kocher et sectionné dans le segment proximal. De plus, des parties du ligament hépatoduodénal sont mobilisées, l'artère gastroduodénale et l'intestin grêle sont croisés. Après mobilisation du processus non terminé, une lymphadénectomie est réalisée le long du vaisseau artériel mésentérique supérieur. [16]
- La lymphadénectomie pour le cancer gastrique peut être réalisée de trois manières. La première option est une gastrectomie classique, au cours de laquelle une dissection des ganglions lymphatiques D1 est effectuée, y compris l'ablation des ganglions lymphatiques paragastriques - 1-6 rangées de ganglions régionaux selon la classification japonaise. La deuxième option est une gastrectomie radicale avec dissection des ganglions lymphatiques D2, y compris des lymphobases localisées dans le sens des branches du tronc coeliaque - rangée de ganglions lymphatiques 7-11. La troisième option est représentée par une gastrectomie radicale étendue avec ablation des ganglions lymphatiques rétropéritonéaux (12 à 16 rangées). Le choix de l'un ou l'autre type de chirurgie avec lymphadénectomie est directement lié au stade du cancer de l'estomac. Par exemple, au premier stade "A", une intervention chirurgicale radicale peut impliquer la réalisation d'une résection endoscopique de la muqueuse gastrique ou l'utilisation d'autres techniques jusqu'à la gastrectomie classique. [17]
Lymphadénectomie pour résection du côlon
La chirurgie du côlon peut être réalisée selon plusieurs méthodes, en fonction de la partie intestinale où se trouve un foyer de tumeur. Habituellement, le segment affecté de l'intestin est retiré, ainsi que les ganglions lymphatiques dans lesquels la lymphe s'écoule de la tumeur. En effet, la lymphadénectomie peut réduire le risque de récidive du cancer. En outre, les spécialistes pourront examiner attentivement les structures retirées, ce qui affectera directement la nature du traitement ultérieur. [18]
L'ablation chirurgicale d'un élément de l'intestin est appelée colectomie. Si le foyer oncologique est supprimé, situé dans la moitié droite du côlon, alors ils parlent d'hémicolectomie droite, et si dans la moitié gauche, d'hémicolectomie gauche. La résection standard implique l'ablation jusqu'à 40 cm du côlon, bien que ce chiffre dépende en grande partie du poids corporel et de la taille du patient.
La résection distale est dite si les deux tiers distaux du côlon sigmoïde et le tiers supérieur du rectum sont enlevés, et la ligature des vaisseaux rectaux et sigmoïdes supérieurs est effectuée. Pour restaurer la fonction du rectum, une anastomose est appliquée.
L'hémilectomie gauche avec lymphadénectomie étendue implique l'ablation du côlon gauche, qui comprend la moitié sigmoïde, descendante et distale du côlon transverse. La ligature et la transection des vaisseaux inférieurs du mésentère sont effectuées et une anastomose transverso-rectale se forme.
L'hémilectomie du côté droit avec lymphadénectomie étendue comprend la résection du caecum et de l'élément distal de l'iléon - environ 100-150 mm. Le côlon ascendant et le tiers proximal du côlon transverse sont également enlevés, ligaturés et sectionnés, les vaisseaux de l'iléocôlon, l'artère du côlon droit et la branche droite de l'artère du milieu du côlon. De plus, une anastomose iléotransverse se forme.
Il existe une autre variante de l'opération: l'ablation sous-totale avec résection de l'ensemble du côlon sans l'élément distal du côlon sigmoïde. Dans ce cas, tous les vaisseaux de base qui fournissent de la nourriture au côlon sont séparés.
Classification de la lymphadénectomie
Différents types de cancers nécessitent différentes quantités de lymphadénectomie. Pour désigner une résection plus complète, un terme tel que lymphadénectomie étendue est utilisé, qui, à son tour, est subdivisé en un certain nombre de sous-types, en fonction de l'emplacement des ganglions lymphatiques retirés, par exemple:
- lymphadénectomie aorto-iliaque;
- pancreatoduodenal;
- ilio-pelvien, etc.
Contrairement à la lymphadénectomie régionale étendue, il ne s'agit que de l'ablation de certains ganglions lymphatiques proches du foyer tumoral.
Un terme auxiliaire est la lymphadénectomie radicale, qui implique l'ablation de la totalité ou du nombre dominant de ganglions lymphatiques situés à proximité du néoplasme (à travers le flux lymphatique).
Selon la méthode de l'opération, l'ablation des ganglions lymphatiques peut être abdominale ou laparoscopique.
La lymphadénectomie laparoscopique est réalisée par accès par des perforations dans la peau, à travers lesquelles le chirurgien insère un appareil et des instruments laparoscopiques spéciaux. Cette méthode est moins traumatisante et moins souvent accompagnée du développement de complications. Les lymphadénectomies de la cavité sont aujourd'hui moins fréquentes: il s'agit de la technique classique, lorsque les tissus sont disséqués par incision, et un accès direct direct est fourni. Après une chirurgie laparoscopique, la guérison est beaucoup plus rapide et le risque de saignement et d'infection de la plaie est réduit.
Lymphadénectomie et lymphadénectomie
Les interventions radicales classiques dans le traitement des maladies oncologiques consistaient en l'ablation monobloc des ganglions lymphatiques régionaux. En ce qui concerne la dissection préventive étendue des ganglions lymphatiques, le terme est utilisé pour décrire les opérations chirurgicales visant à retirer l'organe affecté et les zones présentant des métastases régionales. Il s'avère que le nom lymphadénectomie suggère une intervention plus étendue, contrairement au terme lymphadénectomie, car il implique l'excision non seulement des ganglions lymphatiques, mais aussi de toute la section du flux lymphatique, ainsi que de la couche de graisse sous-cutanée environnante à l'intérieur les gaines de fascia. Ainsi, il convient de parler de lymphadénectomie si une ablation régionale des ganglions lymphatiques est effectuée, et de lymphadénectomie - si les ganglions lymphatiques, les vaisseaux et le tissu adipeux sont retirés.
Contre-indications à la procédure
La lymphadénectomie n'est pas prescrite s'il n'y a pas de possibilité d'élimination complète de la tumeur primitive. Cela se produit si le processus tumoral a été détecté à un stade avancé de développement. Dans ce cas, nous ne parlons pas tant d'une contre-indication que de l'inefficacité de la lymphadénectomie, car le foyer tumoral a déjà réussi à propager ses cellules non seulement vers les ganglions lymphatiques les plus proches, mais également vers les tissus et organes distants. Même après l'excision des ganglions lymphatiques, des structures atypiques resteront dans le corps, provoquant le développement de nouveaux foyers cancéreux (secondaires).
La lymphadénectomie n'est pas pratiquée si le patient est dans un état grave - par exemple, souffre de maladies graves du système cardiovasculaire, du foie, des reins ou s'il développe un accident vasculaire cérébral aigu. De telles pathologies peuvent interférer à la fois avec l'opération en général et la performance de l'anesthésie.
Conséquences après la procédure
La conséquence indésirable la plus fréquente après une lymphadénectomie est le lymphœdème, une complication qui se manifeste par la difficulté à sortir de la lymphe de la zone d'opération. Un trouble similaire se développe chez environ un patient sur dix. Le principal symptôme est un œdème tissulaire sévère. La maladie a plusieurs stades de développement:
- Le gonflement se produit tout au long de la journée, mais disparaît lorsque la zone endommagée est debout. Si vous appuyez avec votre doigt, une sorte de "fossette" se forme, qui disparaît lentement.
- L'œdème est présent quelle que soit la position de la zone endommagée. La peau devient plus dense, la "fosse" n'apparaît pas lorsqu'elle est pressée.
- L'œdème est prononcé, comme "l'éléphantiasis" (éléphantiasis).
Si le premier stade du lymphœdème est détecté, il est nécessaire de consulter d'urgence un médecin. Cela arrêtera le développement ultérieur de la pathologie et, dans certains cas, réduira sa manifestation.
En plus de l'œdème, les saignements, qui se trouvent au début de la période postopératoire, peuvent devenir des conditions dangereuses.
Complications après la procédure
En général, les médecins font parfois face aux complications probables suivantes associées à la lymphadénectomie:
- Perte ou détérioration de la sensibilité dans la zone de l'opération, qui est causée par des dommages (coupures) des fibres nerveuses. Chez la plupart des patients, la sensibilité est rétablie après un certain laps de temps.
- Sentiment de faiblesse, d'engourdissement, de "rampement", de contractures, ce qui nécessite la nomination d'exercices thérapeutiques spéciaux pour réduire la sensation d'inconfort.
- Le lymphœdème est un œdème lymphatique.
- Phlébite dans la zone de l'opération, avec une transition possible vers la thrombophlébite. Avec la nomination opportune de médicaments anticoagulants et anti-inflammatoires, ces phénomènes disparaissent rapidement.
- Accession d'infection, qui s'accompagne de douleur, de rougeur et de gonflement dans la zone d'intervention. Cette condition nécessite la nomination d'une antibiothérapie.
Les complications les plus courantes associées à la lymphadénectomie se développent chez les patients âgés et ceux atteints de diabète et d'obésité.
Soins après la procédure
Immédiatement après la lymphadénectomie, le patient est transféré en salle de réveil: il y est observé jusqu'à la fin de l'anesthésie. Si tout est en ordre, le patient est transporté dans un service régulier.
Si nécessaire, la zone touchée reçoit une position surélevée. Par exemple, après une lymphadénectomie axillaire, le bras est soulevé du côté de l'intervention, et après le retrait des ganglions lymphatiques inguinaux, les jambes du patient sont soulevées.
Parfois, pendant les premiers jours après l'opération, un cathéter est attaché au patient pour recueillir l'urine, et dans certains cas, un sac de colostomie temporaire ou permanent (selon l'endroit et dans quelle mesure la lymphadénectomie a été réalisée).
Si un drain a été installé pendant l'opération, il est retiré à mesure que la condition s'améliore (généralement après quelques jours).
Si le patient ne peut pas se nourrir seul, des nutriments lui sont injectés par voie intraveineuse. Si la chirurgie a affecté le système digestif, le patient sera informé des modifications du régime alimentaire.
La durée de l'hospitalisation est négociée individuellement.
Après la sortie, il est conseillé au patient de ne pas soulever ni de transporter d'objets lourds, d'éviter de porter des vêtements ou des accessoires serrés et oppressants.
Des mesures de rééducation sont indiquées pour tous les patients ayant subi une lymphadénectomie. Ces mesures permettent:
- prévenir l'apparition de problèmes psychologiques;
- éliminer la douleur;
- prévenir le développement de complications;
- revenir rapidement au mode de vie habituel.
Les techniques de rééducation standard comprennent la thérapie par l'exercice (un ensemble spécial d'exercices), la physiothérapie, la thérapie vitaminique et un traitement conservateur supplémentaire. Les principales procédures visent à restaurer la nutrition tissulaire et la circulation lymphatique, à accélérer la circulation sanguine et à guérir.
Si, après une lymphadénectomie, le patient a de la fièvre ou des symptômes suspects tels que des frissons, des nausées, des vomissements paroxystiques, des difficultés d'excrétion urinaire et fécale, des saignements ou une douleur intense apparaissent soudainement, il est alors nécessaire d'en informer d'urgence le chirurgien.
Lymphomassage après chirurgie lymphadénectomie axillaire
Le massage de drainage lymphatique est une procédure de physiothérapie dont le but principal est d'accélérer le flux lymphatique. Une personne qui effectue un lymphomassage doit avoir une idée de l'emplacement du système lymphatique et de la direction du mouvement lymphatique. La procédure ne doit pas être douloureuse, c'est pourquoi des caresses et une légère pression sont recommandées comme effets de base. Il est préférable de faire les séances 1 à 2 fois par semaine. [19]
Sous l'influence de ce massage, le flux lymphatique est stimulé, ce qui contribue à:
- réduction de l'œdème tissulaire;
- augmentation de la turgescence cutanée;
- optimisation des processus métaboliques;
- l'amélioration de l'immunité locale;
- activation de la circulation sanguine.
La contre-indication au lymphomassage après une lymphadénectomie peut être:
- thrombophlébite aiguë;
- maladies de la peau;
- maladies du système cardiovasculaire;
- pathologies infectieuses.
Après une séance de dix minutes, le patient doit s'allonger calmement. Vous pouvez boire un verre d'eau tiède. Le résultat devient perceptible, en règle générale, après la première ou la deuxième procédure.
Commentaires
La lymphadénectomie est souvent une procédure obligatoire qui détermine l'efficacité du traitement. L'intervention implique l'ablation des ganglions lymphatiques affectés ou suspects, puis leur envoi au laboratoire pour un examen histologique. Les critiques sur l'opération sont pour la plupart positives, car grâce à elle, il est possible de prévenir la propagation de la pathologie, de réduire ou d'éliminer complètement les manifestations de la maladie. Les complications après l'intervention sont rares, si vous suivez les recommandations strictes de votre médecin:
- limiter l'activité et ne pas charger la partie opérée du corps;
- ne pas pincer ou tirer le côté affecté avec des vêtements ou des accessoires;
- éviter la position jambe-jambe (pour les patients ayant subi une lymphadénectomie inguinale).
L'incidence des complications dépend également de la zone touchée dans laquelle la lymphadénectomie est réalisée. Par exemple, l'ablation des ganglions lymphatiques axillaires dans environ 10% des cas conduit au développement d'un lymphœdème et d'une gêne cutanée. L'ablation des ganglions lymphatiques pelviens est compliquée par un lymphœdème dans seulement 6% des cas, et inguinale - dans 15% des cas. Cependant, beaucoup dépend de l'état de santé général du patient et des qualifications du médecin opérant.

