Expert médical de l'article
Nouvelles publications
Glandes parathyroïdes
Dernière revue: 23.04.2024

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
En 1879, le scientifique suédois S. Sandstrom a décrit les glandes parathyroïdes chez l'homme et leur a donné le nom. Les glandes parathyroïdes sont des organes vitaux. Leur fonction est la production et la sécrétion de l'hormone parathyroïdienne (PTH) - l'un des principaux régulateurs du métabolisme du calcium et du phosphore.
Glande parathyroïde apparié supérieure (glandula parathyroidea supérieure) et de la glande parathyroïde inférieure (glandula parathyroidea inférieur) - est veau ronde ou ovoïde disposée sur la surface arrière de chacun des lobes de la glande thyroïde, une au- dessus du fer, et l'autre - le fond. La longueur de chaque glande est 4-8 mm, largeur - 3-4 mm, épaisseur - 2-3 mm. Le nombre de ces glandes n'est pas constant et peut varier de 2 à 7-8, en moyenne il y en a quatre. La masse totale des glandes est en moyenne de 1,18 g.
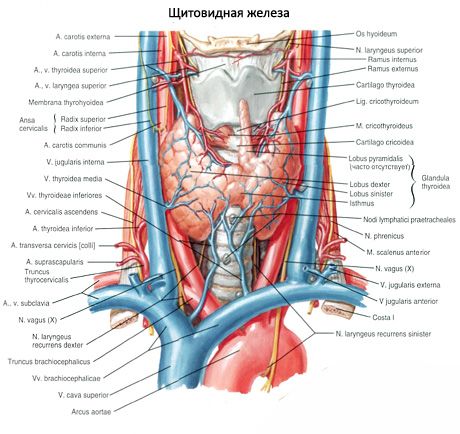
Les glandes parathyroïdes (parathyroïdiennes) diffèrent de la glande thyroïde par une coloration plus claire (chez les enfants, elles sont rose pâle, chez les adultes elles sont brun jaunâtre). Souvent, les glandes parathyroïdes sont situées sur le site de pénétration dans la glande thyroïde des artères thyroïdiennes inférieures ou de leurs branches. À partir des tissus environnants, les glandes parathyroïdes sont séparées par leur propre capsule fibreuse, à partir de laquelle les couches de tissu conjonctif quittent les glandes. Ces derniers contiennent un grand nombre de vaisseaux sanguins et divisent les glandes parathyroïdes en groupes de cellules épithéliales.
Les glandes parenchymateuses sont formées par les parathyrocytes principaux et acidophiles, formant des brins et des amas, entourés par de minces faisceaux de fibres de tissu conjonctif. Les deux types de cellules sont considérés comme différents stades de développement des paratyrocytes. Les principaux paratyrocytes ont une forme polyédrique, un cytoplasme basophile avec un grand nombre de ribosomes. Parmi ces cellules sécrètent sombre (activement sécrétant) et léger (moins actif). Les paratyrocytes acidophiles sont grands, avec des contours nets, contiennent beaucoup de petites mitochondries avec des particules de glycogène.
L'hormone parathyroïdienne (hormone parathyroïdienne), une hormone protéique, participe à la régulation du métabolisme phosphore-calcium. L'hormone parathyroïdienne diminue la libération de calcium dans l'urine, augmente son absorption dans l'intestin en présence de vitamine D. L'antagoniste de l'hormone parathyroïdienne est la thyrécalcitonine.
Embryogenèse des glandes parathyroïdes
Les glandes parathyroïdes se développent à partir de l'épithélium des poches branchiales III et IV. Sur la 7e semaine de germes cellules épithéliales sont isolées des parois maillants et poche pendant la croissance de mélange dans une direction caudale. À l'avenir, les glandes parathyroïdes qui se forment occupent une position constante sur les surfaces postérieures des lobes droit et gauche de la glande thyroïde.
 [7], [8], [9], [10], [11], [12],
[7], [8], [9], [10], [11], [12],
Vaisseaux et nerfs des glandes parathyroïdes
La circulation sanguine des glandes parathyroïdes est assurée par les branches des artères thyroïdiennes supérieures et inférieures, ainsi que par les branches de l'œsophage et de la trachée. Le sang veineux coule le long des veines du même nom. L'innervation des glandes parathyroïdes est similaire à l'innervation de la glande thyroïde.
Caractéristiques de l'âge des glandes parathyroïdes
La masse totale des glandes parathyroïdes chez le nouveau-né varie de 6 à 9 mg. Au cours de la première année de vie, leur masse totale augmente de 3-4 fois, à l'âge de 5 ans, elle double et 10 ans triplent. Après 20 ans, la masse totale de quatre glandes parathyroïdes atteint 120-140 mg et reste constante jusqu'à un âge avancé. Dans toutes les périodes d'âge, la masse des glandes parathyroïdes chez les femmes est un peu plus grande que celle des hommes.
Habituellement, un homme a deux paires de glandes parathyroïdes (supérieure et inférieure), situées sur la face postérieure de la glande thyroïde, à l'extérieur de la capsule, près des pôles supérieur et inférieur. Cependant, le nombre et l'emplacement des glandes parathyroïdes peuvent varier; parfois jusqu'à 12 glandes parathyroïdes sont trouvées. Ils peuvent être localisés dans les tissus de la thyroïde et du thymus, dans le médiastin antérieur et postérieur, dans le péricarde, derrière l'œsophage, dans la zone de bifurcation carotidienne. Les glandes parathyroïdes supérieures ont la forme d'un ovoïde aplati, les inférieures globulaires. Leurs tailles sont d'environ 6x3 à 4x1,5 - 3 mm, la masse totale de 0,05 à 0,5 g, la couleur est rougeâtre ou brun jaunâtre. L'approvisionnement en sang des glandes parathyroïdes est effectué principalement par des branches de l'artère thyroïdienne inférieure, l'écoulement veineux se produit à travers les veines de la glande thyroïde, de l'œsophage et de la trachée. Les glandes parathyroïdes sont sympathiques aux fibres sympathiques des nerfs récurrents et supérieurs du larynx; l'innervation parasympathique est réalisée par les nerfs vagues. Les glandes parathyroïdes sont recouvertes d'une fine capsule de tissu conjonctif; Les cloisons divergentes pénètrent dans les glandes. Ils contiennent des vaisseaux sanguins et des fibres nerveuses. Le parenchyme des glandes parathyroïdes est constitué de parathyroïdes, ou cellules majeures, parmi lesquelles le degré de colorabilité distingue la lumière active hormonale ou brillante, ainsi que les cellules sombres au repos. Les cellules principales forment des amas, des brins et des grappes, et chez les personnes âgées - et les follicules avec un colloïde dans la cavité. Chez les adultes, les cellules apparaissent principalement à la périphérie des glandes parathyroïdiennes colorées avec des cellules éosiniques, éosinophiles ou oxyphiles, qui sont des cellules principales dégénérescentes. Dans la glande parathyroïde, des formes transitionnelles peuvent également être trouvées entre les cellules principales et les cellules oxyphiles.
Les premiers succès pour clarifier la synthèse des questions, des structures de décodage échange de PTH d'études ont été réalisées après 1972 .. Hormone parathyroïdienne - est un polypeptide à chaîne unique consistant en 84 résidus d'acides aminés dépourvue de cystéine ayant un poids moléculaire d'environ 9500 daltons, est produite dans les glandes parathyroïdes d'un bioprécurseur - proparatgormona (proPTG) ayant 6 acides aminés supplémentaires au NH 2 -kontse. ProPTG synthétisé dans les cellules principales de glandes parathyroïdes (dans leur réticulum endoplasmique granuleux) et pendant un clivage protéolytique dans l'appareil de Golgi se transforme en une hormone parathyroïdienne. Son activité biologique est sensiblement inférieure à celle de la PTH. Apparemment, proPTG dans le sang des personnes en bonne santé manque, mais dans des conditions pathologiques (adénome des glandes parathyroïdes), il peut être sécrété dans le sang le long de la PTH. Récemment prédécesseur proPTG a été découvert - preproPTG contenant un 25 résidus d'acides aminés supplémentaires à l'extrémité NH2-terminale. Ainsi, preproPTG contient 115 résidus d'acides aminés, proPTG-90 et PTH-84.
Maintenant, la structure de l'hormone parathyroïdienne bovine et porcine a été entièrement établie. L'hormone parathyroïdienne provenant des adénomes des glandes parathyroïdes est isolée, mais sa structure n'est que partiellement déchiffrée. Il existe des différences dans la structure de l'hormone parathyroïdienne, cependant, la parathormone des animaux et des humains présente une réactivité croisée. Un polypeptide constitué des 34 premiers résidus d'acides aminés préserve pratiquement l'activité biologique de l'hormone naturelle. Cela nous permet de supposer que le% restant de la molécule à l'extrémité carboxyle n'est pas directement lié aux principaux effets de l'hormone parathyroïdienne. Une certaine activité biologique et immunologique de l'hormone parathyroïdienne est également montrée par son 1-29ème fragment. L'action immunologique est également possédée par le fragment biologiquement inactif 53-84, c'est-à-dire que ces propriétés d'une parathormone montrent au moins 2 parties de sa molécule.
La circulation dans le sang de l'hormone parathyroïdienne est hétérogène, elle diffère de l'hormone native sécrétée par les glandes parathyroïdes. Il y a au moins trois types différents d'hormone parathyroïdienne dans le sang: une hormone parathyroïdienne intacte avec un poids moléculaire de 9500 daltons; des substances biologiquement inactives de la partie carboxyle de la molécule d'hormone parathyroïdienne avec un poids moléculaire de 7000-7500 daltons; substances biologiquement actives ayant un poids moléculaire d'environ 4000 daltons.
Des fragments encore plus petits ont été trouvés dans le sang veineux, ce qui indique leur formation à la périphérie. Les principaux organes dans lesquels se forment des fragments d'hormone parathyroïdienne sont le foie et les reins. La fragmentation de l'hormone parathyroïdienne dans ces organes augmente avec la pathologie hépatique et l'insuffisance rénale chronique (IRC). Dans ces conditions, les fragments d'hormone parathyroïdienne persistent dans la circulation sanguine beaucoup plus longtemps que chez les personnes en bonne santé. Le foie absorbe principalement l'hormone parathyroïdienne intacte, mais n'élimine pas du sang les fragments carboxy-terminaux ou aminoterminaux de l'hormone parathyroïdienne. Le rôle principal dans le métabolisme de l'hormone parathyroïdienne est joué par les reins. Ils représentent près de 60% de la clairance métabolique de l'hormone immunoréactive carboxylterminale et 45% du fragment aminoterminal de l'hormone parathyroïdienne. Le principal domaine du métabolisme du fragment aminoterminal actif de l'hormone parathyroïdienne est constitué par les os.
La sécrétion pulsée de l'hormone parathyroïdienne, la plus intense la nuit, a été détectée. Après 3-4 heures du début de la nuit de sommeil, son contenu dans le sang est 2,5-3 fois plus élevé que le niveau quotidien moyen.
La fonction principale de l'hormone parathyroïdienne est le maintien de l'homéostasie du calcium. Cependant, le calcium sérique (notamment au total et ionisé) est le principal régulateur de la sécrétion de l'hormone parathyroïdienne (réduction du calcium stimule la sécrétion de l'hormone parathyroïdienne, l'augmentation - supprime), à savoir, la régulation est effectuée sur le principe de contre-réaction ... Dans l'hypocalcémie, la conversion du proPTG en hormone parathyroïdienne est améliorée. La libération de l'hormone parathyroïdienne joue un rôle important dans la teneur en magnésium sanguin (niveaux élevés de faible et stimule - inhibe la sécrétion de l'hormone parathyroïdienne). Les principales cibles sont les reins parathormone, et les os du squelette, mais nous savons que l'effet de l'hormone parathyroïdienne sur l'absorption du calcium dans l'intestin, la tolérance aux glucides, lipides dans le sérum sanguin, son rôle dans le développement de l'impuissance, des démangeaisons et ainsi de suite. D.
Pour caractériser l'effet de l'hormone parathyroïdienne sur l'os, il est nécessaire de donner de brèves informations sur la structure du tissu osseux, les particularités de sa résorption physiologique et son remodelage.
On sait que la majeure partie du calcium présent dans le corps (jusqu'à 99%) est contenue dans le tissu osseux. Comme il se trouve dans l'os sous la forme de composés phosphore-calcium, on trouve également dans les os% de la teneur totale en phosphore. Leur tissu, malgré l'apparence statique, est constamment remodelé, activement vascularisé et possède des propriétés mécaniques élevées. L'os est un "dépôt" dynamique de phosphore, de magnésium et d'autres composés nécessaires pour maintenir l'homéostasie dans le métabolisme des minéraux. Sa structure comprend des composants minéraux denses, qui sont étroitement liés à la matrice organique, constituée de 90 à 95% de collagène, de petites quantités de mucopolysaccharides et de protéines autres que le collagène. La partie minérale de l'os est constituée d'hydroxyapatite - sa formule empirique est Ca10 (PO4) 6 (OH) 2 - et le phosphate de calcium amorphe.
L'os est formé par des ostéoblastes provenant de cellules mésenchymateuses indifférenciées. Ce sont des cellules mononucléées impliquées dans la synthèse des composants de la matrice organique de l'os. Ils sont situés dans une monocouche sur la surface de l'os et sont en contact étroit avec l'ostéoïde. Les ostéoblastes sont responsables du dépôt de l'ostéoïde et de sa minéralisation subséquente. Le produit de leur vie est la phosphatase alcaline, dont le contenu dans le sang est un indicateur indirect de leur activité. Entourés d'une ostéine minéralisée, certains ostéoblastes se transforment en ostéocytes - cellules mononucléaires dont le cytoplasme forme des tubules associés aux tubules des ostéocytes voisins. Ils ne participent pas au remodelage osseux, mais sont impliqués dans le processus de destruction périlacunaire, qui est important pour la régulation rapide des taux sériques de calcium. La résorption osseuse est réalisée par des ostéoclastes - des polynucléaires géants, qui sont apparemment formés par la fusion de macrophages mononucléaires. On suppose également que les précurseurs des ostéoclastes peuvent être des cellules souches hématopoïétiques de la moelle osseuse. Ils sont mobiles, forment une couche en contact avec l'os, située dans les zones de sa plus grande résorption. En raison de l'isolement des enzymes protéolytiques et de la phosphatase acide, les ostéoclastes provoquent la dégradation du collagène, la destruction de l'hydroxyapatite et l'élimination des minéraux de la matrice. Le tissu osseux nouvellement formé et légèrement minéralisé (ostéoïde) résiste à la résorption ostéoclastique. Les fonctions des ostéoblastes et des ostéoclastes sont indépendantes, mais cohérentes les unes avec les autres, ce qui conduit à un remodelage normal du squelette. La croissance de l'os en longueur dépend de l'ossification enchondrale, la croissance de la largeur et l'épaisseur de celle-ci - de l'ossification périostée. Des études cliniques avec 47 Ca ont montré que chaque année jusqu'à 18% de la teneur totale en calcium dans le squelette est mis à jour. Si les os sont endommagés (fractures, processus infectieux), l'os réséqué est résorbé et un nouvel os se forme.
Les complexes de cellules impliqués dans le processus local de résorption osseuse et de formation osseuse sont appelés les unités de remodelage multicellulaires de base (BMI - Basic multicellular unit). Ils régulent la concentration locale en calcium, phosphore et autres ions, la synthèse des composants organiques de l'os, en particulier le collagène, son organisation et sa minéralisation.
L'action principale de l'hormone parathyroïdienne dans les os du squelette est l'intensification des processus de résorption, affectant à la fois les composants minéraux et organiques de la structure osseuse. L'hormone parathyroïdienne favorise la croissance des ostéoclastes et leur activité, ce qui s'accompagne d'une action ostéolytique accrue et d'une augmentation de la résorption osseuse. Cela dissout les cristaux d'hydroxyapatite avec la libération de calcium et de phosphore dans le sang. Ce processus est le mécanisme principal pour augmenter le niveau de calcium dans le sang. Il se compose de trois éléments: la mobilisation du calcium de l'os périlacunaire (ostéocytes profonds); prolifération de cellules ostéo-progénitrices dans les ostéoclastes; maintenir un taux constant de calcium dans le sang en régulant sa libération de l'os (ostéocytes superficiels).
Ainsi, l'hormone parathyroïdienne augmente initialement l'activité des ostéocytes et des ostéoclastes, renforçant l'ostéolyse, provoquant une augmentation du taux de calcium dans le sang et augmentant l'excrétion dans l'urine et l'hydroxyproline. C'est le premier effet qualitatif et rapide de l'hormone parathyroïdienne. Le second effet de l'action de l'hormone parathyroïdienne sur l'os est quantitatif. Il est associé à une augmentation du pool d'ostéoclastes. Avec l'ostéolyse active, il y a un stimulus pour augmenter la reproduction des ostéoblastes, et la résorption et la formation de l'os avec une prédominance de la résorption est activée. Avec un excès d'hormone parathyroïdienne, un équilibre osseux négatif se produit. Ceci est accompagné d'une libération excessive d'hydroxyproline, un produit de la dégradation du collagène et des acides sialiques, qui font partie de la structure des mucopolysaccharides. L'hormone parathyroïdienne active l'adénosine monophosphate cyclique (AMPc). L'excrétion accrue d'AMPc dans l'urine après l'administration de l'hormone parathyroïdienne peut servir d'indicateur de la sensibilité des tissus à celle-ci.
L'impact le plus important de l'hormone parathyroïdienne sur le rein est sa capacité à réduire la réabsorption du phosphore, ce qui augmente la phosphaturie. Le mécanisme de réduction des différentes parties du nephron est différent: dans la partie proximale de cet effet est dû à l'augmentation de la perméabilité à l' hormone parathyroïdienne et se produit avec la participation de l' AMPc dans l'extrémité distale - est indépendante de l' AMPc. L'effet phosphaturique de l'hormone parathyroïdienne change avec la carence en vitamine D, l'acidose métabolique et une diminution de la teneur en phosphore. Les hormones parathyroïdiennes augmentent légèrement la réabsorption tubulaire totale du calcium. En même temps, il le réduit dans le proximal et l'augmente dans les parties distales. Ce dernier a un rôle dominant - l'hormone parathyroïdienne diminue la clairance du calcium. L'hormone parathyroïdienne diminue la réabsorption tubulaire du sodium et de son bicarbonate, ce qui explique le développement de l'acidose dans l'hyperparathyroïdie. Il augmente la formation de 1,25-dihydroxycholécalciférol 1,25 (OH 2 ) D 3 - la forme active de la vitamine D 3 dans les reins . Ce composé augmente la réabsorption du calcium dans l'intestin grêle en stimulant l'activité d'une protéine de liaison au calcium spécifique (Ca-CaBP) dans sa paroi.
Le niveau normal de l'hormone parathyroïdienne est en moyenne de 0,15-0,6 ng / ml. Cela varie en fonction de l'âge et du sexe. La teneur moyenne de l'hormone parathyroïdienne dans le sang des personnes âgées de 20 à 29 ans (0,245 ± 0,017) ng / ml, 80-89 ans - (0,545 ± 0,048) ng / ml; le taux d'hormone parathyroïdienne chez les femmes de 70 ans - (0,728 ± 0,051) ng / ml, chez les hommes du même âge - (0,466 ± 0,40) ng / ml. Ainsi, la teneur en hormone parathyroïdienne augmente avec l'âge, mais plus encore chez les femmes.
En règle générale, plusieurs tests différents doivent être utilisés pour le diagnostic différentiel de l'hypercalcémie.
Nous présentons la classification clinico-pathogénique développée par nous, basée sur la classification de OV Nikolaev et VN Tarkaeva (1974).
Classification clinico-pathogénétique des maladies associées à une altération de la sécrétion de l'hormone parathyroïdienne et de sa sensibilité
Hyperparathyroïdie primaire
- Par pathogenèse:
- adénome hyperfonctionnel (adénomes);
- hyperplasie OGZHZH;
- carcinome hyperfonctionnel des glandes parathyroïdes;
- néoplasie endocrinienne multiple de type I avec hyperparathyroïdie (syndrome de Vermeer);
- néoplasie endocrinienne multiple de type II avec hyperparathyroïdie (syndrome de Sipple).
- Par des caractéristiques cliniques:
- forme osseuse:
- ostéoporotique,
- ostéite fibro-kystique,
- "Pagetoid";
- forme visceropathique:
- avec une lésion primaire des reins, du tractus gastro-intestinal, de la sphère neuropsychique;
- forme mixte.
- forme osseuse:
- En aval:
- pointu;
- chronique
Hyperparathyroïdie secondaire (hyperfonctionnement secondaire et hyperplasie des glandes parathyroïdes avec hypocalcémie prolongée et hyperphosphatémie)
- Pathologie rénale:
- insuffisance rénale chronique;
- tubulopathie (comme Albright-Fanconi);
- rachitisme rénal.
- Pathologie intestinale:
- syndrome d'absorption intestinale avec facultés affaiblies.
- Pathologie osseuse:
- l'ostéomalacie sénile;
- puerpérale;
- idiopathique;
- La maladie de Paget
- Insuffisance de vitamine D:
- maladie rénale;
- foie;
- enzymopathies héréditaires.
- Maladies malignes: myélome.
hyperparathyroïdie tertiaire
- Adénome autonome (adénomes) des glandes parathyroïdes, se développant dans le contexte d'une hyperparathyroïdie secondaire à long terme.
Pseudohyperparathyroïdie
- Production d'hormone parathyroïdienne par des tumeurs d'origine non parathyroïdienne.
Formulations kystiques et tumorales hormonales inactives des glandes parathyroïdes
- Le kyste
- Tumeurs hormonales inactives ou carcinome.
Gipoparatireoz
- Maldéveloppement congénital ou absence de glandes parathyroïdiennes.
- Idiopathique, genèse auto-immune.
- Postopératoire, développé en relation avec l'élimination des glandes parathyroïdes.
- Postopératoire en raison d'une diminution de l'apport sanguin et de l'innervation.
- Lésions radiologiques, exogènes et endogènes (radiothérapie à distance, traitement de la glande thyroïde par l'iode radioactif).
- Dommages aux glandes parathyroïdes avec hémorragie, infarctus.
- Dommages infectieux
Pseudohypoparathyroïdie
- Je tape - insensibilité des organes cibles à l'hormone parathyroïdienne, dépendante de l'adénylate cyclase;
- Le type II est l'insensibilité des organes cibles à l'hormone parathyroïdienne, indépendante de l'adénylate cyclase, éventuellement de la genèse auto-immune.
Pseudo pseudohypyparatyreosis
La présence de signes somatiques de pseudohypoparathyroïdie chez des parents sains dans les familles de patients atteints de pseudohypoparathyroïdie sans troubles biochimiques caractéristiques et sans tétanie.

