Expert médical de l'article
Nouvelles publications
Dommages au ligament croisé antérieur
Dernière revue: 23.04.2024

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
Depuis plusieurs décennies, des travaux ont été menés pour étudier les résultats du traitement arthroscopique des lésions de l'appareil capsulaire-ligamentaire de l'articulation du genou.
Malgré la diversité du traitement arthroscopique de l'instabilité antérieure post-traumatique du genou, il y a encore un pourcentage important de mauvais résultats, dont les causes les plus importantes sont les complications à la suite d'erreurs dans les étapes du diagnostic, le traitement chirurgical et la réhabilitation de l'instabilité antérieure post-traumatique des patients.
Dans la littérature, les complications possibles après traitement arthroscopique de l'instabilité post-traumatique antérieure sont assez largement discutées. Cependant, peu d'attention est accordée à l'analyse de leurs causes et des méthodes pour les corriger.
Épidémiologie
Le problème du traitement des patients atteints de pathologie du genou reste à ce jour important et l'un des plus difficiles en traumatologie . L'articulation du genou est l'articulation la plus souvent blessée, elle représente jusqu'à 50% de toutes les blessures articulaires et jusqu'à 24% des blessures du membre inférieur.
Selon divers auteurs, les ruptures des ligaments croisés de l'articulation du genou sont rencontrées avec une fréquence de 7,3 à 62% parmi toutes les lésions de l'appareil capsulaire-ligamentaire de l'articulation du genou.
Diagnostics lésion du ligament croisé antérieur
Tous les patients avant la chirurgie primaire ont effectué un examen clinique et radiologique. Effectuer l'anamnèse, l'examen, la palpation, l'examen clinique des lésions des structures du genou, la radiographie, l'analyse générale du sang et de l'urine, les analyses biochimiques de sang et d'urine. Selon les indications, les études instrumentales suivantes sont réalisées: test sur CT-1000, CT, IRM, échographie. L'arthroscopie diagnostique précède immédiatement le traitement chirurgical.
L'examen du patient commence par la clarification des plaintes et la collecte de l'anamnèse. Il est important de déterminer le mécanisme d'endommagement de l'appareil lombaire et ligamentaire de l'articulation du genou et de recueillir des informations sur les opérations transférées sur l'articulation du genou. Un examen plus approfondi est effectué, la palpation, mesure de la circonférence du joint, de déterminer l'amplitude des mouvements passifs et actifs sont aussi couramment utilisés questionnaire table d'essai Lysholm pour les athlètes et échelle de 100 points destinés à Tsito pour les patients avec moins de revendications physiques.
Évaluation de la fonction des membres inférieurs est effectuée sur les paramètres suivants: les plaintes d'instabilité dans l'articulation, la possibilité de retrait actif de la capacité de soutien biais pathologique tibia passivement donné, boiterie, effectuer des tâches motrices spécifiques, la puissance maximale des muscles périarticulaires en fonctionnement continu, le gaspillage des muscles de la cuisse, le tonus musculaire, les plaintes les douleurs articulaires, la présence de la synovite, les capacités correspondant à moteur niveau des revendications fonctionnels.
Chaque attribut est évalué sur une échelle de 5 points: 5 points - aucun changement pathologique, compensation des fonctions; 4-3 points - changements modérément exprimés, sous-compensation; 2-0 points - changements prononcés, décompensation.
L'évaluation des résultats du traitement comprend trois degrés: bon (plus de 77 points), satisfaisant (67-76 points) et insatisfaisant (moins de 66 points).
L'un des critères d'évaluation subjective des résultats du traitement est l'évaluation par le patient de son état fonctionnel. La condition d'un bon résultat est la restauration de la capacité fonctionnelle. Sans cela, les résultats du traitement sont considérés comme satisfaisants ou insatisfaisants.
Lors d'un examen clinique, le volume des mouvements est évalué et des tests de stabilité sont effectués. Il est toujours important d'éliminer le symptôme du tiroir avant.
Les patients se plaignent de douleurs et / ou de sentiments d'instabilité dans l'articulation. La douleur peut être causée par l'instabilité même ou les dommages associés au cartilage ou au ménisque. Certains patients ne peuvent pas se souvenir des dommages antérieurs, subitement en mois ou en années prêter attention à l'articulation du genou. Les patients décrivent rarement l'articulation du genou comme instable. Ils décrivent généralement l'incertitude, le relâchement, l'incapacité de contrôler les mouvements dans l'articulation endommagée.
Crépitation caractéristique sous la rotule due à la biomécanique de l'articulation fémoro-patellaire.
Souvent dominants sont les symptômes secondaires: l'épanchement chronique dans l'articulation, les changements dégénératifs dans l'articulation ou le kyste de Baker.
L'état des structures stabilisatrices actives-dynamiques avant et après l'opération est également important. Cela est dû à l'obtention d'un effet stabilisant assez fiable grâce aux muscles périarticulaires.
Une grande importance est attachée à l'indicateur de la force musculaire.
Pour le diagnostic de l'instabilité antérieure et d'évaluer ses résultats à long terme du traitement en utilisant les tests les plus instructifs: symptôme avant « tiroir » en position neutre, la jambe, le test enlèvement test adduktsionny, Lachman-test.
Un indicateur important de l'état fonctionnel est la capacité d'éliminer activement le déplacement pathologique prescrit passivement du tibia par rapport à la hanche.
A partir de tâches motrices spéciales, nous appliquons la marche, la course, le saut, l'escalade d'escaliers, les squats, etc.
Une considération obligatoire est donnée à l'endurance des muscles périarticulaires pendant un travail prolongé.
Test passif complexe comprend symptôme avant « tiroir » dans trois positions d'enlèvement inférieure de la jambe et adduktsionny essais à 0 et 20 ° de flexion dans l'articulation, essai rekurvatsii et le test de point d'appui décalage latéral, Lachman-Trillat, la mesure de rotation pathologique du tibia.
Le complexe de test actif comprend un test actif du tiroir avant dans trois positions du tibia, des tests d'abduction active et d'adduction à 0 et 20 ° de flexion dans le test actif de Lachman.
Pour déterminer l'endommagement ou l'infériorité du ligament croisé antérieur, le symptôme du «tiroir» antérieur est utilisé - le déplacement passif de la jambe (translation antérieure), également avec une flexion différente du tibia. Recommander de se concentrer sur l'un des plus acceptés, selon les nuances de la littérature de ce symptôme: I degré (+) - 6-10 mm, II degré (++) -11-15 mm, III degré (+++) - plus de 15 mm .
En outre, le symptôme du «tiroir» avant doit être évalué avec une installation de rotation différente de la jambe - 30 °, rotation externe ou interne.
Le symptôme de Lachman est reconnu comme le test le plus pathognomonique pour la détection d'une lésion du ligament croisé antérieur ou de sa greffe. On croit qu'il donne plus d'informations sur l'état de la blessure du ligament croisé antérieur dans la COP aiguë, étant donné que sa performance est presque totalement absent résistance musculaire translation antéropostérieure (déplacement) tibia, ainsi que la CdP d'instabilité chronique.
Lachman-test est effectué dans la position située sur le dos. L'évaluation du test de Lachman est effectuée en fonction de la taille du déplacement antérieur du tibia par rapport au fémur. Certains auteurs utilisent les gradations suivantes: I degré (+) - 5 mm (3-6 mm), II degré (++) - 8 mm (5-9 mm), III degré (+++) - 13 mm (9- 16 mm), degré IV (++++) - 18 mm (jusqu'à 20 mm). Dans le but d'unifier le système d'évaluation, nous utilisons une gradation à trois degrés similaire à celle précédemment décrite pour le symptôme du tiroir avant.
Point de rotation décalage de symptôme, ou un symptôme de la subluxation antérieure de la dynamique du tibia (décalage de test de pivotement), également appelés symptômes pathognomoniques pour endommager le ligament croisé antérieur dans une moindre mesure, il est caractéristique pour la combinaison avec une rupture de la face interne des structures ligamentaires.
Les tests sont effectués dans la position située sur le dos, les muscles des jambes doivent être détendus. Un bras saisit le pied et tourne le tibia vers l'intérieur, l'autre se situe dans la région du condyle latéral de la cuisse. Avec une flexion lente de la COP à 140-150 °, la main ressent l'apparition d'une subluxation antérieure du tibia, qui est éliminée par une flexion supplémentaire.
Test Pivotshift aucun Macintosh n'est effectué dans une position de patient similaire. D'une main, produire une rotation interne de la jambe inférieure, et l'autre - déviation de valgus. Si un test positif, la partie latérale de la surface articulaire du tibia (plateau externe) est déplacé en avant, en pliant lentement le COP 30 à 40 ° par rapport à sa polarisation inverse se produit. Bien qu'il soit considéré que le test de décalage de pivot pathognomonique de l'infériorité du ligament croisé antérieur, il pourrait être négative si elle est endommagée iliotibialnogo tube (ITT) de rupture complète longitudinal du ménisque medial ou latéral avec une dislocation de son corps (rupture de type « croissances de poignée »), exprimée dégénérative dans le processus d'hypertrophie de tubercules département articulation latérale éminence intercondylienne du tibia, et d'autres.
Le test de Lachmann actif peut être utilisé à la fois pour l'examen clinique et l'examen radiographique. Si le ligament croisé antérieur est endommagé, le déplacement antérieur du tibia atteint 3-6 mm. Les tests sont effectués dans la position située sur le dos avec les jambes complètement redressées. D'une part, placé sous les branches de la cuisse étudié, plier au niveau du genou selon un angle de 20 °, et la poignée de la brosse COP autre jambe de sorte que les membres de la cuisse étudié reposaient sur l'avant-bras du chercheur. Une autre brosse est placée sur la surface avant de l'articulation de la cheville du patient, son talon est plaqué contre la table. Ensuite, le patient est invité à tendre les muscles quadriceps de la cuisse et surveillent de près le mouvement de la tubérosité tibiale antérieure. Dans son déplacement de plus de 3 mm est considéré comme signe positif qui indique des dommages au ligament croisé antérieur. Pour déterminer l'état des stabilisateurs articulaires médial et latéral, un test similaire peut être effectué avec la rotation interne et externe du tibia.
Radiographie
La radiographie est réalisée selon la méthode standard dans deux projections standard, ainsi que des radiographies fonctionnelles.
Lors de l'évaluation des images prennent en compte la position de la rotule, tibiofemoralny angle, le renflement du plateau tibial externe, la concavité médiale, l'emplacement de la dorsale du péroné par rapport au tibia.
Les radiographies vous permettent d'évaluer l'état général de l'articulation du genou, d'identifier les changements dégénératifs, de déterminer l'état osseux, le type et la position des structures métalliques, l'emplacement des tunnels et leur expansion après le traitement chirurgical.
L'expérience du médecin est d'une grande importance, car l'évaluation des images est plutôt subjective.
Les radiographies latérales doivent être effectuées à 45 ° de flexion dans l'articulation pour une évaluation correcte de la relation entre le tibia et la rotule. Pour évaluer objectivement la rotation du tibia, il est nécessaire de superposer les condyles latéraux et médiaux du tibia. La hauteur de la rotule est également évaluée.
Extension insuffisante est plus facile à diagnostiquer dans la projection latérale, le patient se trouve avec une jambe percée.
Pour déterminer l'axe du membre, des radiographies supplémentaires en projection directe sur de longues cassettes sont nécessaires dans la position debout du patient, car il existe des anomalies dans l'arthrose déformante. L'axe anatomique du membre, défini par l'orientation longitudinale de la cuisse à celle du tibia, est en moyenne de 50-80 °. C'est le point le plus important au cours de la poursuite du traitement chirurgical (ostéotomie corrective, arthroplastie, endoprothèses).
Le degré de déplacement du tibia par rapport au fémur dans la direction antéro-postérieure et médiale-latérale est déterminé en utilisant des radiographies fonctionnelles avec une charge.
Dans une instabilité chronique antérieure de la caractéristique de coude signes radiographiques: rétrécissement de l'échancrure intercondylienne, le rétrécissement de l'espace articulaire, la présence d'ostéophytes périphériques sur le tibia, le pôle supérieur et inférieur de la rotule, antérieure des rainures d'évidement de ménisque sur le condyle fémoral latéral, l'hypertrophie de la tuberculose et zaostronnost éminence intercondylienne.
La radiographie latérale indique souvent la raison de la limitation de la mobilité. La radiographie latérale avec extension maximale peut indiquer une extension insuffisante, tout en évaluant la position du tunnel tibial par rapport à l'arc intercondylien, qui ressemble à un compactage linéaire (ligne Blumensaat).
 [14], [15], [16], [17], [18], [19], [20]
[14], [15], [16], [17], [18], [19], [20]
Tomographie informatisée
La TDM n'est pas considérée comme une recherche de routine. La TDM est réalisée chez des patients insuffisamment renseignés dans d'autres types d'examen, en particulier dans le cas de fractures de compression des condyles tibiaux.
Avec l'aide de CT, les lésions osseuses et cartilagineuses sont bien visualisées. Avec CT, il est possible d'effectuer divers tests dynamiques avec flexion dans l'articulation du genou à différents angles.
KT-1000
Pour mesurer le déplacement antéropostérieur du tibia, l'appareil KT-1000 est utilisé.
Le CT-1000 est un arthromètre, il se compose du mètre du déplacement avant-arrière du tibia par rapport au fémur et des appuis des tiers inférieurs des hanches et des pieds. Le dispositif est fixé au tibia à l'aide de bandes Velcro, et le pavé tactile existant appuie sur la rotule à la surface avant du fémur. Dans ce cas, l'espace de joint doit être combiné avec la ligne sur l'appareil. Le membre inférieur situé sur les socles est plié à l'articulation du genou dans les 15-30 ° pour mesurer le déplacement de la tige avant et à 70 ° pour mesurer le déplacement postérieur du tibia par rapport au fémur.
D'abord, l'articulation du genou blessée est testée. Pour mesurer le biais antérieur du tibia, le médecin tire vers lui le manche situé dans la partie antéro-supérieure de l'appareil et essaie, en tenant le pavé tactile sur la rotule, de faire un déplacement vers l'avant du tibia. Dans le même temps, appliquer une force de 6, 8 et 12 kg, qui est contrôlée par des signaux sonores. À l'apparition de chaque signal sonore, le médecin marque une déviation d'une flèche sur une échelle et enregistre les indications de l'appareil. Le déplacement de la jambe par rapport à la cuisse est exprimé en millimètres. En outre, le médecin teste le déplacement postérieur de la jambe inférieure en la fléchissant dans l'articulation du genou à un angle de 70 ° et fait au moyen de la poignée de l'appareil une tentative de déplacement du tibia vers l'arrière. Le signal sonore, qui se produit lorsque la flèche est déviée, indique la quantité de déplacement postérieur du tibia par rapport au fémur.
Des tests similaires sont effectués sur une articulation du genou en bonne santé. Ensuite, une comparaison et une soustraction des données correspondantes des articulations du genou saines et endommagées sont effectuées. Cette différence montre l'importance du déplacement antérieur du tibia par rapport au fémur à une charge de 6, 8 et 12 kg.
Le déplacement vers l'avant est déterminé à un angle de flexion du tibia de 30 °.
Lorsque la différence de valeur du déplacement frontal à 67N et 89N de l'articulation affectée et saine est supérieure à 2 mm, une rupture du ligament croisé antérieur est suspectée.
Il existe certains principes de tests instrumentaux dans l'instabilité de la COP. Il est nécessaire de prendre en compte les paramètres suivants: le degré de rigidité des sangles de fixation des membres, des capteurs de position sur l'articulation, une relaxation complète des muscles des jambes, l'emplacement de arthromètre par rapport à l'espace commun, le degré de rotation du tibia, le pied angle de flexion de masse du genou.
Dans la période aiguë après la blessure, l'utilisation d'un arthromètre est déconseillée, car il est impossible de relaxer complètement les muscles périarticulaires. Il est nécessaire de choisir correctement la position neutre du tibia, en tenant compte de la rotation interne pendant le déplacement vers l'avant du tibia, la rotation externe se produit à l'arrière. Sinon, la quantité de traduction antéropostérieure sera inférieure à la valeur vraie. Afin d'obtenir la valeur maximale du déplacement anormal de la tige, il est également nécessaire de permettre sa libre rotation.
Le degré de traduction dépend de la grandeur de la force appliquée, du point d'attraction et de direction.
L'utilisation de tabourets ne doit pas restreindre la rotation des tibias. Il est nécessaire de localiser les capteurs du capteur, en se concentrant strictement sur la fissure articulaire, car s'ils sont distalement déplacés, les lectures seront inférieures à la valeur vraie, si proximalement, puis plus.
Une condition obligatoire pour une évaluation objective est la fixation de la rotule dans le sulcus intercondylien. Pour cela, il faut donner au tibia un angle de flexion dans l'articulation de l'ordre de 25-30 °. Avec les subluxations congénitales et post-traumatiques de la rotule, l'angle de flexion est augmenté à 40 °. Avec l'instabilité frontale, l'angle de flexion dans le joint est de 30 °, avec le dos - 90 °.
Deux signaux audio accompagnent le test: le premier - avec une charge de 67N, le second - à 89N. Parfois, pour déterminer la rupture du ligament croisé antérieur, une plus grande force est nécessaire.
Normalement, la différence entre les deux extrémités lors du test de déplacement antéropostérieur ne dépasse pas 2 mm, indiquant parfois une valeur inférieure à 3 mm comme à la limite de la normale.
Tenez compte de l'indice de conformité directe, c'est-à-dire la différence entre le décalage à 67N et 89N. Cette valeur ne devrait normalement pas dépasser 2 mm.
Avec un déplacement de plus de 2 mm, on peut parler d'une rupture du ligament croisé antérieur (greffe du ligament croisé antérieur).
Je voudrais également noter qu'avec l'instabilité des deux articulations du genou ou hypermobilité, l'utilisation de l'arthromètre KT-1000 est déconseillée.
En conclusion, il faut dire que lorsqu'on utilise cet arthromètre, bien sûr, il y a un élément de subjectivité qui dépend d'un certain nombre de paramètres, y compris le chercheur. Par conséquent, l'examen des patients doit être effectué (si possible) par un médecin.
A l'aide du KT-1000, on ne peut que constater le déplacement antéropostérieur du tibia par rapport au fémur et aucune instabilité latérale n'est enregistrée.
Imagerie par résonance magnétique
L'IRM est la plus informative des méthodes de recherche non invasives, permettant de visualiser à la fois les structures osseuses et les tissus mous de l'articulation du genou.
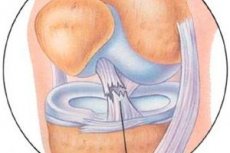
Un ligament croisé antérieur sain devrait paraître moins intense sur toutes les images. Comparé au ligament croisé postérieur plus dense, le ligament croisé antérieur peut être légèrement non homogène. En relation avec sa direction oblique, beaucoup préfèrent utiliser des images coronaires obliques. Lorsque le ligament croisé antérieur se rompt, l'IRM vous permet de visualiser l'emplacement de la lésion.
Le ligament croisé antérieur est bien visualisé sur les coupes latérales lors de l'extension et de la rotation externe du tibia. Le ligament croisé antérieur est plus brillant que le ligament croisé postérieur, les fibres du ligament croisé antérieur sont tordues. L'absence de continuité des fibres ou leur orientation chaotique indique la rupture du ligament.
La rupture complète du ligament croisé antérieur est diagnostiquée plus par des signes indirects: déplacement tibial antérieur, inclinaison postérieure excessive du ligament croisé postérieur, contour ondulé du ligament croisé antérieur.
Examen échographique
Avantages de l'échographie - faible coût, sécurité, vitesse, image très informative des tissus mous.
L'échographie permet de structures échogènes pour examiner l'état du genou tissu articulaire mous, des os et du cartilage surface également à réduire l'échogénicité déterminer l'œdème de tissu, l'accumulation de fluide dans la cavité articulaire ou formations périarticulaires. Ultrasound utilisé pour détecter des dommages aux ménisques du genou, les ligaments collatéraux, les structures des tissus mous entourant l'articulation du genou.
Arthroscopie
En arthroscopie diagnostique, les auteurs utilisent des approches standard: antérolatérale, antéromédiale, latérale supérieure patellaire.
Arthroscopique examen ligament croisé antérieur comprend une évaluation de l'apparition du ligament croisé antérieur, l'intégrité de ses propres cordons de la gaine synoviale, des fibres de collagène orientées non seulement les points d'attache du ligament tibia, mais aussi sur sa longueur, en particulier dans le site d'insertion fémorale. Si en cas de dommages au ligament croisé antérieur pendant et site de fixation tibiale avec une marge de diagnostic fragment d'os arthroscopique est pas difficile, le intrabursale de diagnostic (vnutristvolovyh) des blessures fraîches et chroniques du ligament croisé antérieur est très difficile. Cela est dû au fait que de l'extérieur, à première vue, il semble ligament croisé antérieur de l'ensemble: l'ensemble de la synoviale, palpation de la structure de crochet arthroscopique de ligament croisé antérieur montre la présence de pleine épaisseur et ligaments, antérieur symptôme arthroscopique « tiroir » montre des fibres du ligament tension suffisante. Cependant, un examen plus approfondi du réseau capillaire dans les parties médianes et ligament fémorale et la dissection de la membrane synoviale permet de déterminer blessure ligamentaire fibres ligamenteuses et la présence d'une hémorragie ou d'un tissu cicatriciel. Une caractéristique secondaire de l'ancien intrasynoviale endommagé ligament croisé antérieur et une hypertrophie synoviale est un tissu adipeux sur la partie fémorale du ligament croisé postérieur et le toit de la hanche de l'échancrure (symptôme « de la croissance des tissus »).
Parfois seulement arthroscopiquement il est possible de fixer les types suivants de dommages au ligament croisé antérieur:
- une lésion du ligament croisé antérieur dans le site d'attachement fémoral avec et sans formation de souche;
- Lésion du ligament croisé antérieur intrasynovial;
- des dommages au ligament croisé antérieur partout;
- dans de rares cas - lésion du ligament croisé antérieur dans la région d'élévation intercondylienne avec détachement du fragment osseux.
Traitement lésion du ligament croisé antérieur
Avec une forme compensée d'instabilité antérieure de l'articulation du genou, le traitement consiste en une immobilisation avec restauration ultérieure de la mobilité articulaire et des fonctions des stabilisateurs actifs (muscles).
Avec des formes subcompensées et décompensées d'instabilité antérieure, il existe un besoin d'intervention chirurgicale visant à restaurer l'intégrité des stabilisateurs essentiellement statiques. Le traitement complexe inclut nécessairement un traitement fonctionnel pour améliorer les stabilisants actifs.
Il convient également de noter qu'à la suite des interventions médicales, principalement dans l'instabilité sous forme de transitions anteromedialnom subcompensated une forme compensée, étant donné que cette région anatomique a le plus grand nombre de stabilisateurs secondaires qui affecte favorablement le résultat du traitement.
La gestion des patients présentant une instabilité antérieure du genou dépend de nombreux facteurs: l'âge, le type d'activité professionnelle, le niveau de formation sportive, les dommages intra-articulaire concomitante, le degré d'instabilité, le risque de la période nouvelle blessure à la date de la blessure. Tout d'abord, la restauration plastique du ligament croisé antérieur lors de la rupture est indiquée chez les sportifs professionnels, notamment en cas de lésion concomitante d'autres structures de l'articulation du genou. En outre, la reconstruction du ligament croisé antérieur est recommandée pour l'instabilité chronique de l'articulation du genou.
Les indications pour antérieure arthroscopique stabilisation statique considérées comme des formes Subcompensated et décompensée primaires et récurrentes et types anteromedialnoy (A2M1, A2M2, AZM1, AZM2, AZMZ) et de l'instabilité antérolatérale (A2L1, A2L2, A2LZ, AZL1, AZL2, AZLZ), l'incapacité de compenser les méthodes conservatrices de pathologie traitement.
La décision sur la récupération plastique du ligament croisé antérieur chez les patients âgés de plus de 50 ans est prise en fonction de l'âge et du niveau d'activité physique du patient, le degré d'arthrose déformante. Le ligament croisé antérieur en plastique est recommandé dans le cas d'une forte restriction de l'activité physique due à l'instabilité de l'articulation du genou.
Dans chaque cas individuel, la décision de traitement chirurgical est prise en tenant compte des caractéristiques individuelles du patient.
Contre-indications à la stabilisation statique sont les conditions et les maladies suivantes:
- présence de gonarthrose de degré III-IV;
- hypotrophie prononcée des muscles de la hanche;
- contracture de l'articulation;
- terme après une blessure plus de 3 jours et moins de 3 semaines;
- les maladies infectieuses;
- l'ostéoporose;
- thrombose des vaisseaux du membre inférieur.
Dans les indications de l'étape et les contre-avant la chirurgie instabilité post-traumatique parfois dilemme. D'une part, les conséquences de l'instabilité chronique (cuisse hypotrophie des muscles, arthrose déformante) sont des contre-indications pour effectuer la stabilisation et la stabilisation statique en utilisant des greffons arthroscopiques avec des blocs d'os augmente la charge sur le cartilage articulaire (par suite - de la progression de l'arthrose déformante). D'autre part, les méthodes conservatrices ne fournissent pas un effet stabilisateur suffisant, ce qui contribue également au développement de déformante arthrosiques.
Parfois, il est recommandé de reporter l'opération à une augmentation du volume des mouvements dans l'articulation du genou, ce qui peut prendre 2-3 semaines. Le report de la chirurgie en phase aiguë entraîne une réduction des complications au cours des mesures de réadaptation associées à la restauration du volume des mouvements de l'articulation du genou après un traitement chirurgical.
Le choix de l'autogreffe et la méthode de fixation
Pour restaurer le ligament croisé antérieur, les autogreffes du ligament patellaire, les tendons des muscles semi-membraneux et tendres, dans de rares cas, le tendon d'Achille et le tendon du quadriceps sont le plus souvent utilisés. Le tiers central du ligament patellaire avec deux blocs osseux reste l'autogreffe la plus commune pour la reconstruction du ligament croisé antérieur chez les athlètes. Un tendon du quadriceps avec un seul bloc osseux ou sans bloc osseux est de plus en plus utilisé comme autogreffe pour remplacer le ligament croisé antérieur. Le matériau autologue le plus fréquemment utilisé pour la transplantation du ligament croisé antérieur dans le CITO est le tiers central du ligament patellaire. Cette greffe comporte deux blocs osseux (de la rotule et de la tubérosité du tibia) pour fournir une fixation primaire, fiable et rigide, qui contribue à une mise en charge précoce.
Les avantages d'une autogreffe d'un ligament patellaire sont les suivants.
- Normalement, la largeur du ligament patellaire permet l'autogreffage de n'importe quelle largeur et épaisseur désirées. Habituellement, la greffe a une largeur de 8-10 mm, mais parfois, en cas de reconstruction répétée, la largeur nécessaire peut atteindre 12 mm.
- Le patch patellaire est toujours disponible en tant que matériau auto et présente des variations anatomiques mineures. Cela permet à tout moment de réaliser techniquement un échantillonnage technique du matériau automobile.
- Les blocs osseux permettent de fixer fermement le transplant, par exemple avec des vis intermédiaires, en les vissant entre le bloc osseux et la paroi du tunnel osseux. Cette méthode fournit une fixation primaire très élevée.
L'utilisation d'une autogreffe à partir des tendons des muscles semi-tendineux et tendres, selon plusieurs auteurs, augmente la rotation pathologique externe de la tige à 12%. Le succès de la reconstruction du ligament croisé antérieur dépend de manière significative du remodelage biologique de la greffe.
Dans le cadre de l'ablation des bandes ligamentaires avec des blocs osseux de la patella et de la tubérosité du tibia, la douleur de ce patch apparaît. Bien que le défaut osseux puisse être fermé avec un os spongieux, il n'est pas toujours possible de couvrir adéquatement le défaut avec des tissus mous, surtout si le dommage primaire a provoqué la formation de cicatrices autour du tendon.
Depuis bloc osseux retiré de la TTA, ce qui est important pour le soutien sur le genou, certains patients (sporstmen-combattants, des artistes et des membres du clergé al.) Peuvent se plaindre de la douleur pendant la charge directe sur le genou ou l'incapacité à soutenir le genou. Il y a observation, lorsque le patient ne se plaint pas d'une instabilité articulaire du genou et de l'absence de la fonction de membre après la chirurgie, cependant, en raison de cette complication forcée d'abandonner ou de limiter l'activité professionnelle habituelle. Par conséquent, un bon résultat est basé non seulement sur la stabilité.
Dans la clinique des blessures sportives et de ballet CITO préfèrent utiliser autogreffes d'un ligament patellaire avec deux blocs d'os et de les fixer avec des vis interférentielles.
La stabilisation statique antérieure de l'articulation du genou avec autotransplantation libre du ligament patellaire est réalisée à la suite de l'arthroscope diagnostique afin de déterminer l'étendue et les types d'intervention.
L'échantillonnage autogreffe est généralement effectué sur le membre ipsilatéral pour la préservation du controlatéral en tant que soutien. Tout d'abord, le bloc osseux est prélevé sur la tubérosité du tibia, puis sur la rotule. L'un des blocs d'os doit être suffisamment massif pour le fixer dans le tunnel fémoral.
Pour réduire les chances de scission du bloc osseux et la quantité de dommages dans le site donneur, les fragments d'os de l'autogreffe trapézoïdale sont prises; un tel bloc d'os est plus facile à manipuler avec des tiques de compression, ce qui donne à la greffe une forme ronde, avec moins de risque de fracture de la rotule.
Une telle autogreffe est plus facile à installer dans les tunnels intraostéaux. L'autogreffe est d'abord coupée de la tubérosité du tibia, puis de la rotule.
A l'aide de clamps arthroscopiques, les blocs d'os sont attachés à une forme arrondie
Simultanément avec la préparation de l'autogreffe, la position optimale (isométrique) du tunnel tibial est déterminée. Pour cela, un système stéréoscopique spécial est utilisé (l'angle du système stéréoscopique est de 5,5 °). Le tunnel est centré, en se concentrant sur la partie tibiale restante du ligament croisé antérieur, et en son absence - sur la zone entre les tubercules de l'élévation intercondylienne ou 1-2 mm derrière eux.
Son diamètre varie en fonction de la taille de l'autogreffe (elle doit être supérieure de 1 mm au diamètre de la greffe). En succession, le diamètre spécifié du foret est formé par le tunnel intra-osseux (strictement sur le rayon, sinon il y aura une extension du canal). L'articulation est lavée abondamment pour enlever les copeaux d'os. En utilisant la râpe arthroscopique, les bords de la sortie du canal tibial sont lissés.
Dans l'étape suivante, en utilisant le foret, un point d'insertion fémoral est déterminé sur le condyle externe de la hanche (5-7 mm de la marge postérieure) pour l'articulation du genou droit à 11 heures. Lorsque les révisions sont reconstruites, en règle générale, un "ancien" canal avec des variations mineures dans sa position est utilisé. A l'aide du foret canulé, le canal fémoral est foré, sa profondeur ne doit pas dépasser 3 cm et après la finition du canal, les bords du canal fémoral sont traités avec une râpe arthroscopique.
Dans certains cas, la plasticité de l'entaille intercondylienne est produite (arc gothique, rampe de chute intercondylienne).
Avant l'autogreffe dans les tunnels osseux de la cavité articulaire, tous les fragments osseux-cartilagineux sont retirés à l'aide d'un clampage arthroscopique et d'un rinçage complet de l'articulation.
La greffe piquée est réalisée dans les tunnels intraostéaux et fixée dans le tunnel fémoral par une vis interférentielle.
Après la fixation de l'extrémité fémorale de la greffe, l'articulation est lavée avec des antiseptiques pour prévenir les complications purulentes.
Ensuite, le membre inférieur opéré est complètement déplié et effectue une fixation dans le canal tibial, nécessairement avec une extension complète de l'articulation du genou. Filaments tendus le long de l'axe du canal, l'arthroscope est introduit dans le portail tibial inférieur par l'intermédiaire de rayons définissent un point et la direction de la fixation à vis (si l'os dans cette zone solide, administré Metchik). En vissant la vis en position et en tension des filaments suivent le bloc osseux de décalage de sorte qu'il ne soit pas poussé hors du canal dans la cavité articulaire. Dans l'étape suivante par l'intermédiaire de l'arthroscope visualisé sans parler si le bloc d'os dans une articulation du fait de son déplacement le long de l'axe du canal lors du vissage de la vis (et donc une meilleure vis utilisation de samonatyagivayuschy), puis par l'intermédiaire de l'arthroscope évaluer le degré de butée bloc osseux de la paroi du tunnel osseux, puis visser tourbillonné complètement.
Si la longueur initiale de l'autogreffe avec des blocs osseux dépasse 10 cm, il y a une forte probabilité de faire saillie du bloc osseux du canal tibial vers l'extérieur.
Pour éviter une douleur post-opératoire dans l'articulation fémoro-patellaire après fixation, la partie saillante du bloc osseux est forée.
Avant de fermer avec des tissus mous à l'aide de la râpe lisser les arêtes et les coins osseux saillants, puis suturer les tissus mous.
Ensuite, inspecter soigneusement la zone de la vis tibiale pour le saignement, si nécessaire, effectuer une hémostase complète à l'aide de la coagulation.
Les radiographies de contrôle dans deux projections sont effectuées directement dans la salle d'opération.
Les plaies sont suturées couche par pièce, ne recommande pas l'installation de drainage, car elle devient la porte d'entrée de l'infection; si nécessaire (apparition d'un épanchement dans l'articulation) le lendemain, percer l'articulation.
Sur le membre opéré imposer une orthèse postopératoire avec un verrou 0-180 °.
Après l'opération, un système froid est appliqué sur l'articulation, ce qui réduit considérablement le nombre de complications telles que l'œdème paraarticulaire et l'épanchement dans l'articulation.
Pour la première fois en russe Tsito commencé à utiliser une méthode plus universelle système Rigidfix autogreffes de fixation des broches d'acide polylactique et interférentiel dernière génération vis Mi-La-Gro pour des greffes avec des blocs osseux. La polyvalence de la méthode réside dans son application aux greffes de tissus mous et aux greffes avec des blocs osseux. Avantages de la méthode - sans risque d'endommagement des tissus mous de la greffe avec un bloc osseux au moment de la fixation, la fixation rigide, il n'y avait aucun problème avec le retrait de la goupille de verrouillage en raison de leur dispersion. La raideur de la fixation primaire et l'ajustement serré des blocs de greffe osseuse sont assurés par le gonflement des broches et la compression résultante.

