Expert médical de l'article
Nouvelles publications
Adénome surrénalien
Dernière revue: 07.06.2024

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
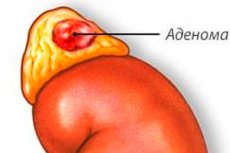
L'adénome surrénal est une tumeur bénigne qui se développe dans les glandes surrénales, des organes appariés situés au-dessus des reins.
Les glandes surrénales, situées au-dessus des reins, produisent des hormones. Ils sont composés à la fois de tissu médullaire et cortical. Le tissu médullaire surrénal, qui représente environ 15% de la masse surrénalienne, réagit à la dopamine circulante dans des situations stressantes en produisant et en libérant des catécholamines dans le cadre de la réponse sympathique au stress. [ 1] Le cortex surrénal peut être divisé en zones distinctes appelées zone médullaire, zone de faisceau et zone réticulaire. Chaque zone est responsable de la production de certaines hormones, à savoir les minéralocorticoïdes, les glucocorticoïdes et les androgènes respectivement.
Les adénomes produisant des androgènes sont extrêmement rares et sont plus souvent combinés avec un carcinome surrénocortical. [ 2], [ 3] La production excessive de cortisol peut être classée en fonction de la quantité d'hormone produite et des symptômes associés. Les adénomes produisant du cortisol associés à des symptômes systémiques sont considérés comme des manifestations typiques du syndrome de Cushing. D'un autre côté, les adénomes qui produisent du cortisol en petites quantités, sans signes manifestes d'hypercortisolisme, sont appelés tumeurs de sécrétion autonome autonome autonome (MAC).
Voici plus d'informations sur les causes, les symptômes, le diagnostic, le traitement et le pronostic séparément:
Raisons:
- Les causes des adénomes surrénaliques peuvent varier, mais les causes exactes restent souvent inconnues. Dans certains cas, les adénomes surrénaliens peuvent être associés à des mutations génétiques ou à des facteurs héréditaires.
- Il est important de noter que dans certains cas, un adénome surrénal peut être fonctionnel, ce qui signifie qu'il produit des hormones excessives, conduisant au développement de symptômes et de maladies connexes.
Symptômes:
- Les symptômes de l'adénome surrénal peuvent dépendre du type d'hormones qu'il produit et de la quantité excessive d'hormones. Par exemple, les symptômes peuvent inclure une pression artérielle élevée (hypertension), un excès de poids, une faiblesse musculaire, une diminution de la masse osseuse (ostéoporose), des irrégularités menstruelles chez les femmes, une augmentation des poils du visage et du corps (hirsutisme) et d'autres.
Diagnostic:
- Le diagnostic de l'adénome surrénalien peut inclure diverses méthodes telles que la tomodensitométrie (TDM), l'imagerie par résonance magnétique (IRM) et les tests sanguins pour déterminer les niveaux hormonaux.
- Le diagnostic précis détermine le type de tumeur et son activité fonctionnelle.
Traitement:
- Le traitement des adénomes surrénaliens peut inclure l'élimination chirurgicale de la tumeur (adénomectomie), surtout si la tumeur est grande, fonctionnelle ou provoque des symptômes graves. La chirurgie peut être effectuée en utilisant des techniques laparoscopiques, ce qui permet généralement une période de récupération plus courte.
- Dans certains cas, si la tumeur n'est pas fonctionnelle et ne constitue pas une menace grave, le médecin peut décider de le surveiller simplement.
Prédiction:
- Le pronostic dépend de nombreux facteurs, notamment la taille et le type de tumeur, la présence de symptômes, le succès de la chirurgie et d'autres facteurs. Dans la plupart des cas, si un adénome surrénal est détecté tôt et avec succès, le pronostic est généralement favorable.
- Cependant, il est important de surveiller votre état après le traitement et de vérifier régulièrement auprès de votre médecin pour rechercher des récidives ou d'autres problèmes.
Épidémiologie
L'utilisation croissante de la tomodensitométrie (TDM) a entraîné une augmentation de l'incidence signalée de l'adénome surrénalien. La prévalence signalée de l'incidentalome surrénalien varie en fonction des critères utilisés. Sur la base des tomodensitométrie, des études ont signalé que la prévalence des incidents surrénaliques varie de 0,35% à 1,9%. Cependant, une série d'autopsies a montré une prévalence légèrement plus élevée de 2,3%. [ 4]
Les adénomes surrénaliens représentent environ 54% à 75% des incidents surrénaliens. [ 5] Bien que la plupart des études indiquent une prévalence plus élevée de l'adénome surrénalien chez les femmes que chez les hommes, [ 6], [ 7] Il y a quelques cas prédominants masculins, en particulier dans une grande étude coréenne. [ 8] L'âge moyen du diagnostic est de 57 ans, les cas signalés couvrant une large tranche d'âge de 16 à 83 ans.
Environ 15% des cas d'incidentalomes surrénaliens ont une hypersécrétion d'hormones. La prévalence signalée de l'hypercorticisme varie de 1% à 29%, l'hyperaldostéronisme de 1,5% à 3,3% et le phéochromocytome de 1,5% à 11%. [ 9]
Causes adénomes surrénaliens
Les causes de l'adénome surrénalien peuvent varier et peuvent inclure:
- Prédisposition génétique: Certaines mutations génétiques sont associées à des adénomes surrénaliens hormonalement actifs et hormonalement inactifs. Cependant, les mécanismes exacts qui sous-tendent leur pathogenèse restent flous. [ 10] Certains cas d'adénome surrénalien peuvent être associés à la présence de mutations génétiques héréditaires ou à des antécédents familiaux de la maladie. Par exemple, les syndromes héréditaires d'hyperplasie surrénalienne tels que le syndrome de Mendelson peuvent augmenter le risque de développer un adénome. [ 11]
Les mutations du gène CTNNB1, qui fournissent des instructions pour la production de bêta-caténine (voie Wnt / bêta-caténine), sont associées au développement d'adénomes plus grands et non sécréants du cortex surrénal. [ 12]
Les mutations associées aux nodules surrénaliens macronodulaires productrices de cortisol comprennent le PRKACA (associé à l'adénome producteur de cortisol), [ 13], [ 14] GNAS1 (associé au syndrome de McCune-Albright), [ 15] menin (associé à une néoplasie endocrinienne multiple de type 1)., ARMC5 (associé à l'hyperplasie surrénalienne macronodulaire bilaodulaire primaire), APC (associé à l'hyperplasie marénale macronodulaire macronodulaire primaire). [ 16] Hyperplasie surrénalienne micronodulaire produisant des résultats de cortisol de Prkar1a (associés à une maladie nodulaire du pigment surrénalien primaire en raison du complexe de Carney altéré), du PDE11A (associé à une maladie surrénale isolée en micronodular) et de la PDE8B (également associée à des maladies micronodulaires isolées). [ 17]
Les mutations associées aux adénomes surrénaliens productrices de l'aldostérone comprennent le KCNJ5, qui représente environ 40% de ces cas. [ 18] De plus, les mutations dans ATP1A1, ATP2B3, CACNA1D et CTNNB1 sont également associées à cette maladie. [ 19]
- Mutations aléatoires: Dans de rares cas, les adénomes surrénaliens peuvent se développer en raison de mutations aléatoires dans les cellules de la glande surrénale.
- Accrue sécrétion d'hormones: une production accrue de certaines hormones par les glandes surrénales peut contribuer au développement d'un adénome. Par exemple, les glandes surrénales produisent des hormones telles que le cortisol, l'aldostérone et l'adrénaline, et une libération accrue de ces hormones peut préparer le terrain pour le développement tumoral.
- Utilisation non contrôlée de médicaments hormonaux: utilisation prolongée et incontrôlée de certains médicaments hormonaux, tels que les glucocorticostéroïdes, peut augmenter le risque d'adénome surrénal.
- Adénome idiopathique: Dans certains cas, la cause du développement de l'adénome reste inconnue et est appelée "idiopathique".
Symptômes adénomes surrénaliens
Les symptômes de l'adénome surrénal peuvent varier en fonction de sa taille, de son activité fonctionnelle et d'autres facteurs. Voici quelques-uns des symptômes possibles:
- Hypertension (l'hypertension artérielle): En raison d'une libération excessive d'hormones telles que l'aldostérone ou les catécholamines, l'adénome surrénalien peut provoquer une pression artérielle élevée.
- Gain de poids: certaines tumeurs peuvent provoquer une accumulation excessive de liquide et une prise de poids.
- Hyperpigmentation cutanée: En raison de l'excès de production d'ACTH (hormone adrénocorticotrope) par les glandes surrénales, la pigmentation cutanée peut se développer, en particulier sur les muqueuses et les zones doublées du corps.
- Glucose et troubles métaboliques: une production excessive d'hormones par les glandes surrénales peut affecter le métabolisme et provoquer une résistance au glucose et à l'insuline.
- Troubles hormonaux: Les symptômes peuvent inclure des niveaux d'hormones telles que le cortisol (corticostéroïdes), ce qui peut conduire au syndrome d'Icenko-Cushing, ou androgènes (hormones sexuelles masculines), ce qui peut provoquer des symptômes associés à l'hyperandrogène chez les femmes.
- Douleurs abdominales ou dos: dans certains cas, l'adénome surrénal peut provoquer une gêne ou une douleur dans la zone abdominale ou arrière.
Complications et conséquences
Le syndrome de Cushing résultant de l'adénome surrénal produisant du cortisol est associé à un large éventail de complications, parmi lesquelles les troubles métaboliques et cardiovasculaires sont particulièrement remarquables. [ 20] Les effets secondaires sont principalement attribués à un mécanisme d'augmentation de la résistance à l'insuline causée par l'hypercorticisme, conduisant à une augmentation ultérieure de l'obésité abdominale. [ 21] Au cours des dernières années, ces complications ont également été signalées dans des adénomes surrénaliens avec des Mac. [ 22], [ 23] En outre, la surproduction du cortisol supprime l'axe hypothalamique-thyroïdien et stimule la somatostatine, ce qui réduit les niveaux d'hormones T3 / T4. [ 24] Le même mécanisme d'action est également responsable d'une diminution de la production d'hormones de croissance chez ces patients. [ 25]
La complication la plus courante associée aux adénomes productrices de l'aldostérone est l'hypertension artérielle incontrôlée. Sans diagnostic et traitement appropriés, l'hyperaldostéronisme primaire peut entraîner une rétention de sodium et d'eau au niveau du néphron, entraînant des complications telles que la surcharge du liquide, l'insuffisance cardiaque, la fibrillation auriculaire et l'infarctus du myocarde. [ 26]
Dans de rares cas, les adénomes surrénaliens non fonctionnants peuvent entraîner des effets de masse. Cependant, il est important de noter que la plupart des lésions suffisamment grandes pour provoquer des effets de masse sont généralement malignes.
Diagnostics adénomes surrénaliens
Le diagnostic de l'adénome surrénalien implique diverses méthodes et tests qui aident à détecter la présence de tumeur, déterminant sa taille, sa nature et son emplacement. Voici quelques-unes des principales méthodes de diagnostic d'adénome surrénalien:
- Examen clinique et prise d'histoire: Le médecin effectue un examen général du patient et pose des questions sur les symptômes qui peuvent être associés à un adénome surrénalien, comme l'hypertension (l'hypertension artérielle), l'hyperpigmentation (pigmentation accrue de la peau), les cheveux excessifs et autres.
- Tests sanguins:
- Détermination des niveaux d'hormones surrénaliques tels que le cortisol, l'aldostérone et la déshydroepiandrosterone (DHEA).
- Détermination des niveaux d'hormones adrénocorticotropes (ACTH) dans le sang.
- Immunodiagnostic: Mesure des taux d'urine et / ou sanguins de 17-hydroxyprogestérone, qui peuvent être élevés dans certaines formes d'adénomes surrénaliens.
- Méthodes éducatives:
- La tomodensitométrie (CT) et / ou l'imagerie par résonance magnétique (IRM) de l'abdomen et des glandes surrénales pour l'imagerie tumorale et la caractérisation tumorale.
- Échographie de l'abdomen et des glandes surrénales.
- Biopsie: Parfois, une biopsie d'un adénome surrénal est nécessaire pour déterminer sa nature (par exemple, maligne ou bénigne). La biopsie peut être effectuée par perforation à travers la peau ou par laparoscopie.
- Tests fonctionnels: Dans certains cas, des tests spéciaux, tels que des tests de sécrétion hormonale surrénale, peuvent être effectués pour déterminer comment la tumeur affecte les niveaux d'hormones dans le corps.
L'évaluation des tumeurs surrénales se concentre principalement sur deux objectifs clés: le premier objectif est de distinguer les masses bénignes et malignes, tandis que le deuxième objectif est de déterminer si les tumeurs sont hormonalement actives ou non fonctionnelles. [ 27]
Une fois qu'une masse surrénale a été détectée, l'imagerie par résonance magnétique ou magnétique (IRM) est la modalité d'imagerie préférée pour l'évaluation des adénomes surrénaliens. [ 28] Une tumeur surrénale supérieure à 4,0 cm a une sensibilité élevée pour le carcinome surrénal. [ 29] De plus, les lésions surrénales montrant moins de 10 unités de Hounsfield (HU) sur CT non contraste suggèrent fortement un adénome bénin. [ 30] Certains adénomes bénins peuvent avoir des valeurs supérieures à 10 Hu. Dans de tels cas, la tomodensitométrie améliorée par le contraste peut aider à différencier les lésions malignes des lésions malignes. [ 31], [ 32]
Le lavage de contraste absolu de plus de 60% et un lavage relatif de plus de 40% sur des images CT retardé auraient été très sensibles et spécifiques au diagnostic des patients atteints d'adénomes par rapport aux patients atteints de carcinomes, de phéochromocytomes ou de métastases. [ 33], [ 34] Cependant, une étude récente a montré que le lavage du contraste a une sensibilité et une spécificité plus faibles pour reconnaître avec précision les adénomes bénins. [ 35] L'IRM peut être utilisée pour évaluer les néoplasmes surrénaliens comme alternative au CT. L'IRM avec imagerie de décalage chimique a démontré une sensibilité et une spécificité élevées dans le diagnostic des adénomes surrénaliens.
Diagnostic différentiel
Le diagnostic différentiel de l'adénome surrénal consiste à identifier et à distinguer cette condition des autres maladies ou conditions possibles qui peuvent imiter les symptômes de l'adénome surrénal. Il est important de considérer que les adénomes surrénaliens peuvent être fonctionnels (produisant des hormones excessives) et non fonctionnels (sans produire des hormones excessives), ce qui affecte également le processus de diagnostic différentiel. Voici quelques-uns des diagnostics et tests possibles qui peuvent être inclus dans le diagnostic différentiel de l'adénome surrénal:
- Glucocorticostéroïdes: des niveaux élevés de cortisol peuvent être associés à un adénome surrénal ou au syndrome d'Icenko-Cushing. La comparaison avec d'autres causes de cortisol élevé telles que le syndrome d'Addison (lésion du cortex surrénalien), la dépression endogène, les médicaments stéroïdes, etc. peuvent être effectuées pour un diagnostic différentiel.
- Aldostérone: L'aldostérone élevée peut être associée à un adénome surrénal ou à l'hyperaldostéronisme primaire (syndrome de Conn). Les taux de rénine sanguine et d'aldostérone et de tests spécialisés peuvent être effectués pour un diagnostic différentiel.
- Adrénaline et noradrénaline: le phéochromocytome, une tumeur surrénalienne qui produit des quantités excessives d'adrénaline et de noradrénaline, peut imiter un adénome. Les profils de méthanéphrine et de catécholamine dans l'urine ou le sang peuvent être utilisés pour le diagnostic différentiel.
- Tumeurs neuroendocrines: certaines tumeurs neuroendocrines peuvent être localisées dans les tissus voisins et imiter les symptômes de l'adénome surrénal. Des études telles que la tomodensitométrie (CT) ou l'imagerie par résonance magnétique (IRM) peuvent être utilisées pour détecter et localiser les tumeurs.
- Métastases: Dans de rares cas, l'adénome surrénalien peut être le résultat de la métastase du cancer d'autres organes. Les enquêtes, telles que la biopsie ou la tomographie par émission de positrons (PET-CT), peuvent aider à déterminer l'origine de la tumeur.
Traitement adénomes surrénaliens
Le traitement de l'adénome surrénal dépend de plusieurs facteurs, notamment la taille de la tumeur, les caractéristiques des tumeurs et l'activité fonctionnelle. Il est important de consulter votre médecin pour déterminer le meilleur plan de traitement pour votre cas spécifique. Cependant, les traitements d'adénome surrénaliques communs peuvent inclure les étapes suivantes:
- Diagnostic: Il est important de diagnostiquer avec précision l'adénome surrénalien. Cela peut inclure un examen avec la tomodensitométrie (CT) ou l'imagerie par résonance magnétique (IRM) et les tests sanguins pour mesurer les niveaux d'hormones telles que le cortisol et l'aldostérone.
- Surveillance: Si un adénome surrénal ne produit pas d'hormones excessives ou ne provoque des symptômes, cela peut seulement nécessiter un suivi régulier avec votre médecin pour surveiller sa croissance et son activité.
- Élimination chirurgicale (surrénalectomie): Si un adénome surrénal produit activement des hormones excessives ou a atteint une grande taille, une chirurgie peut être nécessaire. Le chirurgien enlève une ou les deux glandes surrénales. Il peut s'agir d'une chirurgie ouverte ou d'une chirurgie laparoscopique, selon la complexité de l'affaire.
Une surrénalectomie unilatérale est le traitement de choix pour les adénomes de plus de 4 cm qui sont soupçonnés d'être malins ou tout adénome hormonalement actif qui ont des caractéristiques biochimiques du syndrome de Cushing ou de l'hyperaldostéronisme primaire. Bien que l'adrénalectomie ne s'est pas révélée supérieure à la thérapie médicale dans les cas MACS, les experts surrénaliens de premier plan ont suggéré que la surrénalectomie devrait être envisagée pour les patients plus jeunes atteints de Mac qui aggravent le diabète sucré, l'hypertension ou l'ostéoporose. [ 36] Les discussions et la prise de décision partagée entre les patients et leurs prestataires de soins de santé sont essentielles pour déterminer la modalité de traitement la plus appropriée.
Le traitement médical des adénomes sécrétant des hormones est généralement réservé aux patients qui ne conviennent pas à la chirurgie en raison de l'âge avancé, des comorbidités graves ou des patients qui refusent la correction chirurgicale. Dans de tels cas, l'objectif principal est de soulager les symptômes et de bloquer les récepteurs hormonaux. La mifépristone, un antagoniste des récepteurs des glucocorticoïdes, peut être utilisée pour une sécrétion excessive de cortisol. Le kétoconazole peut également être une option potentielle en raison de ses effets directs sur les glandes surrénales. [ 37] Les patients atteints d'hyperaldostéronisme doivent être traités avec des antagonistes des récepteurs des minéralocorticoïdes tels que la spironolactone ou l'éplérénone.
Les adénomes hormonalement inactifs sont initialement traités par imagerie répétée après 3 à 6 mois, suivis d'une imagerie annuelle pendant 1 à 2 ans. De plus, des évaluations hormonales répétées doivent être effectuées chaque année pendant 5 ans. Si la masse dépasse 1 cm ou devient hormonalement actif, une surrénalectomie est recommandée. [ 38]
- Traitement médicamenteux: Dans certains cas, en particulier lorsque la chirurgie n'est pas possible ou avant la chirurgie, les médicaments peuvent être utilisés pour réduire les niveaux d'hormones ou réduire la taille de la tumeur.
- Suivi régulier: Après un traitement réussi, il est important de poursuivre un suivi médical régulier pour surveiller les niveaux d'hormones et surveiller les récidives possibles.
- Régime alimentaire et mode de vie: Dans certains cas, les changements de régime alimentaire et de style de vie peuvent aider à contrôler les symptômes et à maintenir la santé surrénalienne.
Soins postopératoires et de réadaptation
La décision de correction chirurgicale est prise après une discussion approfondie entre le patient et le médecin traitant, en tenant compte des complications potentielles de la maladie et des risques associés à la chirurgie. Dans les cas où un examen approfondi confirme que l'adénome ne produit aucune hormone, une correction chirurgicale n'est pas requise. Cependant, dans les adénomes unilatéraux avec activité hormonale, la surrénalectomie est considérée comme l'étalon-or du traitement. [ 39], [ 40]
En raison d'une production excessive de cortisol dans le syndrome de Cushing et les MAC, les patients connaissent une suppression chronique de l'axe hypophysary-hypophyso-surrénalien (HPA). Après une surrénalectomie, les patients auront besoin de l'ajout de glucocorticoïdes exogènes pendant la récupération de l'axe HPA, ce qui peut prendre plusieurs mois. Selon les directives de la Société endocrinienne, il est recommandé de commencer l'hydrocortisone le premier jour après la chirurgie, en commençant par une dose de 10 à 12 mg / m 2 par jour, divisée en 2-3 doses tout au long de la journée. [ 41] Bien que l'administration de glucocorticoïdes deux fois par jour soit l'approche standard de la thérapie de remplacement des glucocorticoïdes, des études récentes ont montré que l'administration de glucocorticoïdes 3 fois par jour peut aider à réduire l'hypercortisolémie le matin et l'hypocortisolémie le soir. [ 42] Dans les cas où les patients ne peuvent pas tolérer de multiples doses quotidiennes, l'utilisation de la prednisolone à une dose quotidienne de 3 à 5 mg est une option alternative. [ 43] Cependant, il convient de noter que même après une thérapie postopératoire de remplacement des glucocorticoïdes, de nombreux patients peuvent encore développer des symptômes d'insuffisance surrénalienne.
Prévoir
Le pronostic à long terme pour les patients atteints d'adénomes surrénaliens est généralement favorable. Les adénomes surrénaliens non fonctionnels ne nécessitent souvent pas de traitement. Les adénomes surrénaliens surrénaliens sans production hormonale excessive ont un risque de devenir hormonalement actif, estimé à 17%, 29% et 47% en 1, 2 ou 5 ans, respectivement. [ 44] Cependant, la transformation de l'adénome surrénalien en carcinome surrénocortical est extrêmement rare.
Liste des livres et études faisant autorité liés à l'étude de l'adénome surrénalien
Livres:
- "Le cortex surrénal" (1991) - par Shlomo Melmed.
- "Cushing's Syndrome" (2010) - par Lynnette Nieman.
- "Désorders surrénaliens" (2001) - par Bruno Allolio et Wiebke Arlt.
- "Tumors surrénaliques" (2008) - par Henning Dralle et Orlo H. Clark.
Recherche et articles:
- "Carcinome adrénocortical: avancées récentes dans la recherche fondamentale et clinique" (2018) - par Wengen Chen et al. L'article a été publié dans Frontiers en endocrinologie.
- "Génétique clinique et moléculaire du carcinome surrénocortical" (2020) - par Tobias Else et al. L'article a été publié dans la revue Molecular and Cellular Endocrinology.
- "Syndrome de Cushing: physiopathologie, diagnostic et traitement" (2015) - par Andre Lacroix. L'article a été publié dans la revue Séminaires en médecine nucléaire.
Littérature
Dedov, I. I. Endocrinologie: Guide national / éd. Par I. I. Dedov, G. A. Melnichenko. I. Dedov, G. A. Melnichenko. - 2e éd. Moscou: Geotar-Media, 2021.

