Expert médical de l'article
Nouvelles publications
Transmural myocardial infarction
Dernière revue: 29.06.2025

Tout le contenu iLive fait l'objet d'un examen médical ou d'une vérification des faits pour assurer autant que possible l'exactitude factuelle.
Nous appliquons des directives strictes en matière d’approvisionnement et ne proposons que des liens vers des sites de médias réputés, des instituts de recherche universitaires et, dans la mesure du possible, des études évaluées par des pairs sur le plan médical. Notez que les nombres entre parenthèses ([1], [2], etc.) sont des liens cliquables vers ces études.
Si vous estimez qu'un contenu quelconque de notre contenu est inexact, obsolète ou discutable, veuillez le sélectionner et appuyer sur Ctrl + Entrée.
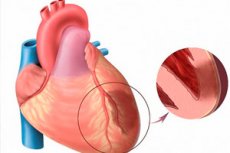
L'infarctus aigu du myocarde est l'une des formes les plus dangereuses d'ischémie cardiaque. Il s'agit d'une nécrose ischémique d'une zone spécifique du myocarde, résultant d'un déséquilibre entre les besoins en oxygène du muscle cardiaque et son transport par les vaisseaux sanguins. L'infarctus transmural, quant à lui, est considéré comme une pathologie particulièrement grave, lorsque des foyers nécrotiques endommagent toute l'épaisseur de la paroi ventriculaire, de l'endocarde jusqu'à l'épicarde. La pathologie est toujours aiguë et à large foyer, aboutissant au développement d'une cardiosclérose post-infarctus. La symptomatologie est plus prononcée que celle d'un infarctus classique (exception: infarctus de la paroi cardiaque postérieure, souvent inexpliqué). Le pronostic dépend directement de la rapidité des soins médicaux d'urgence. [ 1 ]
Épidémiologie
Les maladies cardiovasculaires sont considérées comme la cause de décès la plus fréquente dans de nombreuses régions économiquement développées du monde. Par exemple, dans les pays européens, plus de quatre millions de personnes meurent chaque année de pathologies cardiaques. On constate que plus de la moitié des décès sont directement liés à des facteurs de risque tels que l'hypertension artérielle, l'obésité, le tabagisme et le manque d'activité physique.
L'infarctus du myocarde, en tant que variante compliquée de l'évolution de la maladie coronarienne, est actuellement la principale cause d'invalidité chez les adultes, avec un taux de mortalité de 11 %.
L'infarctus transmural touche plus souvent les hommes âgés de 40 à 60 ans. Les femmes sont 1,5 à 2 fois moins touchées.
Ces dernières années, l’incidence de la pathologie transmurale chez les jeunes patients âgés de 20 à 35 ans a augmenté.
L'infarctus du myocarde transmural est l'une des affections les plus graves et potentiellement mortelles, avec une mortalité hospitalière atteignant souvent 10 à 20 %. L'évolution défavorable la plus fréquente est observée chez les patients présentant un diabète sucré concomitant, une hypertension artérielle et des crises d'infarctus récurrentes.
Causes ng transmural myocardial infarction.
Chez la grande majorité des patients, le développement d'un infarctus transmural est associé à l'occlusion du tronc principal ou d'une branche de l'artère coronaire. Au cours de cette affection, le myocarde subit un déficit d'apport sanguin, l'hypoxie s'aggrave et s'aggrave avec la charge croissante exercée sur le muscle cardiaque. La fonctionnalité myocardique diminue et les tissus d'une certaine partie du myocarde subissent une nécrose.
Le rétrécissement direct de la lumière coronaire se produit pour des raisons telles que:
- L'athérosclérose, une pathologie vasculaire chronique, accompagnée d'un dépôt de cholestérol (plaques) sur les parois vasculaires, est le facteur le plus fréquent d'infarctus du myocarde. Elle est retrouvée dans 95 % des cas d'issue fatale d'un infarctus transmural. Un signe fréquent d'athérosclérose est une augmentation des lipides sanguins. Le risque de complications de l'infarctus augmente considérablement lorsque la lumière vasculaire est obstruée à 75 % ou plus.
- La formation et le déplacement de caillots sanguins dans les vaisseaux sanguins – la thrombose vasculaire – sont une cause moins fréquente, mais également possible, d'obstruction du flux sanguin coronaire. Les thrombus peuvent pénétrer dans le réseau coronaire par le ventricule gauche (où ils se forment en raison de fibrillations auriculaires et de pathologies valvulaires) ou par un foramen ovale non fermé.
Les groupes à risque particuliers comprennent les personnes présentant une prédisposition héréditaire aggravée (pathologies cardiaques et vasculaires dans la lignée familiale), ainsi que les gros fumeurs et les personnes âgées de plus de 50 à 55 ans. S[ 2 ]
Les contributions négatives à la formation de l’athérosclérose sont:
- Mauvaise alimentation;
- Troubles métaboliques, obésité;
- Activité physique insuffisante, hypodynamie;
- Hypertension artérielle diagnostiquée;
- Diabète de tout type;
- Pathologies systémiques (principalement vascularites).
Facteurs de risque
Le cœur réagit toujours de manière aiguë à toute insuffisance circulatoire et à toute hypoxie. Lorsque la lumière d'une artère coronaire est obstruée et qu'il est impossible d'assurer un flux sanguin alternatif, les myocytes cardiaques (cellules myocardiques) commencent à mourir dans la zone affectée en moins d'une demi-heure.
La circulation sanguine perturbée résultant de processus athérosclérotiques du réseau coronaire devient dans 98 % des cas le « coupable » de l'infarctus du myocarde transmural.
L'athérosclérose peut affecter une ou plusieurs artères coronaires. Le rétrécissement du vaisseau affecté varie selon le degré d'obstruction du flux sanguin et la longueur du segment rétréci. Si la pression artérielle augmente, la couche endothéliale est endommagée, la plaque d'athérosclérose se sature de sang, qui coagule et forme un thrombus, aggravant la situation avec une lumière vasculaire libre.
Un caillot sanguin est plus susceptible de se former:
- Dans la zone de la lésion de la plaque athéroscléreuse;
- Dans la zone des lésions endothéliales;
- Au niveau du rétrécissement du vaisseau artériel.
La nécrose myocardique croissante peut être de différentes tailles, et la nécrose transmurale provoque souvent la rupture de la couche musculaire. Des facteurs tels que l'anémie, les processus infectieux-inflammatoires, la fièvre, les maladies endocriniennes et métaboliques (y compris les pathologies thyroïdiennes) aggravent l'ischémie myocardique. [ 3 ]
Les facteurs de risque les plus importants pour le développement d'un infarctus du myocarde transmural sont considérés comme étant:
- Déséquilibre lipidique sanguin;
- Tabagisme à long terme ou important;
- Diabète;
- Augmentation de la pression artérielle;
- Tout degré d’obésité;
- Aspects psychosociaux (stress fréquent, dépression, etc.);
- Hypodynamie, manque d’exercice;
- Mauvaise alimentation (consommation de grandes quantités de graisses animales et de gras trans dans le contexte d’une faible consommation d’aliments végétaux);
- Abus d'alcool.
Les facteurs de risque « petits » et relativement rares sont considérés comme étant:
- Goutte;
- Carence en acide folique;
- Psoriasis.
Des facteurs tels que:
- D'être un homme;
- Thrombolyse;
- Maladie coronarienne aiguë;
- Fumeur;
- Aggravation héréditaire des maladies coronariennes;
- Insuffisance ventriculaire gauche;
- Choc cardiogénique;
- Troubles du rythme ventriculaire;
- Bloc auriculo-ventriculaire;
- Une deuxième crise cardiaque;
- Vieillesse.
Pathogénèse
Le processus de développement de l'infarctus se poursuit avec la formation de modifications permanentes dans le myocarde et la mort des myocytes.
Une manifestation typique de l'infarctus du myocarde est la détection électrocardiographique de battements Q anormaux, dépassant la norme en durée et en amplitude, ainsi qu'une légère augmentation de l'amplitude des battements R dans les dérivations thoraciques. Le rapport des amplitudes des dents Q et R détermine la profondeur du débridement. Autrement dit, plus le Q est profond et le R bas, plus la nécrose est prononcée. La nécrose transmurale s'accompagne de la disparition des encoches R et de la fixation du complexe QS.
Avant le développement d'une thrombose coronaire, la couche endothéliale de la plaque athéroscléreuse est affectée, ce qui s'accompagne d'une augmentation du taux de facteurs thrombogènes sanguins (thromboxane A2, etc.). Ceci est favorisé par des troubles hémodynamiques, des variations brutales du tonus vasculaire et des fluctuations des indices de catécholamines.
La lésion de la plaque athéroscléreuse, avec nécrose centrale et thrombose extramurale, ainsi qu'une petite sténose, se termine souvent par un infarctus transmural ou un syndrome de mort subite coronaire. Les masses athéroscléreuses récentes contenant de grandes quantités de lipoprotéines athérogènes sont particulièrement sujettes à la rupture.
L'apparition des lésions myocardiques survient le plus souvent dans les heures précédant le matin, ce qui s'explique par la présence de changements circadiens dans le tonus vasculaire coronaire et de changements dans les niveaux de catécholamines.
Le développement d'un infarctus transmural à un jeune âge peut être dû à des anomalies congénitales des vaisseaux coronaires, à une embolie due à une endocardite infectieuse, à un myxome cardiaque, à une sténose aortique, à une érythrémie, etc. Dans ces cas, il existe un déséquilibre aigu entre les besoins en oxygène du muscle cardiaque et son apport par le système circulatoire. La nécrose transmural est aggravée par l'hypercatécholémie.
De toute évidence, dans la plupart des cas d'infarctus aigu du myocarde transmural, la cause est une athérosclérose sténotique des vaisseaux coronaires, une thrombose et un spasme occlusif prolongé.
Symptômes ng transmural myocardial infarction.
Le tableau clinique de l'infarctus transmural passe par plusieurs stades, qui sont symptomatiquement différents les uns des autres.
La première phase est prodromique, ou pré-infarctus, qui dure environ une semaine et est associée au stress ou à une surcharge physique. La symptomatologie de cette période se caractérise par l'apparition ou l'aggravation de crises d'angine de poitrine, qui deviennent plus fréquentes et plus sévères: une angine instable se développe. L'état général est également altéré. Les patients commencent à ressentir une faiblesse non motivée, de la fatigue, une perte d'humeur, de l'anxiété et des troubles du sommeil. Les analgésiques, qui aidaient auparavant à soulager la douleur, ne sont plus efficaces.
Ensuite, en l'absence de traitement, survient le stade aigu de la pathologie. Sa durée s'étend de l'ischémie du muscle cardiaque jusqu'aux premiers signes de nécrose (durée habituelle: d'une demi-heure à deux heures). Ce stade débute par une douleur cardiaque aiguë irradiant vers les membres supérieurs, le cou, l'épaule ou l'avant-bras, la mâchoire et l'omoplate. La douleur peut être continue (persistante) ou ondulante. On observe des signes de stimulation du système nerveux autonome:
- Faiblesse soudaine, sensation d’essoufflement;
- Un sentiment aigu de peur de la mort;
- sueur « détrempée »;
- Difficulté à respirer même au repos;
- Nausées (pouvant aller jusqu’au vomissement).
Une insuffisance ventriculaire gauche se développe, caractérisée par une dyspnée et une diminution de la pression différentielle, suivies d'un asthme cardiaque ou d'un œdème pulmonaire. Un choc cardiogénique est une complication possible. Des arythmies sont présentes chez la grande majorité des patients.
Premiers signes
Les premiers signes d'un infarctus transmural apparaissent généralement quelques heures, voire quelques jours, avant le début de la crise. Les personnes soucieuses de leur santé peuvent y prêter attention et consulter rapidement un médecin.
Les signes les plus probables d’une pathologie imminente:
- Apparition de douleurs thoraciques à certains moments ou immédiatement après une activité physique, des états et expériences émotionnelles forts;
- Apparition plus fréquente de crises d’angine (s’il y en a eu auparavant);
- Une sensation d’instabilité cardiaque, de battements de cœur forts et de vertiges;
- Absence d'effet de la nitroglycérine (les douleurs thoraciques ne sont pas contrôlées, bien que le médicament ait aidé auparavant).
Il est important de comprendre la gravité de la situation: parmi tous les cas d'infarctus transmural recensés, au moins 20 % sont mortels dans les 60 minutes suivant l'attaque. En règle générale, la faute des médecins n'est pas imputable à ce type d'incident. L'issue fatale est due au retard du patient ou de ses proches, qui ne se précipitent pas pour contacter un médecin et n'appellent pas les secours à temps. Il est important de rappeler que si un membre de la famille présente un risque accru d'infarctus, tous les proches doivent connaître clairement la marche à suivre en cas d'attaque.
Un infarctus du myocarde transmural peut être suspecté devant un syndrome douloureux assez intense et persistant. Les manifestations douloureuses – pincements, picotements – sont ressenties dans la poitrine et peuvent se rétracter au niveau du membre supérieur (le plus souvent à gauche), de l'épaule ou du cou, du côté ou de l'omoplate. Autres signes à surveiller:
- La sensation de ne pas avoir assez d’air pour respirer;
- Un sentiment de terreur, une prémonition de sa propre mort;
- Transpiration accrue;
- Pâleur de la peau.
L'une des caractéristiques distinctives de l'infarctus du myocarde par rapport à la crise d'angine habituelle: le syndrome douloureux ne s'élimine pas automatiquement au repos, ne disparaît pas après la résorption de la nitroglycérine et dure plus de 15 à 20 minutes. [ 4 ]
Étapes
Selon les signes morphologiques, l'évolution de l'infarctus du myocarde comporte trois stades (ils sont rarement indiqués dans la ligne de diagnostic, car il est plus approprié de prescrire la durée de la pathologie en jours):
- Stade d'ischémie (un peu plus tôt, on l'appelait stade de dystrophie myocardique ischémique focale aiguë) - dure jusqu'à 6 à 12 heures.
- Stade de nécrose – dure jusqu’à 1 à 2 semaines.
- Phase d’organisation – dure jusqu’à 4 semaines ou plus.
Formes
En fonction de la localisation du foyer pathologique, on distingue les types d'infarctus transmural suivants:
- Lésion de la paroi antérieure (infarctus transmural antérieur, antéro-supérieur, antérolatéral, antéroseptal;
- Lésion de la paroi postérieure (inférieure) (inférieure, inférolatérale, postérieure inférieure, infarctus diaphragmatique);
- Lésions apicales-latérales, supéro-latérales, baso-latérales;
- Lésions postérieures, latérales, postéro-basales, postéro-latérales, postéro-septales;
- Infarctus massif du ventricule droit.
Selon la propagation du processus nécrotique pathologique, il existe d’autres types de foyers d’infarctus en plus des foyers transmuraux:
- Intra-muros;
- Sous-épicardique;
- Sous-endocardique.
La plupart des patients sont diagnostiqués avec des lésions transmurales et sous-endocardiques.
Selon l'étendue des dégâts, on distingue:
- Micronécrose (également appelée nécrose focale);
- Nécrose superficielle;
- Nécrose focale large (à son tour subdivisée en variante petite, moyenne et étendue).
L'infarctus transmural de la paroi antérieure du myocarde est le plus souvent associé à l'occlusion du tronc principal de l'artère coronaire gauche ou de sa branche, l'artère descendante antérieure. La pathologie s'accompagne souvent d'une extrasystole ventriculaire ou d'une tachycardie, et d'une arythmie supraventriculaire. Les troubles de conduction sont généralement stables, car ils sont associés à une nécrose des structures du système conducteur.
L'infarctus transmural de la paroi myocardique inférieure affecte les zones adjacentes au diaphragme, la section diaphragmatique de la paroi postérieure. On parle parfois d'infarctus diaphragmatique postérieur, diaphragmatique ou inférieur. Cette lésion est souvent abdominale, ce qui la confond souvent avec des maladies telles que l'appendicite aiguë ou la pancréatite.
L'infarctus aigu du myocarde transmural du ventricule gauche survient dans la grande majorité des lésions transmurales. Le foyer de nécrose peut être localisé dans la paroi antérieure, postérieure ou inférieure, à l'apex, au septum interventriculaire, ou impliquer plusieurs zones simultanément. Le ventricule droit est relativement rarement touché, et les oreillettes encore moins fréquemment.
L'infarctus du myocarde antérolatéral transmural est l'une des formes de lésion ventriculaire gauche, dans laquelle l'électrocardiogramme montre une augmentation de la dent Q dans les dérivations I, aVL, V4-6, ainsi qu'un déplacement du segment ST vers le haut par rapport à l'isolement et à la dent T coronaire négative. La face antérieure de la paroi latérale du ventricule gauche est affectée en raison de l'occlusion des artères diagonales ou des branches de l'artère circonflexe gauche.
L'infarctus du myocarde inférolatéral transmural est une conséquence de l'occlusion de l'artère descendante antérieure ou du tronc artériel enveloppe.
L'infarctus du myocarde transmural de la paroi latérale résulte de l'occlusion de l'artère diagonale ou de la branche postérolatérale de l'artère circonflexe gauche.
L'infarctus du myocarde transmural du septum antérieur se caractérise par la localisation du foyer nécrotique dans la partie droite de la paroi antérieure du ventricule gauche et dans la partie antérieure du septum interventriculaire, qui constitue également la paroi droite du ventricule gauche. Suite à la lésion, les vecteurs d'excitation se dirigent vers l'arrière et vers la gauche, de sorte que les modifications électrocardiographiques caractéristiques ne sont observées que dans les dérivations thoraciques droites.
L'infarctus du myocarde transmural à large focale, également appelé infarctus étendu ou IM avec QS pathologique, est le type de pathologie le plus dangereux, avec des conséquences très graves, voire mortelles, pour le patient. Il ne laisse pratiquement aucune chance aux patients.
Complications et conséquences
Les complications de l'infarctus transmural ne sont malheureusement pas rares. Leur apparition peut modifier radicalement le pronostic de la maladie. Parmi les effets indésirables les plus fréquents figurent le choc cardiogénique, les troubles du rythme sévères et l'insuffisance cardiaque aiguë.
La grande majorité des retards de croissance sont dus à la formation d'une zone de tissu conjonctif dans la zone de tissu cardiaque nécrosé. Le pronostic peut être relativement amélioré par la chirurgie cardiaque: l'intervention peut comprendre un pontage aortocoronarien, une angiographie coronaire percutanée, etc.
Le remplacement du tissu conjonctif de la zone affectée empêche la contraction complète du myocarde. Des troubles de la conduction apparaissent et le débit cardiaque est modifié. Une insuffisance cardiaque se développe et les organes commencent à souffrir d'une hypoxie grave.
Il faut du temps et des mesures de rééducation intensives pour que le cœur s'adapte au mieux aux nouvelles conditions de travail. Le traitement doit être continu et l'activité physique doit être augmentée progressivement, sous la surveillance attentive d'un médecin spécialiste.
Certaines des complications retardées les plus courantes comprennent:
- Anévrisme cardiaque (modification structurelle et bombement de la paroi cardiaque sous la forme d'un sac, ce qui entraîne une diminution de l'éjection sanguine et une augmentation de l'insuffisance cardiaque);
- Thromboembolie (peut survenir en raison d’une inactivité physique ou du non-respect des conseils médicaux);
- Insuffisance chronique de la fonction cardiaque (survient à la suite d'une altération de l'activité contractile du ventricule gauche, se manifestant par un œdème des jambes, une dyspnée, etc.).
Les risques de complications après un infarctus transmural sont présents tout au long de la vie du patient. Il est particulièrement fréquent que les patients développent des crises récurrentes ou des rechutes. La seule façon d'éviter ce phénomène est de consulter régulièrement un cardiologue et de suivre scrupuleusement toutes ses recommandations.
L'infarctus du myocarde transmural est une pathologie très grave qui, en cas de complications, ne laisse quasiment aucune chance au patient. Parmi les conséquences les plus fréquentes:
- Troubles du rythme cardiaque (fibrillation auriculaire, arythmies extrasystoliques, tachycardie paroxystique). Le décès du patient survient souvent en cas de fibrillation ventriculaire, qui se transforme ensuite en fibrillation.
- Insuffisance cardiaque aggravée avec dysfonctionnement du ventricule gauche et, par conséquent, œdème pulmonaire, choc cardiogénique, chute brutale de la pression artérielle, filtration rénale bloquée et - issue fatale.
- Thromboembolie pulmonaire artérielle, qui entraîne une inflammation pulmonaire, un infarctus pulmonaire et la mort.
- Tamponnade cardiaque due à une rupture du myocarde et à une hémorragie dans la cavité péricardique. Dans la plupart des cas, le patient décède.
- Anévrisme coronaire aigu (zone cicatricielle bombée) suivi d'une insuffisance cardiaque croissante.
- Thromboendocardite (dépôt de fibrine dans la cavité cardiaque avec son détachement ultérieur et son accident vasculaire cérébral, thrombose mésentérique, etc.).
- Syndrome post-infarctus, qui comprend le développement d'une péricardite, d'une arthrite, d'une pleurésie, etc.
Comme le montre la pratique, la plupart des patients ayant subi un infarctus du myocarde transmural décèdent au stade post-infarctus précoce (moins de deux mois). La présence d'une insuffisance ventriculaire gauche aiguë aggrave significativement le pronostic. [ 5 ]
Diagnostics ng transmural myocardial infarction.
Les mesures diagnostiques doivent être réalisées le plus tôt possible. Parallèlement, l'exhaustivité du diagnostic ne doit pas être négligée, car de nombreuses maladies, et pas seulement les pathologies cardiaques, peuvent présenter un tableau clinique similaire.
L'examen principal est l'électrocardiographie, qui révèle une occlusion coronaire. Il est important d'être attentif à la symptomatologie, en particulier à une douleur thoracique prononcée durant 20 minutes ou plus, qui ne répond pas à l'administration de nitroglycérine.
Autres choses à surveiller:
- Signes pathologiques précédant la crise;
- « recul » de la douleur dans le cou, la mâchoire, le membre supérieur.
Les sensations douloureuses lors d'un infarctus transmural sont souvent plus intenses; des difficultés respiratoires, des troubles de la conscience et une syncope peuvent également survenir. La lésion transmurale ne présente aucun signe spécifique. Une irrégularité du rythme cardiaque, une bradycardie ou une tachycardie, ainsi qu'un enrouement humide sont possibles.
Le diagnostic instrumental repose avant tout sur l'électrocardiographie: c'est la principale méthode d'examen, qui révèle une dent Q profonde et dilatée, une amplitude R réduite et une élévation du segment ST au-dessus de l'isoligne. Après un certain temps, on observe la formation d'une dent T négative et une élévation du segment ST.
La coronarographie peut être utilisée comme méthode complémentaire. Cette méthode particulièrement précise permet non seulement de détecter une occlusion coronaire due à un thrombus ou à une plaque d'athérome, mais aussi d'évaluer la capacité fonctionnelle des ventricules et de détecter des anévrismes et des dissections.
Des analyses de laboratoire sont également obligatoires: tout d'abord, la fraction MB de la CPK (créatine phosphokinase-MB), fraction myocardique de la créatine phosphokinase totale (indicateur spécifique du développement d'un infarctus du myocarde), est déterminée. On mesure également les troponines cardiaques (analyse quantitative) et le taux de myoglobine.
À ce jour, d'autres nouveaux indicateurs ont été développés, mais ils ne sont pas encore largement utilisés. Il s'agit de la protéine de liaison aux acides gras, des chaînes légères de myosine et de la glycogène phosphorylase BB.
Au niveau préhospitalier, les tests immunochromatographiques diagnostiques (tests rapides) sont largement utilisés, permettant de déterminer rapidement les biomarqueurs troponine, myoglobine et créatine kinase-MB. Le résultat d'un test rapide peut être évalué en seulement dix minutes. [ 6 ]
ECG d'infarctus aigu du myocarde transmural
Le tableau électrocardiographique classique de l'infarctus se caractérise par l'apparition de dents Q pathologiques, dont la durée et l'amplitude sont supérieures à la normale. De plus, on observe une faible augmentation de l'amplitude des battements R dans les dérivations thoraciques.
Les dents Q pathologiques provoquées par la nécrose du muscle cardiaque apparaissent 2 à 24 heures après le début des manifestations cliniques. Environ 6 à 12 heures après leur apparition, le sus-décalage du segment ST s'atténue et les dents Q, au contraire, s'intensifient.
La formation d'encoches Q pathologiques s'explique par la perte de la capacité des structures mortes à l'excitation électrique. L'amincissement post-nécrotique de la paroi antérieure du ventricule gauche réduit également son potentiel, ce qui favorise les vecteurs de dépolarisation du ventricule droit et de la paroi postérieure du ventricule gauche. Ceci entraîne une déviation négative initiale du complexe ventriculaire et la formation d'encoches Q pathologiques.
La diminution du potentiel de dépolarisation du tissu cardiaque mort contribue également à une diminution de l'amplitude des battements R. L'étendue et la propagation de l'infarctus sont évaluées par le nombre de dérivations présentant des dents Q anormales et une amplitude des dents R diminuée.
La profondeur de la nécrose est évaluée par le rapport entre les amplitudes des battements Q et R. Un Q plus profond et un R plus faible indiquent un degré de nécrose prononcé. L'infarctus du myocarde transmural touchant directement toute l'épaisseur de la paroi cardiaque, les dents R disparaissent. Seule une forme négative de la plaque, appelée complexe QS, est enregistrée. [ 7 ]
Signes électrocardiographiques de l'infarctus du myocarde transmural |
L'électrocardiogramme (généralement au niveau des dérivations thoraciques) montre des anomalies des encoches Q et des complexes QS. Ces mêmes anomalies peuvent être observées en cas d'endocardite avec atteinte myocardique, de myocardite purulente et aseptique, de cardiomyopathie, de dystrophie musculaire progressive, etc. Il est important d'effectuer un diagnostic différentiel qualitatif. |
Diagnostic différentiel
L'infarctus du myocarde transmural est souvent différencié d'autres causes de syndrome douloureux rétrosternal. Il peut s'agir d'un anévrisme disséquant de l'aorte thoracique, d'une embolie pulmonaire, d'une péricardite aiguë (principalement d'étiologie virale) ou d'un syndrome radiculaire intense. Lors du diagnostic, le spécialiste doit impérativement prêter attention à la présence de facteurs de risque d'athérosclérose, aux particularités du syndrome douloureux et à sa durée, à la réaction du patient à la prise d'analgésiques et de vasodilatateurs, ainsi qu'à la tension artérielle. Les résultats d'un examen objectif, d'un électrocardiogramme, d'une échocardiographie et d'examens de laboratoire sont évalués. [ 8 ]
- L'anévrisme aortique disséquant se caractérise par l'apparition de douleurs, plus souvent entre les omoplates. Cette douleur est résistante aux nitrates et il existe des antécédents d'hypertension artérielle. Il n'y a pas de modifications électrocardiographiques évidentes dans ce cas; les marqueurs cardiaques sont normaux. On observe une leucocytose intense et un déplacement du LF vers la gauche. Pour clarifier le diagnostic, une échocardiographie, une aortographie avec injection de produit de contraste et une tomodensitométrie sont également prescrites.
- La péricardite nécessite une analyse minutieuse des antécédents de maladies respiratoires infectieuses. Notez les modifications de la douleur à l'inspiration et à l'expiration ou selon la position du corps, les souffles de friction péricardique et les marqueurs cardiaques non dynamiques.
- La récidive d'ostéochondrose et de plexite s'accompagne de douleurs du côté du sternum. La douleur dépend de la posture du patient et de ses mouvements respiratoires. La palpation révèle le point de douleur intense dans la zone de décharge des terminaisons nerveuses.
- L'embolie pulmonaire se caractérise par une douleur plus intense que l'infarctus transmural. Une détresse respiratoire paroxystique, un collapsus et une rougeur de la partie supérieure du corps sont souvent présents. L'image électrocardiographique présente des similitudes avec une lésion infarctus du myocarde de la partie inférieure, mais on observe des manifestations de surcharge aiguë des compartiments cardiaques du côté droit. L'échocardiographie révèle une hypertension pulmonaire intense.
- Le tableau d'abdomen aigu s'accompagne de signes d'irritation péritonéale. La leucocytose est fortement prononcée.
L'infarctus du myocarde transmural est également différencié de la pancréatite aiguë, de la crise hypertensive.
Qui contacter?
Traitement ng transmural myocardial infarction.
Les interventions thérapeutiques doivent avoir les objectifs séquentiels suivants:
- Soulagement de la douleur;
- Rétablir l’apport sanguin au muscle cardiaque;
- Réduire la charge sur le myocarde et diminuer sa demande en oxygène;
- Limitation de la taille du foyer transmural;
- Prévenir le développement de complications.
Le soulagement de la douleur permet d'améliorer le bien-être du patient et de normaliser le système nerveux. En effet, une activité nerveuse excessive provoquée par une douleur intense contribue à une accélération du rythme cardiaque, à une augmentation de la pression artérielle et à une résistance vasculaire accrue, ce qui aggrave la charge myocardique et accroît les besoins en oxygène du muscle cardiaque.
Les médicaments utilisés pour soulager la douleur sont des analgésiques narcotiques. Ils sont administrés par voie intraveineuse.
Pour rétablir un apport sanguin adéquat au myocarde, une coronarographie, une thérapie thrombolytique (thrombolytique) et un pontage aortocoronarien sont effectués.
La coronarographie est associée à une angioplastie par stent ou par ballonnet pour restaurer la perméabilité de l'artère avec un stent ou un ballonnet et normaliser le flux sanguin.
La thérapie thrombolytique permet également de rétablir le flux sanguin veineux (coronaire). Elle consiste en l'injection intraveineuse de médicaments thrombolytiques appropriés.
Le pontage aortocoronarien est l'une des options chirurgicales permettant de rétablir et d'optimiser l'apport sanguin coronaire. Lors d'un pontage, le chirurgien crée une voie vasculaire de dérivation permettant l'irrigation sanguine des zones myocardiques affectées. Cette intervention peut être réalisée en urgence ou de manière programmée, selon la situation.
Afin de réduire la charge cardiaque et de minimiser l’hypoxie, les groupes de médicaments suivants sont prescrits:
- Nitrates organiques - contribuent à l'élimination de la douleur, limitent la propagation du foyer nécrotique, réduisent la mortalité par infarctus transmural, stabilisent la pression artérielle (initialement administrés par perfusion intraveineuse, après un certain temps transférés sous forme de comprimés de médicaments);
- β-bloquants - potentialisent l'effet des nitrates, préviennent le développement d'arythmies et d'augmentation de la pression artérielle, réduisent la gravité de l'hypoxie myocardique, réduisent le risque de complications physiques (en particulier, rupture ventriculaire).
Si le patient développe des complications, telles qu'un œdème pulmonaire, un choc cardiogénique ou des troubles de la conduction cardiaque, le schéma thérapeutique est adapté individuellement. La tranquillité d'esprit physique et mentale doit être assurée.
Chaque étape du traitement des patients atteints d'infarctus transmural est réalisée selon des schémas et protocoles spécifiques. Des médicaments d'appoint peuvent être prescrits:
- Médicaments antiagrégants: ils réduisent l'agrégation plaquettaire et inhibent la formation de caillots sanguins. Dans la plupart des cas d'infarctus transmural, une bithérapie antiplaquettaire est prescrite, consistant à prendre simultanément deux versions d'antiagrégants pendant un an.
- Médicaments inhibiteurs de l’enzyme de conversion de l’angiotensine – aident à stabiliser la pression artérielle et à prévenir les déformations cardiaques.
- Médicaments anticholestérol (statines) – utilisés pour améliorer le métabolisme des lipides, réduire les niveaux de lipoprotéines de basse densité et de cholestérol – marqueurs potentiels de la progression de l’athérosclérose.
- Anticoagulants – empêchent la formation de caillots sanguins.
Le traitement médicamenteux est nécessairement complété par des mesures réparatrices générales - en particulier, il nécessite une observation attentive du repos et du repos au lit, des changements alimentaires (tableau thérapeutique № 10 AND), une expansion progressive de l'activité physique.
Pendant les 24 premières heures suivant une crise, le patient doit rester alité. Les questions relatives à la reprise progressive de l'activité motrice sont abordées individuellement avec le médecin traitant. Il est recommandé de pratiquer des exercices respiratoires pour prévenir la stase pulmonaire.
La ration alimentaire est limitée, réduisant l'apport calorique à 1 200-1 500 kcal. Les graisses animales et le sel sont exclus. Le menu est complété par des légumes, des produits riches en potassium, des céréales et des fruits de mer. La quantité de liquide ingérée est également limitée (jusqu'à 1 à 1,5 litre par jour).
Important: le patient doit arrêter complètement de fumer (actif et passif) et de consommer de l'alcool.
Après un infarctus transmural, une consultation chez un cardiologue est obligatoire. Au début, l'observation est hebdomadaire, puis bimensuelle (pendant les six premiers mois suivant l'attaque). Au bout de six mois, une consultation mensuelle suffit. Le médecin effectue un examen, un électrocardiogramme de contrôle et des tests d'effort. [ 9 ]
Traitement chirurgical
Le traitement chirurgical de l'infarctus transmural peut être ouvert (accès par incision thoracique) ou percutané (sondage d'un vaisseau artériel). Cette seconde technique est de plus en plus utilisée en raison de son efficacité, de son faible traumatisme et de ses complications minimales.
Types courants de chirurgies percutanées:
- Le stenting veineux consiste à placer un élément dilatateur spécial dans la zone rétrécie du vaisseau. Le stent est un treillis cylindrique en plastique ou en métal spécial. Il est introduit à l'aide d'une sonde dans la zone vasculaire concernée, où il est dilaté puis laissé en place. La seule complication majeure possible de ce traitement peut être une rétrombose.
- La plastie vasculaire par ballonnet est une procédure similaire à la pose d'un stent, mais au lieu d'un cylindre en maille, la sonde délivre un cadre de ballonnet spécial qui se gonfle lorsqu'il atteint la zone vasculaire souhaitée et dilate le vaisseau, rétablissant ainsi un flux sanguin normal.
- Plastie vasculaire au laser excimer: une sonde à fibre optique est utilisée pour diriger le rayonnement laser vers le segment coronaire affecté. Ce rayonnement agit sur le caillot et le détruit, rétablissant ainsi la circulation sanguine.
La chirurgie à cœur ouvert est recommandée chez les patients présentant une occlusion artérielle complète, lorsque la pose d'un stent est impossible ou en présence de pathologies coronaires concomitantes (par exemple, malformations cardiaques). Dans ce cas, un pontage est réalisé, avec pose de voies vasculaires de dérivation (par auto-implants ou matériaux synthétiques). L'intervention est réalisée en cas d'arrêt cardiaque et d'utilisation d'une circulation artificielle (CIA), ou sur un organe fonctionnel.
Les types de dérivations suivants sont connus:
- Mammarocoronaire - le vaisseau artériel thoracique interne, qui est moins sujet aux changements athérosclérotiques et ne possède pas de valves comme une veine, est utilisé comme shunt.
- Aortocoronarien - la propre veine du patient est utilisée comme shunt, qui est suturée à l'artère coronaire et à l'aorte.
Toute chirurgie cardiaque est une intervention potentiellement dangereuse. L'opération dure généralement plusieurs heures. Les deux premiers jours, le patient est hospitalisé en soins intensifs sous la surveillance constante de spécialistes. En l'absence de complications, il est transféré dans un service ordinaire. Les modalités de la rééducation sont déterminées individuellement.
La prévention
Les mesures préventives visant à prévenir le développement d'un infarctus transmural visent à réduire l'impact négatif des facteurs potentiellement nocifs sur l'organisme. La prévention des récidives est particulièrement importante chez les personnes malades. Outre le traitement médicamenteux, il est recommandé de suivre un certain nombre de recommandations médicales, notamment une adaptation de l'alimentation, de l'activité physique et du mode de vie.
Ainsi, la prévention peut être primaire (pour les personnes n’ayant jamais eu d’infarctus transmural ou autre auparavant) et secondaire (pour prévenir la récidive d’infarctus du myocarde).
Si une personne fait partie du groupe à risque de développer une pathologie cardiovasculaire, les recommandations suivantes lui sont préparées:
- Augmenter l’activité physique.
L'hypodynamie peut provoquer de nombreux problèmes cardiovasculaires. Un soutien du tonus cardiaque est particulièrement nécessaire chez les personnes de plus de 35-40 ans. Vous pouvez renforcer votre cœur de manière simple et efficace en pratiquant quotidiennement la marche, le jogging, la natation et le vélo.
- Abandonnez complètement les mauvaises habitudes.
Fumer et boire de l'alcool sont nocifs pour tous, quel que soit l'état de santé initial. Et pour les personnes souffrant de maladies cardiovasculaires, l'alcool et les cigarettes sont formellement contre-indiqués. Et ce ne sont pas que des paroles en l'air, c'est un fait avéré.
- Mangez des aliments de qualité et une nutrition adéquate.
L'alimentation est essentielle à notre santé globale et vasculaire. Il est important de consommer le moins possible d'aliments frits, de graisses animales, de produits contenant des substituts synthétiques, d'acides gras trans et de grandes quantités de sel. Il est recommandé d'ajouter à son alimentation des légumes, des légumes verts, des fruits, des noix, des baies et des fruits de mer.
- Évitez les effets négatifs du stress, recherchez des émotions plus positives.
Il est souhaitable d'éviter, si possible, le stress émotionnel excessif et les chocs. Il est recommandé aux personnes sujettes à l'inquiétude et à l'anxiété, qui prennent souvent les situations à cœur, de prendre des sédatifs (après consultation d'un médecin).
- Surveillez les lectures de la tension artérielle.
Souvent, les processus conduisant à des spasmes et à un blocage de la lumière vasculaire sont provoqués par une augmentation de la pression artérielle. Pour éviter de telles complications, il est conseillé de surveiller sa tension artérielle et de prendre rapidement les médicaments antihypertenseurs prescrits par un médecin.
- Contrôler la glycémie.
Les patients diabétiques présentent des problèmes de paroi vasculaire, qui deviennent plus fragiles et s'obstruent facilement en raison de la maladie. Pour prévenir le développement de processus intravasculaires pathologiques, il est nécessaire de consulter régulièrement un endocrinologue, de suivre un traitement et de maintenir un suivi médical systématique (surveillance de la glycémie).
- Consultez régulièrement un cardiologue.
Les personnes présentant un risque d'infarctus transmural ou d'autres maladies cardiaques doivent être examinées systématiquement (1 à 2 fois par an) par un médecin généraliste et un cardiologue. Cette recommandation est particulièrement pertinente pour les patients de plus de 40 à 45 ans.
La prévention secondaire vise à prévenir la survenue d'une nouvelle crise d'infarctus transmural, potentiellement mortelle pour le patient. Ces mesures préventives comprennent:
- Informez votre médecin de tout symptôme suspect (même relativement inoffensif);
- Suivre les prescriptions et les conseils du médecin;
- Assurer une activité physique adéquate, un régime alimentaire et des ajustements de style de vie;
- Sélection d’un type d’activité professionnelle qui ne nécessite pas d’effort physique excessif et qui ne s’accompagne pas de chocs psycho-émotionnels.
Prévoir
Les pathologies de l'appareil cardiovasculaire sont le facteur le plus fréquent d'augmentation de la mortalité. L'infarctus du myocarde transmural est la complication la plus dangereuse des cardiopathies ischémiques, qui ne peut être « enrayée » malgré l'amélioration constante des méthodes diagnostiques et thérapeutiques.
La survie après une crise dépend de nombreux facteurs: tout d'abord, de la rapidité des soins, de la qualité du diagnostic, de l'état de santé général et de l'âge de la personne. De plus, le pronostic dépend de la durée d'hospitalisation depuis le début de la crise, de l'étendue des lésions cardiaques, de la tension artérielle, etc.
Le plus souvent, les experts estiment le taux de survie à un an, puis à trois, cinq et huit ans. Dans la plupart des cas, si le patient ne présente pas de pathologie rénale ni de diabète sucré, un taux de survie à trois ans est considéré comme réaliste.
Le pronostic à long terme dépend principalement de la qualité et de l'exhaustivité du traitement. Le risque de décès le plus élevé est observé au cours des 12 premiers mois suivant la crise. Les principaux facteurs de décès sont:
- Récidive d’infarctus (la plus fréquente);
- Ischémie myocardique chronique;
- Syndrome de mort subite cardiaque;
- Embolie pulmonaire;
- Trouble circulatoire aigu du cerveau (accident vasculaire cérébral).
Des mesures de rééducation correctement menées jouent un rôle crucial dans la qualité du pronostic. La période de rééducation doit viser les objectifs suivants:
- Assurer toutes les conditions pour la récupération de l'organisme, son adaptation aux charges standards;
- Améliorer la qualité de vie et les performances;
- Réduire les risques de complications, y compris les récidives.
Les interventions de réadaptation de qualité doivent être séquentielles et ininterrompues. Elles comprennent les étapes suivantes:
- Période d'hospitalisation - commence à partir du moment de l'admission du patient à l'unité de soins intensifs ou de soins intensifs, et plus loin - au service de cardiologie ou de vasculaire (clinique).
- Le séjour dans un centre de réadaptation ou un sanatorium dure jusqu'à 4 semaines après une crise cardiaque.
- Période ambulatoire - implique un suivi ambulatoire par un cardiologue, un rééducateur, un instructeur LFK (pendant un an).
La rééducation est ensuite poursuivie par le patient de manière autonome, à domicile.
La réussite d'une rééducation repose sur une activité physique modérée et régulière, dont le programme est élaboré individuellement par un médecin. Après certains exercices, l'état du patient est suivi par un spécialiste et évalué selon plusieurs critères (les « tests d'effort » sont particulièrement pertinents). [ 10 ]
Outre l'activité physique, le programme de réadaptation comprend un soutien médicamenteux et une adaptation du mode de vie (modifications alimentaires, contrôle du poids, élimination des mauvaises habitudes, suivi du métabolisme lipidique). Une approche intégrée permet de prévenir l'apparition de complications et d'adapter le système cardiovasculaire aux activités quotidiennes.
L'infarctus du myocarde transmural est caractérisé par le pronostic le plus défavorable, ce qui s'explique par la probabilité accrue de mortalité, même au stade préhospitalier. Environ 20 % des patients décèdent dans les quatre semaines suivant l'attaque.

